Preventie PTSS na de bevalling
Uitgangsvraag
Welke interventies zijn effectief om een traumatische bevallingservaring of PTSS na de bevalling te voorkomen?
Aanbeveling
Streef naar continue een-op-eenbegeleiding van alle barende vrouwen, eventueel door een getraind persoon die geen medische handelingen verricht (doula).
Zorg voor heldere communicatie, duidelijke uitleg over opties en adviezen (bijvoorbeeld middels de BRAIN-methode), en informed consent ten aanzien van beleid en interventies rondom de bevalling, opdat de barende vrouw regie en een veilige situatie ervaart.
Bespreek het feitelijk verloop van de bevalling indien de kraamvrouw dat wenst, maar vraag niet expliciet en uitgebreid naar negatieve emoties en gedachten, bij gezonde vrouwen met gezonde neonaten.
Overweeg een korte schrijfoefening aan te bieden enkele dagen postpartum die is gericht op emoties, gedachten en initiële verwachtingen rondom de bevalling, bij gezonde vrouwen met gezonde neonaten.
Stimuleer direct, d.w.z. zodra de conditie van moeder en kind dit toelaat, huid-op-huidcontact tussen moeder en kind en het geven van borstvoeding (bij vrouwen die dat willen).
Overweeg het aanbieden van extra gesprekken (bijvoorbeeld door de POH-GGZ) in de eerste weken postpartum met daarin elementen van o.a. psycho-educatie en cognitieve gedragstherapie, in elk geval bij vrouwen bevallen per secundaire sectio caesarea en vrouwen bevallen van een doodgeboren baby.
Overwegingen
Primaire preventie
Het ligt voor de hand dat effectieve interventies gericht op het reduceren van risicofactoren voor PTSS tot gevolg zullen hebben dat voor minder vrouwen de bevalling een traumatische gebeurtenis is. Te denken valt aan (a) het behandelen van angst voor de bevalling en depressie in de zwangerschap, (b) interventies gericht op het versterken/verbeteren van copingvaardigheden en (c) idealiter ook reductie van obstetrische interventies en complicaties. Voor geen van deze factoren zijn echter gepubliceerde studies gevonden waarin een dergelijke interventie is onderzocht. Mogelijk vermindert alleen al expliciete aandacht van zorgverleners voor vrouwen met een verhoogde psychische kwetsbaarheid de kans op het ervaren van de bevalling als traumatische gebeurtenis. In een Engelse studie werd bij vrouwen met o.a. een eerdere traumatische bevallingservaring, angst voor de bevalling of een voorgeschiedenis van misbruik een roze sticker op het dossier geplakt, om zorgprofessionals alert te maken op vrouwen die extra steun konden gebruiken. Voor geen van de 53 vrouwen was uiteindelijk de bevalling een traumatische gebeurtenis, door als onvoldoende (goed) ervaren zorg of andere ‘subjectieve’ factoren. Tevens werd er sinds de invoering van dit systeem veel minder verwezen voor psychologische behandeling gerelateerd aan traumatische bevallingservaringen (56).
Wanneer niet expliciet naar artikelen over preventie van traumatische gebeurtenissen wordt gezocht, maar breder wordt gekeken naar factoren die van invloed zijn op hoe vrouwen de bevalling ervaren dan is de Cochrane review uit 2017 over continue een-op-eenbegeleiding durante partu de moeite waard (57). Eén van de onderzochte uitkomstmaten betreft ‘negatieve bevallingservaring’. In deze systematische review werden in totaal 26 artikelen geïncludeerd waarvan 11 studies met in totaal 11.133 vrouwen de uitkomstmaat ‘bevallingservaring’ of ‘negatieve bevallingservaring’ onderzochten. Deze 11 studies hadden gerandomiseerd tussen continue, een-op-eenbegeleiding versus standaardzorg. In sommige studies verrichtte degene die begeleidde ook (para)medische handelingen (verloskundige, gynaecoloog, verpleegkundige), in andere studies niet (doula, partner, vriend). Vrouwen die continue begeleiding kregen (van een zorgverlener of door hen uitgekozen persoon) hadden significant minder vaak een negatieve bevallingservaring (RR 0.69; 95% BI 0.59-0.79). Bij de subgroepanalyse werd geen significant verschil gezien in wel of geen continue begeleiding door zorgverleners (n=8145; RR 0.87, 95% BI 0.73-1.03), met de opmerking dat al deze studies in een ziekenhuissetting plaatsvonden. Het meest positief waren de vrouwen die begeleiding kregen van iemand die ervaring had met het bieden van ondersteuning tijdens de bevalling maar niet bij de medische zorg betrokken was (met andere woorden: die er alleen was om de vrouw te ondersteunen), of iemand die onderdeel uitmaakte van het eigen sociale netwerk van de vrouw (partner, vriend, moeder). De conclusie van de auteurs van deze Cochrane review is dat een-op-eenbegeleiding tijdens de bevalling maternale en neonatale uitkomsten zou kunnen verbeteren, waaronder hoe de vrouw terugkijkt op de bevalling.
In een systematische review van Hodnett uit 2002 wordt beschreven dat vier factoren cruciaal zijn in tevredenheid over de bevallingservaring: verwachtingen, de hoeveelheid support van hulpverleners, de kwaliteit van de hulpverlener-patiëntrelatie en de betrokkenheid bij besluitvorming. Tevens concludeerde de review dat deze factoren belangrijker zijn dan o.a. de rol van pijn, pijnbestrijding en medische interventies (58). Deze zijn in lijn met een meer recente systematische review van Taheri (2018) over welke interventies tijdens de zwangerschap en de bevalling zorgden voor een positievere bevallingservaring. Twintig studies met in totaal 22.800 vrouwen werden geïncludeerd. Succesvolle strategieën voor een positieve bevallingservaring waren ondersteuning tijdens de bevalling (RR=1.35, 95% BI: 1.07-1.71), minimale medische interventies tijdens de bevalling (RR=1.29, 95% BI:1.15-1.45), en het zorgen voor goede voorbereiding inclusief anticiperen op mogelijke complicaties door de barende vrouw (M verschil = 3.27, 95% BI:0.66-5.88) (59).
Recenter Nederlands onderzoek laat een zelfde beeld zien. In 2016 gaven 2.192 vrouwen met een traumatische bevallingservaring in een Nederlandse studie aan hoe zij dachten dat hun traumatische ervaring voorkómen had kunnen worden (60). In deze studie werd een traumatische bevallingservaring gedefinieerd als een subjectieve, door de vrouwen zelf zo benoemde traumatische ervaring. Werving vond online plaats via sociale media, en vrouwen konden deelnemen wanneer zij in of na 2005 in Nederland waren bevallen en dit als traumatisch hadden ervaren. Voor 80% van de deelnemende vrouwen was de index-bevalling hun eerste bevalling, voor de helft was dit korter dan twee jaar geleden. Een aantal kenmerken was oververtegenwoordigd in deze groep in vergelijking met de landelijke data (PRN); 43 procent werd durante partu van de 1e naar de 2e lijn verwezen (ref: 23%), 17 procent beviel pre- of immatuur (ref: 8%), 29 procent beviel per secundaire sectio caesarea (ref: 9%), 27% per vacuüm of forceps (ref: 9%). De meest genoemde attributies van het trauma betroffen gebrek/verlies van controle (55%), angst voor het leven van de baby (50%), pijn (47%) en onvoldoende communicatie en uitleg (44%). Bij navraag wat zorgverleners volgens deze vrouwen hadden kunnen doen om de traumatische ervaring te voorkómen, werden communicatie/uitleg (39%), luisteren (37%) en emotionele en praktische ondersteuning (30%) het vaakst genoemd.
Opvallend was dat 14% van de vrouwen in het onderzoek van Hollander et al. (60) aangaf dat hun trauma voorkomen had kunnen worden als er geen interventies/ handelingen zonder hun toestemming zouden hebben plaatsgevonden, en dat voor 30% gebrek aan autonomie en/of betrokkenheid bij besluitvorming traumatisch was. Uitleg over de voorgenomen interventie/handeling, nagaan of de patiënt deze informatie begrepen heeft, en toestemming verkrijgen, zijn de voorwaarden voor het verkrijgen van informed consent. De Wet op de Geneeskundige Behandelingsovereenkomst (WGBO) stelt dat voor elke (be)handeling van de zwangere toestemming nodig is (artikel 7:450 lid 1) (WGBO) (61). Dit geldt niet alleen voor invasieve handelingen zoals een sectio caesarea, episiotomie of inwendig onderzoek, maar ook voor het maken van een CTG of het meten van de bloeddruk.
Hoe invasiever en electiever de handeling, hoe strenger de eisen zijn aan informed consent. In de context van deze richtlijn is informed consent niet alleen een juridisch vereiste, maar het onderzoek van Hollander et al. toont ook aan dat gebrek aan informatie, inspraak en toestemming voor vrouwen bij kan dragen aan hun traumatische ervaring.
Secundaire preventie
Wat betreft de studies die interventies onderzochten om PTSS (klachten) te voorkómen, bleek er een grote heterogeniteit te bestaan tussen alle onderzoeken in kenmerken van de onderzochte groep, gebruikte vragenlijsten, en type interventies. Tussen de studies die Critical Incident Stress Debriefing (CISD) gebruikten bestond variatie in de uitvoering van deze interventie, en andere studies gebruikten verschillende typen psychologische interventies. Hoewel de kwaliteit van de meeste studies laag tot matig was, wijzen resultaten over psychologische interventies in de richting van effectieve mogelijkheden voor preventie van PTSS (klachten). Toekomstige studies met meer patiënten, minder bias, en heldere, duidelijk omlijnde interventies zijn noodzakelijk om eenduidiger conclusies te kunnen verschaffen.
Specifiek ten aanzien van het stimuleren van huid-op-huidcontact en borstvoeding dient te worden genoemd dat verschillende studies hiervan reeds de voordelen hebben aangetoond in een ‘algemene’ populatie (dus ongeacht de bevallingservaring). Een Cochrane review uit 2016 concludeerde dat pasgeborenen een grotere cardio-respiratoire stabiliteit lieten zien (composiet uitkomstmaat van metingen van hartfrequentie, ademhalingsfrequentie en zuurstofsaturatie in het bloed), hogere bloedglucose waarden, en gelijke temperatuur, wanneer wel direct huid-op-huidcontact werd toegepast, vergeleken met wanneer dit niet werd gedaan. Tevens toonde deze systematic review aan dat de kans dat vrouwen één tot vier maanden postpartum (nog) borstvoeding geven groter is na huid-op-huidcontact direct na de geboorte van het kind (RR 1.24, 95 % BI 1.07-1.43), en dat vrouwen na vroeg huid-op-huidcontact ook gemiddeld langer borstvoeding geven (M verschil 64 dagen, 95 % BI 38-90 dagen) (62). Een review van studies naar direct huid-op-huidcontact in geval van een sectio caesarea beschrijft dezelfde voordelen, en tevens dat vrouwen een positievere ervaring en sterkere moeder-kindbinding ervaren (63). Een andere review concludeert tevens dat de frequent genoemde angst voor afkoeling van de pasgeborene die tijdens een sectio caesarea onterecht is (64). Een recente cohort studie toonde aan dat de kans op 500 mL of meer bloedverlies postpartum lager was wanneer huid-op-huidcontact en borstvoeding direct postpartum werden geïnitieerd (9.8%) dan wanneer geen huid-op-huidcontact en borstvoeding plaatsvonden (29.5%; aOR 0.55; 95 % BI 0.41-0.72); Dit effect was niet significant voor alleen huid-op-huidcontact (zonder borstvoeding) (aOR 0.78; 95 % BI 0.61-1.00) (65). Deze studies zijn derhalve relevant omdat, ondanks het feit dat de enige studie (43) naar het stimuleren van borstvoeding en direct huid-op-huidcontact postpartum bij vrouwen met een traumatische bevallingservaring van lage kwaliteit is, er voldoende bewijs is voor het nut hiervan in de algemene populatie van pas bevallen vrouwen.
Specifiek ten aanzien van het zien en vasthouden van een doodgeboren baby is het volgende overwogen; de resultaten van de geïncludeerde studie van Hughes uit 2002 (53) staan haaks op de conclusies van een systematic review uit 2015 waarbij 21 van de 23 geïncludeerde studies juist een positief effect tonen van het zien en/of vasthouden van de doodgeboren baby (66).
In deze review werd tevens gevonden dat vrouwen vaker (een toename van) psychische klachten ervaren in een nieuwe zwangerschap, wanneer ze geen keus hadden gehad of ze de doodgeboren baby wel of niet wilden zien, als ze weinig tijd hadden kunnen doorbrengen met de doodgeboren baby en/of weinig aandenkens hadden. Een andere systematic review uit 2015 concludeert dat, met name ten aanzien van PTSS (symptomen), er geen eenduidige conclusies kunnen worden getrokken op basis van de 11 geïncludeerde studies (67). RCT’s over dit onderwerp zijn tot op heden niet uitgevoerd. Hoewel de resultaten ten aanzien van het effect op PTSS (klachten) en mentaal welbevinden dus inconclusief zijn, liet een recente internationale survey onder 2.292 vrouwen wel zien dat van de 2.159 vrouwen die hun doodgeboren baby hadden gezien 99,7% daar achteraf blij mee was, evenals 99,5% procent van de 2.035 vrouwen die de baby hadden vastgehouden. Van de vrouwen die de baby niet hadden gezien (n=116) of vastgehouden (n=226) had respectievelijk 79% en 80% hier achteraf spijt van, ook als ze hier zelf voor hadden gekozen (68).
Afgezien van het type interventie is het de vraag op welke patiëntenpopulatie preventieve interventies gericht moeten zijn. Er is in elk geval geen bewijs dat welke vorm van preventie dan ook in een ongeselecteerde of laagrisicogroep effectief is. Mogelijk dat preventieve interventies gericht op vrouwen met een traumatische bevallingservaring of een hoge kans daarop (o.b.v. hun risicoprofiel) wel effectief zullen zijn. Wat opviel in een aantal studies was dat, ongeacht het effect op PTSS-klachten, vrouwen de sessies (debriefing of psychologische interventie) wel erg de moeite waard vonden (37,39,49).
Een ander aspect waar rekening mee gehouden moet worden bij interventies gericht op de preventie van PTSS (klachten) is wanneer deze aangeboden worden. Er zijn voldoende aanwijzingen dat initiële klachten kort na de traumatische gebeurtenis vaak spontaan, zonder interventie verminderen. Tegelijkertijd zijn er in de algemene PTSS-literatuur juist ook interventies die vroeg ingezet kunnen worden na een traumatische gebeurtenis om te voorkómen dat PTSS (symptomen) ontstaat(n) (69,70).
Relevant voor de context van deze richtlijn is dat in de literatuur de term debriefing wordt gebruikt voor twee verschillende typen interventies. De geïncludeerde studies doelen met debriefing op een interventie gebaseerd op de principes van critical incident stress debriefing (CISD), een gestructureerde interventie bestaande uit een aantal stappen (71). Soms echter wordt debriefing gebruikt voor wat ook wel ‘birth review’ wordt genoemd. Dit betreft over het algemeen een uitgebreid gesprek met een obstetrisch zorgverlener, waarin deze uitleg geeft, vragen beantwoordt en de ervaringen van de vrouw besproken worden. De conclusies over debriefing betreffen dus CISD en niet ‘birth review’.
Onderbouwing
Achtergrond
Wanneer wordt gesproken over preventieve interventies of handelingen, is het essentieel om onderscheid te maken tussen primaire en secundaire preventie. In het kader van deze richtlijn betekent primaire preventie het voorkomen van traumatische bevallingservaringen bij zwangere of barende vrouwen. Secundaire preventie betekent het voorkómen van PTSS (klachten) bij vrouwen voor wie de bevalling een traumatische gebeurtenis was of die een hoog risico hebben op een trauma, bijvoorbeeld door gecompliceerd beloop of door hun psychische voorgeschiedenis (zie risicofactoren in de module Achtergrondinformatie).
Zonder traumatische gebeurtenis geen PTSS. Om die reden is het relevant om aandacht te besteden aan preventie van traumatische bevallingservaringen met als doel (a) PTSS (klachten) te voorkomen en (b) te zorgen dat een life event zoals de geboorte van een kind geen negatieve ervaring is.
Slechts een klein deel van de mensen die een traumatische gebeurtenis meemaakt ontwikkelt daarna PTSS. Eén tot drie procent van alle vrouwen ontwikkelt PTSS na de bevalling (5,7,8), terwijl voor negen tot 21 procent van alle vrouwen de bevalling een traumatische gebeurtenis was (conform DSM-5-criterium A) (5,6). Van alle vrouwen voor wie de bevalling een traumatische gebeurtenis was ontwikkelt dus ongeveer 10-13 procent PTSS, wat vergelijkbaar is met PTSS na andere soorten trauma (6-21 procent) (33).
Toelichting op enkele van de in de literatuur gebruikte interventies
Critical Incident Stress Debriefing (CISD) is een vorm van debriefing die gebruikt wordt in het acute crisismanagement na een trauma (gemiddeld 1-10 dagen na het trauma), met als doel een directe reductie van stress en het voorkomen van PTSS op de lange termijn. Het bestaat uit een eenmalige sessie waarin 7 stadia worden doorlopen: introductie, feiten, gedachten, emotionele reacties, symptomen, educatie en herbeginnen (34,35). De focus ligt op de negatieve gedachten en gevoelens die de gebeurtenis al dan niet oproept.
De schrijfopdracht volgens Pennebaker is een schrijfoefening waarbij de persoon die een trauma heeft ondergaan op een bepaalde manier de gebeurtenis en de gevolgen die deze gebeurtenis heeft op het gevoelsleven beschrijft. De opdracht is beschreven in de Toolbox (zie de aanverwante producten) (36).
Conclusies / Summary of Findings
1. PTSS
|
Hoog GRADE |
Critical incident stress debriefing (CISD) heeft geen effect op het ontstaan van PTSS, noch bij vrouwen in een ongeselecteerde populatie (39), noch bij vrouwen met een traumatische bevallingservaring (37) |
2. PTSS-symptomen
Vrouwen met een traumatische bevallingservaring
|
Hoog GRADE |
Bij vrouwen met een traumatische bevallingservaring leidt critical incident stress debriefing (CISD) tot minder PTSS-symptomen (37). |
|
Zeer laag GRADE |
Bij vrouwen met een traumatische bevallingservaring leidt huid-op-huidcontact en het stimuleren van de borstvoeding in het eerste uur postpartum tot minder PTSS-symptomen (43). |
Vrouwen met een verhoogd risico op een traumatische bevallingservaring
|
Zeer Laag GRADE |
Bij vrouwen bevallen per secundaire sectio caesarea of met een kunstverlossing heeft debriefing geen effect op het ontstaan van PTSS-symptomen (52). |
|
Laag GRADE |
Bij vrouwen bevallen per secundaire sectio caesarea leidt een psychologische interventie met daarin o.a. elementen van exposure en psycho-educatie tot minder PTSS-symptomen (51). |
|
Hoog GRADE |
Bij vrouwen van wie het prematuur geboren kind is opgenomen op de NICU, is het onduidelijk of psychologische interventies met daarin o.a. elementen van exposure, CGT, psycho-educatie en systeemtheorie tot minder PTSS-symptomen leiden (38,40,44,50). |
|
Laag GRADE |
Bij vrouwen met een doodgeboren baby leidt een psychologische interventie met daarin elementen van psycho-educatie en cognitieve gedragstherapie tot minder PTSS-symptomen (45). |
|
Zeer Laag GRADE |
Bij vrouwen met een doodgeboren baby zorgt het zien of vasthouden van de baby voor meer PTSS-symptomen dan het niet zien of vasthouden van de baby (53). |
Ongecompliceerd, ongeselecteerd en/of laagrisicovrouwen
|
Hoog GRADE |
Bij vrouwen die zonder ernstige complicaties bevallen zijn van een gezond kind leidt het een- of tweemaal schrijven over emoties, gevoelens en verwachtingen rondom de bevalling op dag 2-3 postpartum tot minder PTSS-symptomen (41,42). |
|
Laag GRADE |
Bij vrouwen in een ongeselecteerde populatie heeft critical incident stress debriefing (CISD) geen effect op het ontstaan van PTSS-symptomen (49). |
Samenvatting literatuur
Beschrijving studies
Primaire preventie
Voor het beantwoorden van PICO 1 werden geen bruikbare artikelen gevonden.
Secundaire preventie
Voor het beantwoorden van PICO 2 werden 14 originele artikelen gevonden, waarvan 13 RCT’s (37–45,49–52) en één casecontrol-studie (53). De interventies die onderzocht werden waren debriefing (37,39,49,52), ‘expressive writing’ (expressief schrijven) (41,42), het zien en vasthouden van een doodgeboren baby (53), het gestructureerd versterken van de moeder-kindinteractie in het eerste uur na de geboorte (43), en verschillende soorten gestructureerde psychologische interventies (38,40,44,45,50,51). Vier studies gebruikten een ongeselecteerde en/of gezonde populatie (39,41,42,49), twee studies includeerden vrouwen met een traumatische bevallingservaring (37,43). De andere studies hadden specifieke patiëntengroepen geïncludeerd, zoals moeders van een doodgeboren baby (45,53), vrouwen na een niet-spontane vaginale baring (51,52), en moeders van premature kinderen die op de neonatale intensive care unit (NICU) opgenomen waren (38,40,44,50).
Resultaten (Per Uitkomstmaat)
1. PTSS.
Debriefing
In de RCT van Priest werd onderzocht of individuele, gestandaardiseerde debriefing (gebaseerd op de principes van Critical Incident Stress Debriefing (CISD)) binnen 72 uur postpartum bij moeders van gezonde, à terme geboren baby’s, een effect had op het percentage vrouwen met PTSS gedurende het jaar na de bevalling. Na twee, zes en twaalf maanden werd met de Impact of Events Scale-Revised (IES-R) beoordeeld of vrouwen voldeden aan de criteria voor PTSS. 875 moeders kregen debriefing en 870 vrouwen kregen standaard post-partumzorg. Er werd geen significant verschil gevonden in het percentage vrouwen met PTSS tussen de interventiegroep (0.6%; 95%BI 0.2%-1.3%) en de controlegroep (0.8% (0.3%-1.6%)), met een relatief risico van 0.71 (95%BI 0.23-2.23; p=0.58) (39).
In de RCT van Gamble werden 103 vrouwen geïncludeerd met een traumatische bevallingservaring (gedefinieerd volgens DSM-IV-criterium A). Van hen kregen 50 vrouwen een face-to-facegesprek gedurende 40-60 minuten binnen 72 uur postpartum en nogmaals telefonisch vier tot zes weken na de bevalling, en 53 vrouwen kregen standaard post-partumzorg. Er werd geen statistisch significant verschil gevonden in het percentage vrouwen met PTSS (gemeten met een gestructureerd diagnostisch interview (MINI-PTSD)) vier tot zes weken postpartum (p=0.392), en drie maanden postpartum (geen p-waarde gegeven) (37).
2. PTSS-symptomen.
Debriefing
De eerdergenoemde RCT van Gamble onderzocht, naast het percentage vrouwen met een PTSS-diagnose, ook de ernst van de PTSS-symptomen bij 103 vrouwen met een traumatische bevallingservaring. Vier tot zes weken postpartum werd geen verschil gevonden in hoeveelheid PTSS klachten tussen de interventie- en controlegroep (p-waarde niet vermeld). Drie maanden postpartum had de interventiegroep significant minder PTSS- klachten (M 2.54, SD 2.44) dan de controlegroep (M 3.83, SD 3.59), zoals onderzocht met de MINI-PTSD (p=0.035) (37).
De RCT van Selkirk onderzocht het effect van debriefing door een verloskundige op de tweede of derde dag postpartum bij een ongeselecteerde populatie van 149 vrouwen. Er was geen significant verschil tussen de interventie- en controlegroepen in de hoeveelheid PTSS-klachten (gemeten met de IES) één en drie maanden postpartum (p=0.14) (49).
Kershaw’s RCT randomiseerde tussen debriefing (volgens CISD principes) en standaardzorg bij 319 primipara die per secundaire sectio, vacuüm of forceps bevallen waren, en daardoor een verhoogd risico hadden op een traumatische bevallingservaring en PTSS (klachten). Debriefing vond plaats 10 dagen en 10 weken postpartum door getrainde verloskundigen. Er was geen significant verschil in PTSS-klachten (gemeten met IES) tussen interventie- (M=20.2) en controlegroep (M=16.9) na 10 dagen (p=0.27), en ook geen verschil 10 weken (interventie M=12.7, controle M=16.0; p=0.09) of 20 weken postpartum (interventie M=10.7, controle M=11.2; p=0.29) (52).
Psychologische interventies
In Jotzo’s RCT waren 50 vrouwen met blanco psychiatrische voorgeschiedenis geïncludeerd die prematuur waren bevallen (gemiddeld na 30 weken zwangerschapsduur) en wiens kind op de NICU was opgenomen. Een gestructureerde psychologische interventie in de eerste dagen na de bevalling werd vergeleken met standaard zorg, en PTSS-klachten werden gemeten met de IES. De interventie bestond uit een of meerdere afspraken met een psycholoog gedurende de opname van de baby. De interventie bevatte elementen van psycho-educatie, ontspanningsoefeningen, evaluatie van copingstrategieën en advies ten aanzien van het aanwenden van sociale steun en praktische hulp. Ten tijde van ontslag (M= 60 dagen) hadden de moeders in de interventiegroep significant minder PTSS-klachten (M=25.2, SD=13.9), vergeleken met de controlegroep (M=37.5, SD=19.2) (p=0.013) (38).
Zelkowitz et al. includeerden 121 moeders bij wie het kind bij de geboorte minder dan 1500 gram woog en op de NICU was opgenomen. De interventiegroep (Cues programma) kreeg in zes gestructureerde sessies adviezen over hoe de eigen stress en angst te herkennen en te verlichten, en technieken om te communiceren en sensitief te reageren op de baby (50); De controlegroep kreeg zes keer extra uitleg over verzorging van de baby. De begeleiding werd gedaan door een getraind verpleegkundige, psycholoog, student psychologie of leerling-verpleegkundige. Er werd op een gecorrigeerde neonatale leeftijd van 6-8 weken geen verschil gezien in traumatische klachten (gemeten met de PPQ) in de interventiegroep (M=2.9, SD=2.9) versus de controlegroep (M=3.2, SD=2.8) (p=0.54, 95%BI [-0.8 to 1.5]) (50).
Shaw’s RCT includeerde 105 moeders van premature kinderen (geboren bij een zwangerschapsduur tussen 26 en 35 weken) die waren opgenomen op de NICU en die boven de afkapwaarde scoorden op één of meerdere selfreportvragenlijsten voor acute stress-stoornis (91%), depressie of angst. De interventiegroep kreeg zes of negen psychologische sessies, waarin onder andere componenten van traumagerichte cognitieve gedragstherapie, psycho-educatie en exposure (40). De controlegroep kreeg eenmaal uitleg over de NICU en verzorging van een premature baby. De interventiegroep had significant minder traumatische klachten, gemeten door middel van de Davidson Trauma Scale (DTS), zowel één maand na afloop van de interventie (effect grootte 0.333, p=0.041) als zes maanden postpartum (effect grootte 0.741, p<0.001) (40).
De RCT van Borghini includeerde 60 moeders van extreem premature kinderen voor een interventie gebaseerd op systeemtheorie. In de interventiegroep werd op drie momenten (33 weken postconceptie, 42 weken postconceptie, en gecorrigeerde leeftijd vier maanden) een observatie gedaan en nabesproken, terwijl de controlegroep standaardzorg kreeg. Twaalf maanden postpartum werd geen significant verschil aangetoond tussen de interventie- en controlegroep, ten aanzien van de ernst van de PTSS klachten, zoals gemeten met de PPQ (somscore) (p=0.07) (44).
In Rydings studie werden 99 vrouwen na een spoedsectio caesarea gerandomiseerd tussen een interventiegroep (n=50) die 3-4 afspraken kreeg in de eerste twee tot drie weken na de bevalling, en een controlegroep die ‘care as usual’ kreeg (n=49). De counseling- interventie bestond o.a. uit het bespreken van de bevallingservaring en eventuele nare herinneringen, normaliseren van acute stressklachten, evaluatie van de moeder-baby- interactie, benoemen van eventuele negatieve gevoelens, en inhoudelijk het verloop van de bevalling doornemen. De vrouwen in de controlegroep werden aangemoedigd met een verloskundig zorgverlener te praten indien zij vragen of zorgen hadden gerelateerd aan de bevalling. Bij vrouwen in de interventiegroep werden significant minder PTSS-klachten (gemeten met IES) bij één en zes maanden postpartum gezien, in vergelijking met de controlegroep (één maand postpartum: 3.0 (1.0-11.0) versus 7.5 (4.0-15.0) p=0.01, zes maanden postpartum 4.0 (1.0-9.0) versus 8.5 (3.0-16.0, p<0.05) (51).
In de RCT van Navidian (2017) werden 100 vrouwen die recent (maximaal 4 weken voor inclusie) een doodgeboren kind hadden gekregen gerandomiseerd in twee groepen. De eerste groep (n=50) kreeg psychological grief counseling gedurende 2 weken en de tweede groep (n=50) kreeg standaard post-partumzorg. Counseling bestond uit vier groepssessies met daarin elementen van psycho-educatie en cognitieve gedragstherapie. De ernst van PTSS-klachten werd beoordeeld met behulp van de PPQ direct voor en na de interventie, en er was een significant verschil tussen de interventie- en controlegroep vier weken na start van de interventie (p=0.0001). De ernst van PTSS-klachten was afgenomen in de groep die counselingsessies kreeg (voor interventie: M=7.22, SD=4.19; na interventie: M=4.52, SD=2.14; p=0.0001). In de controlegroep was er sprake van een reductie in PTSS-klachten, echter was dit niet significant (voor interventie: M=7.64, SD=5.20; na interventie: M=6.50; SD 3.28, p=0.1) (45).
Expressive writing
De RCT’s van Di Blasio (41,42) beschrijven een interventie waarbij het effect van een schrijfopdracht op het ontwikkelen van PTSS-klachten wordt geëvalueerd; de interventiegroep gebruikt gedurende 20 minuten de methode van ‘expressive writing’ (gedachten, verwachtingen en emoties over de bevalling) zoals beschreven door Pennebaker (1988), en de controlegroep schrijft over dagelijkse bezigheden (in gedragsmatige termen, dus niet over gevoelens).
In de eerste studie werden 176 vrouwen in het derde trimester van de zwangerschap geïncludeerd die konden meedoen wanneer zij geen ernstige complicaties hadden en waren bevallen van een gezond kind. De schrijfopdracht werd op dag twee postpartum gedaan. Vier dagen postpartum was het percentage moeders met klinisch relevante PTSS-klachten (PPQ somscore ≥19) in de interventiegroep 4,6%, versus 6,7% in de controlegroep; Drie maanden postpartum was dit 1,1% (interventiegroep) en 5,6% (controlegroep). Regressieanalyses toonden aan dat het verschil in somscores tussen interventie- en controlegroep niet significant was vier dagen postpartum (β= -0.09, n.s.) maar wel na drie maanden (β= -0.28, p<0.01) (41).
In de tweede studie werden 113 vrouwen met een blanco psychiatrische voorgeschiedenis geïncludeerd die van een gezonde baby waren bevallen. Op dag twee postpartum vulden zij de PPQ in en na randomisatie op dag drie postpartum deden zij tweemaal de bovenstaande schrijfoefening. Wanneer vrouwen 6 van de 14 PTSS-symptomen zoals gemeten met de PPQ rapporteerden, werd dit beschouwd als klinisch relevante PTSS-klachten. Dit was twee dagen postpartum bij 17% van de vrouwen het geval, en drie maanden postpartum bij 10% van de vrouwen in de interventiegroep versus 30% van de vrouwen in de controlegroep (geen significantieniveau vermeld).
Vrouwen in de interventiegroep lieten een grotere afname van PTSS-symptomen zien dan vrouwen in de controlegroep (p<0.003). (42)
Bevorderen van huid-op-huidcontact en borstvoeding direct postpartum
In de RCT van Abdollahpour (43) werd bij vrouwen die à terme vaginaal waren bevallen van een gezond kind direct postpartum geëvalueerd of zij de bevalling als traumatisch hadden ervaren. Wanneer dit het geval was (hoe dit bepaald werd is overigens niet beschreven), werden zij gerandomiseerd tussen (a) een interventie gebaseerd op de negen stadia van het ‘magische eerste uur’, met huid-op-huidcontact en het stapsgewijs stimuleren van de baby om aan de borst te drinken (n=39) (54,55) of (b) standaard zorg (n=39), al dan niet met huid- op-huidcontact. PTSS-klachten werden gemeten met de IES-R. Er waren minder PTSS- symptomen in de interventiegroep dan in de controlegroep twee weken postpartum (somscore 23 vs 28, p=0.01) en drie maanden postpartum (9 vs 15, p=0.001), maar niet vier-zes weken postpartum (19 vs 21, p=0.36). Longitudinale analyse toonde dat het verschil in percentage vrouwen met matige tot ernstige PTSS-klachten in beide groepen niet significant was.
Vasthouden en zien van doodgeboren baby
Hughes et al. onderzochten retrospectief het effect van verschillende handelingen bij 65 vrouwen met een intra-uteriene vruchtdood (IUVD) na tenminste 18 weken zwangerschap; exclusiecriterium was een zwangerschapsafbreking vanwege congenitale afwijkingen. Er waren twee meetmomenten: In het derde trimester van de zwangerschap volgend op de IUVD en 1 jaar na deze bevalling werden symptomen van PTSS (PTSD-1 interview, gebaseerd op de DSM-III TR), angst en depressie gemeten. In het derde trimester van de zwangerschap na de IUVD hadden vrouwen die hun eerdere doodgeboren baby gezien hadden meer PTSS-symptomen (M=40.6, SD=14.7) dan vrouwen die de baby niet hadden gezien (M=28.3, SD=10.6) (p=0.02). Hetzelfde gold voor vrouwen die hun doodgeboren baby vastgehouden hadden (M=43.2, SD=14.9) versus vrouwen die dat niet hadden gedaan (M=30.1, SD=10.2) (p=0.002). Er was geen significant verschil tussen vrouwen die wel of geen begrafenis hadden gehouden, en vrouwen die wel of geen aandenkens aan de overleden baby hadden (53).
Bewijskracht van de literatuur
Voor een gedetailleerde beschrijving van bewijskracht van de literatuur (GRADE-tabel) zie de evidence tabellen. De bewijskracht voor debriefing in een ongeselecteerde populatie vrouwen wordt gegradeerd als laag, op basis van ontbreken van blindering en onduidelijkheden in de beschreven uitkomsten (49). De bewijskracht voor debriefing bij vrouwen bevallen per secundaire sectio caesarea of met een kunstverlossing wordt gegradeerd als zeer laag, op basis van een verhoogde kans op bias op vrijwel alle beoordeelde onderdelen (52). De bewijskracht voor een psychologische interventie bij vrouwen bevallen per secundaire sectio caesarea wordt gegradeerd als laag, op basis van selectiebias en ontbreken van blindering (51). De bewijskracht voor een psychologische interventie voor vrouwen met een doodgeboren baby wordt gegradeerd als laag, op basis van ontbreken van een duidelijk omschreven inclusie- en interventieperiode en ontbreken van blindering (45). De bewijskracht voor huid-op-huidcontact en stimuleren van borstvoeding bij vrouwen met een traumatische bevallingservaring wordt gegradeerd als zeer laag, op basis van onduidelijke inclusiecriteria en hoog risico op confounding (43). De bewijskracht voor het ontraden van zien en vasthouden van een doodgeboren baby wordt gegradeerd als zeer laag, op basis van een verhoogde kans op bias op vrijwel alle beoordeelde onderdelen (53).
Zoeken en selecteren
Uitgangsvraag en PICO
Om de uitgangsvraag te kunnen beantwoorden is er een systematische literatuuranalyse verricht naar de volgende wetenschappelijke vraagstellingen:
- Wat zijn de (on)gunstige effecten van interventies gericht op het voorkómen van een traumatische bevallingservaring, bij zwangere vrouwen voor of tijdens de bevalling? (primaire preventie)
- Wat zijn de (on)gunstige effecten van interventies gericht op het voorkómen van PTSS (klachten) na de bevalling, bij pas bevallen vrouwen voor wie de bevalling een traumatische gebeurtenis was, of die hier een verhoogd risico op hebben? (secundaire preventie)
PICO 1 (primaire preventie)
P: Zwangere vrouwen of vrouwen die aan het bevallen zijn
I : Handelingen of interventies gericht op preventie van traumatische bevallingservaringen
C: Expectatief beleid of gebruikelijke zorg
O: De bevalling was een traumatische gebeurtenis
PICO 2 (secundaire preventie)
P: Recent bevallen vrouwen (≤ 1 maand postpartum), voor wie de bevalling al dan niet een traumatische gebeurtenis was
I: Handelingen of interventies gericht op preventie van PTSS (klachten) na de bevalling
C: Expectatief beleid of gebruikelijke zorg
O: PTSS (klachten) na de bevalling, waarbij de bevalling de traumatische gebeurtenis was
Relevante uitkomstmaten
De werkgroep achtte voor PICO 1 het ervaren van de bevalling als traumatische gebeurtenis een kritieke uitkomstmaat; de werkgroep achtte voor PICO 2 de diagnose PTSS een voor de besluitvorming kritieke uitkomstmaat en PTSS-symptomen een voor de besluitvorming belangrijke uitkomstmaat.
De werkgroep definieerde de uitkomstmaten als volgt:
- “Traumatische gebeurtenis”: het ervaren van een gebeurtenis (in casu de bevalling) als traumatisch, waarbij wordt voldaan aan DSM-5 criterium A voor PTSS;
- “PTSS”: DSM-IV- of DSM-5-diagnose van een posttraumatische-stressstoornis (PTSS), bij voorkeur vastgesteld met een gestructureerd klinisch interview;
- “PTSS-symptomen”: symptomen van PTSS zonder een formele diagnose, bij voorkeur vastgesteld met een gestructureerd klinisch interview of gevalideerde screeningsvragenlijst.
Zoeken en selecteren
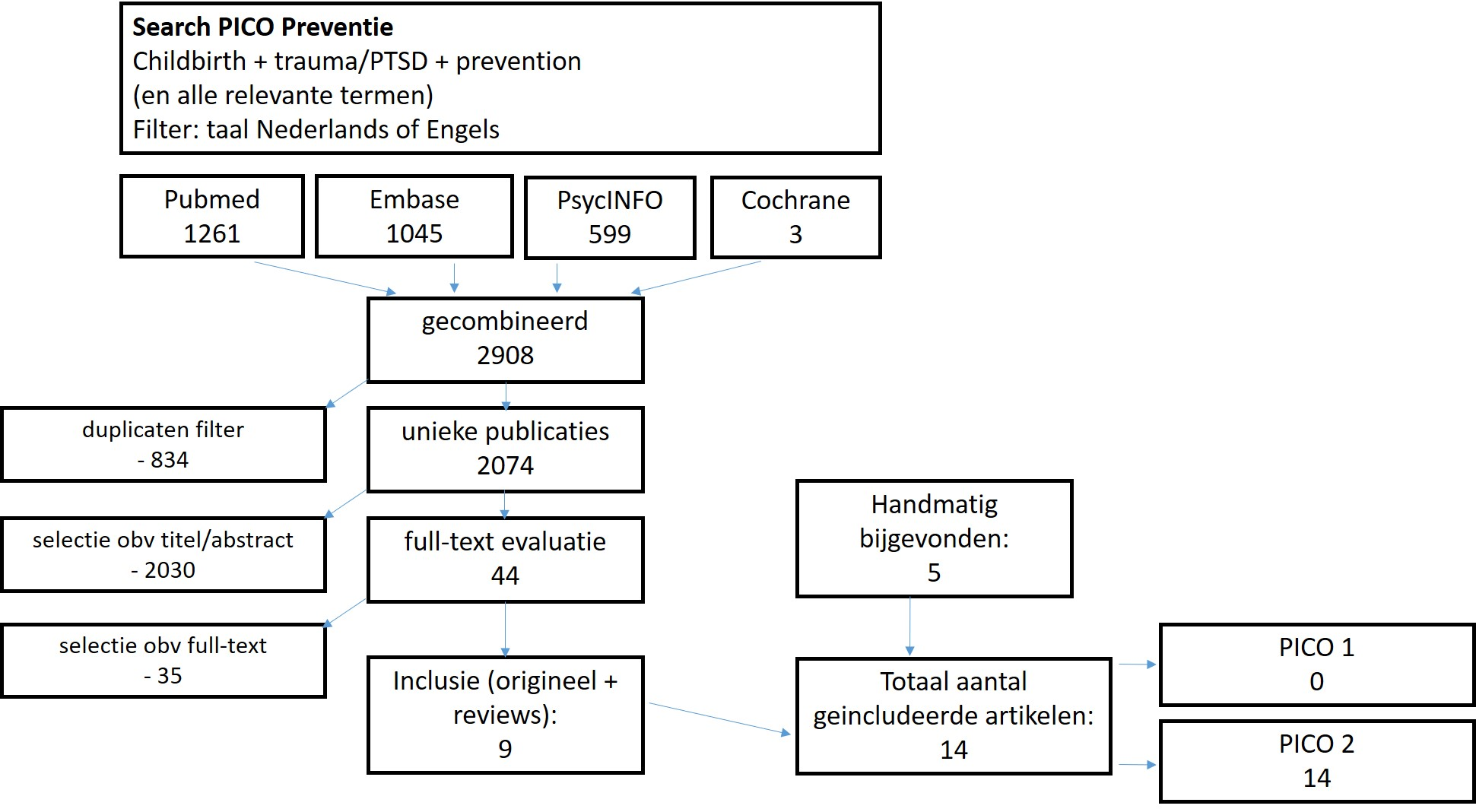
In de databases Medline (PubMed), Embase, PsychINFO en Cochrane is met relevante zoektermen gezocht naar onderzoek vanaf 1950 tot en met april 2018. De zoekverantwoording is weergegeven onder het tabblad Verantwoording. De literatuur search leverde 2908 treffers op, waarvan 2074 unieke artikelen. Studies werden geselecteerd op grond van de volgende selectiecriteria: relevante uitkomstmaat, onderzochte populatie (specifiek PTSS na de bevalling en niet algemene PTSS), betreft een RCT / cohort study / case-control study / case study / (systematic) review / meta-analyse. Op basis van titel en abstract werden in eerste instantie 44 studies voorgeselecteerd. Na raadpleging van de volledige tekst, werden vervolgens 35 studies geëxcludeerd (zie exclusietabel). Ten aanzien van PICO 2 dient vermeld te worden dat interventies die plaatsvonden of aanvingen langer dan één maand na de bevalling niet zijn beschouwd als preventie maar als behandeling, tenzij was aangetoond dat geen van de geïncludeerde vrouwen (al) voldeed aan de criteria voor PTSS.
Er werden negen studies geïncludeerd (37–45). Daarnaast werden van vier reviews over preventie van traumatische klachten / PTSS na de bevalling de originele studies gelezen en beoordeeld (9,46–48). Vanuit deze vier reviews konden nog eens vier studies worden geïncludeerd (49–52). De drie reviews zelf zijn niet geïncludeerd. Tenslotte is één artikel handmatig toegevoegd nadat deze werd gevonden via de literatuurlijst van een ander artikel (53). Uiteindelijk zijn daarmee 14 originele studies geïncludeerd, waarvan er geen geschikt was om PICO 1 te beantwoorden, en alle 14 geschikt waren om PICO 2 te beantwoorden.
Referenties
- 1 - Atkins D, Best D, Briss PA, Eccles M, Falck-Ytter Y, Flottorp S, e.a. Grading quality of evidence and strength of recommendations. Br Med J. 2004;june 19(328(7454)):1490.
- 2 - Andrews JC, Schünemann HJ, Oxman AD, Pottie K, Meerpohl JL, Coello PA, e.a. GRADE guidelines: 15. Going from evidence to recommendation - Determinants of a recommendation’s direction and strength. J Clin Epidemiol. 2013;66(7):726–35.
- 3 - American Psychiatric Association (APA). Handboek voor de classificatie van psychische stoornissen (DSM-5). 2014.
- 4 - National Institute for Health and Clinical Excellence (NICE). Antenatal And Postnatal Mental Health: Clinical Management and Service Guidance. NICE Clin Guidel. 2014;(4–51).
- 5 - Stramrood CAI, Paarlberg KM, Huis In’t Veld EMJ, Berger LWA, Vingerhoets J, Willibrord CM, e.a. Posttraumatic stress following childbirth in homelike- and hospital settings. J Psychosomic Obstet Gynaecol. Informa Healthcare; 2011;32(2):88–97.
- 6 - Olde E, van der Hart O, Kleber RJ, van Son MJ, Wijnen HAA, Pop VJM. Peritraumatic Dissociation and Emotions as Predictors of PTSD Symptoms Following Childbirth. J Trauma Dissociation. 2005;6(3):125–42.
- 7 - Grekin R, O’Hara MW. Prevalence and risk factors of postpartum posttraumatic stress disorder: A meta-analysis. Clin Psychol Rev. 2014;34(5):389–401.
- 8 - Ayers S, Bond R, Bertullies S, Wijma K. The aetiology of post-traumatic stress following childbirth: a meta-analysis and theoretical framework. Psychol Med. 2016;46(6):1121–34.
- 9 - Lapp LK, Agbokou C, Peretti C-S, Ferreri F. Management of post traumatic stress disorder after childbirth: a review. J Psychosom Obstet Gynaecol. 2010;31(3):113–22.
- 10 - Tschudin S, Alder J, Hendriksen S, Blitzer J, Popp Z, Zanetti R, e.a. Pregnant women’s perception of cesarean sectio on demand. J Perinat Med. 2009;37(3):251–6.
- 11 - Hollander M, de Miranda E, van Dillen J, de Graaf I, Vandenbussche F, Holten L. Women’s motivations for choosing a high risk birth setting against medical advice in the Netherlands: a qualitative analysis. BMC Pregnancy Childbirth. 2017;
- 12 - Alder J, Stadlmayr W, Tschudin S, Bitzer J. Post-traumatic symptoms after childbirth: What should we offer? J Psychosom Obstet Gynecol. 2006;27(2):107–12.
- 13 - Davies J, Slade P, Wright I, Stewart P. Posttraumatic stress symptoms following childbirth and mothers’ perceptions of their infants. Infant Ment Health J. 2008;29(6):537–54.
- 14 - Lemola S, Stadlmayr W, Grob A. Maternal adjustment five months after birth: The impact of the subjective experience of childbirth and emotional support from the partner. J Reprod Infant Psychol. 2007;25(3):190–202.
- 15 - Nicholls K, Ayers S. Childbirth-related post-traumatic stress disorder in couples: A qualitative study. Br J Health Psychol. 2007;12(4):491–509.
- 16 - Parfitt YM, Ayers S. The effect of post-natal symptoms of post-traumatic stress and depression on the couple’s relationship and parent-baby bond. J Reprod Infant Psychol. 2009;27(2):127–42.
- 17 - van Pampus MG, Wolf H, Weijmar Schultz WCM, Neeleman J, Aarnoudse JG. Posttraumatic stress disorder following preeclampsia and HELLP syndrome. J Psychosom Obstet Gynecol Gynecol. 2004;25(3–4):183–7.
- 18 - Olieman RM, Siemonsma F, Bartens MA, Garthus-Niegel S, Scheele F, Honig A. The effect of an elective cesarean section on maternal request on peripartum anxiety and depression in women with childbirth fear: A systematic review. BMC Pregnancy Childbirth. 2017;17(1):21–3.
- 19 - Yildiz PD, Ayers S, Phillips L. The prevalence of posttraumatic stress disorder in pregnancy and after birth: A systematic review and meta-analysis. J Affect Disord. 2018;208:No-Specified.
- 20 - Haagen JF, Moerbeek M, Olde E, van der Hart O, Kleber RJ. PTSD after childbirth: A predictive ethological model for symptom development. J Affect Disord. 2015;185:135–43.
- 21 - Alcorn KL, O’Donovan A, Patrick JC, Creedy D, Devilly GJ. A prospective longitudinal study of the prevalence of post-traumatic stress disorder resulting from childbirth events. Psychol Med. 2010;40(11):1849–59.
- 22 - Ayers S, Eagle A, Waring H. The effects of childbirth-related post-traumatic stress disorder on women and their relationships: A qualitative study. Psychol Heal Med. 2006;11(4):389–98.
- 23 - Stramrood CAI, Wessel I, Doornbos B, Aarnoudse JG, Van Den Berg PP, Weijmar Schultz WCM, e.a. Posttraumatic stress disorder following pre-eclampsia and PPROM; A prospective study with 15 months follow-up. J Psychosom Obstet Gynecol. 2010;31(7):96.
- 24 - Ayers S, Joseph S, McKenzie-McHarg K, Slade P, Wijma K. Post-traumatic stress disorder following childbirth: Current issues and recommendations for future research. J Psychosom Obstet Gynecol. 2008;29(4):240–50.
- 25 - Boeschoten M, Bakker A, Jongedijk R, Olff M. PTSD checklist for the DSM-5 (PCL-5)-Dutch version. Arq Psychotrauma Expert Gr. 2014;
- 26 - Brewin CR, Rose S, Andrews B, Green J, Tata P, McEvedy C, e.a. Brief screening instrument for post-traumatic stress disorder. Br J Psychiatry. 2002;181:158–62.
- 27 - Baumert J, Simon H, Gündel H, Schmitt C, Ladwig K-H. The Impact of Event Scale - Revised: Evaluation of the subscales and correlations to psychophysiological startle response patterns in survivors of a life-threatening cardiac event: An analysis of 129 patients with an implanted cardioverter defibrillator. J Affect Disord. 2004;82(1):29–41.
- 28 - Sheehan D, Lecrubier Y, Sheehan K, Amorim P, Janavs J, Weiller H, e.a. The Mini-International Neuropsychiatric Interview (M.I.N.I.): the development and validation of a structured diagnostic psychiatric interview for DSM-IV and ICD-10. J Clin Psychiatry. 1998;59(suppl 4):22–33.
- 29 - Callahan JL, Borja SE. Psychological outcomes and measurement of maternal posttraumatic stress disorder during the perinatal period. J Perinat Neonatal Nurs. 2008;22(1):49–59.
- 30 - Bakker A, van der Meer C, Olff M. Primary Care PTSD Screen for DSM-5 (PC-PTSD-5). Uitg Acad Med Centrum, Amsterdam. 2014;
- 31 - Iles J, Slade P, Spiby H. Posttraumatic stress symptoms and postpartum depression in couples after childbirth: The role of partner support and attachment. J Anxiety Disord [Internet]. Elsevier Ltd; 2011;25(4):520–30. Geraadpleegd van: http://dx.doi.org/10.1016/j.janxdis.2010.12.006
- 32 - Cook N, Ayers S, Horsch A. Maternal posttraumatic stress disorder during the perinatal period and child outcomes: A systematic review. J Affect Disord. Netherlands; januari 2018;225(June 2017):18–31.
- 33 - Sijbrandij M, Reitsma JB, Roberts NP, Engelhard IM, Olff M, Sonneveld LP, e.a. Self-report screening instruments for post-traumatic stress disorder (PTSD) in survivors of traumatic experiences. Cochrane Database Syst Rev. 2013;(6).
- 34 - van Emmerik AAP, Kamphuis JH, Hulsbosch AM, Emmelkamp PMG. Geen preventief nut van eenmalige debriefing na psychologisch traumatische gebeurtenissen : meta-analyse. Ned Tijdschr Geneeskd. 2003;147(17):809–12.
- 35 - Wikipedia. CISD [Internet]. [geciteerd 12 november 2017]. Geraadpleegd van: https://en.wikipedia.org/wiki/Critical_incident_stress_management
- 36 - Pennebaker JW. Expressive Writing in Psychological Science. Perspect Psychol Sci [Internet]. 2017;174569161770731. Geraadpleegd van: http://journals.sagepub.com/doi/10.1177/1745691617707315
- 37 - Gamble J, Creedy D, Moyle W, Webster J, McAllister M, Dickson P. Effectiveness of a counseling intervention after a traumatic childbirth: A randomized controlled trial. Birth. 2005;32(1):11–9.
- 38 - Jotzo M, Poets CF. Helping parents cope with the trauma of premature birth: an evaluation of a trauma-preventive psychological intervention. Pediatrics. 2005/04/05. 2005;115(4):915–9.
- 39 - Priest SR, Henderson J, Evans SF, Hagan R. Stress debriefing after childbirth: a randomised controlled trial. Med J Aust. 2003/05/27. 2003;178(June):542–5.
- 40 - Shaw RJ, St John N, Lilo E, Jo B, Benitz W, Stevenson DK, e.a. Prevention of traumatic stress in mothers of preterms: 6-month outcomes. Pediatrics. 2014;134(2):e481–8.
- 41 - Di Blasio P, Miragoli S, Camisasca E, Di Vita AM, Pizzo R, Pipitone L. Emotional Distress Following Childbirth: An Intervention to Buffer Depressive and PTSD Symptoms. Eur J Psychol. 2015;11(2):214–32.
- 42 - Di Blasio P, Camisasca EL, Caravita SCS, Ionio C, Milani L, Valtolina GG. The effects of expressive writing on postpartum depression and posttraumatic stress symptoms. Psychol Rep. 2015;117(3):856–82.
- 43 - Abdollahpour S, Khosravi A, Bolbolhaghighi N. The effect of the magical hour on post-traumatic stress disorder (PTSD) in traumatic childbirth: a clinical trial. J Reprod Infant Psychol. 2016;34(4):403–12.
- 44 - Borghini A, Habersaat S, Forcada-Guex M, Nessi J, Pierrehumbert B, Ansermet F, e.a. Effects of an early intervention on maternal post-traumatic stress symptoms and the quality of mother-infant interaction: The case of preterm birth. Vol. 37, Infant Behavior & Development. 2014. p. 624–31.
- 45 - Navidian A, Saravani Z, Shakiba M. Impact of Psychological Grief Counseling on the Severity of Post-Traumatic Stress Symptoms in Mothers after Stillbirths. Issues Ment Health Nurs. England: Taylor & Francis; augustus 2017;38(8):650–4.
- 46 - Sheen K, Slade P. The efficacy of “debriefing” after childbirth: Is there a case for targeted intervention? Vol. 33, Journal of Reproductive and Infant Psychology. Taylor & Francis; 2015. p. 308–20.
- 47 - Borg Cunen N, McNeill J, Murray K. A systematic review of midwife-led interventions to address post partum post-traumatic stress. Midwifery. 2014;30(2):170–84.
- 48 - Kraljevic M, Warnock FF. Early educational and behavioral RCT interventions to reduce maternal symptoms of psychological trauma following preterm birth: a systematic review. J Perinat Neonatal Nurs. 2013;27(4):311–27.
- 49 - Selkirk R, McLaren S, Ollerenshaw A, McLachlan AJ, Moten J. The longitudinal effects of midwife-led postnatal debriefing on the psychological health of mothers. J Reprod Infant Psychol. 2006;24(2):133–47.
- 50 - Zelkowitz P, Feeley N, Shrier I, Stremler R, Westreich R, Dunkley D, e.a. The cues and care randomized controlled trial of a neonatal intensive care unit intervention: effects on maternal psychological distress and mother-infant interaction. J Dev Behav Pediatr. 2011;32(8):591–9.
- 51 - Ryding EL, Wijma K, Wijma B. Postpartum Counselling After an Emergency Cesarean. Clin Psychol Psychother. 1998;5:231–7.
- 52 - Kershaw K, Jolly J, Bhabra K, Ford J. Randomised controlled trial of community debriefing following operative delivery. Br J Obstet Gynaecol. 2005;112(11):1504–9.
- 53 - Hughes P, Turton P, Hopper E, Evans CDH. Assessment of guidelines for good practice in psychosocial care of mothers after stillbirth. Lancet. 2002;360(9327):114–8.
- 54 - Brimdyr K. The magical hour: Holding your baby skin to skin in the first hour after birth [Internet]. 2011. Geraadpleegd van: http://www.magicalhour.com/aboutus.html
- 55 - Phillips R. The sacred hour: uninterrupted skin-to-skin contact immediately after birth. Newborn Infant Nurs Rev. 2013;67–72.
- 56 - McKenzie-McHarg K, Crockett M, Olander EK, Ayers S. Think pink! A sticker alert system for psychological distress or vulnerability during pregnancy. Br J Midwifery. 2014;22(8):495–500.
- 57 - Bohren M, Hofmeyr G, Sakala C, Fukuzawa R, Cuthbert A. Continuous Support for Women During Childbirth. Cochrane Database Syst Rev. 2017;(7).
- 58 - Hodnett ED. Pain and women’s satisfaction with the experience of childbirth: A systematic review. Am J Obstet Gynecol. 2002;186(5 SUPPL.):160–74.
- 59 - Taheri M, Takian A, Taghizadeh Z, Jafari N, Sarafraz N. Creating a positive perception of childbirth experience: Systematic review and meta-analysis of prenatal and intrapartum interventions. Reprod Health. 2018;15(1):1–13.
- 60 - Hollander MH, van Hastenberg E, van Dillen J, van Pampus MG, de Miranda E, Stramrood CAI. Preventing traumatic childbirth experiences: 2192 women’s perceptions and views. Arch Womens Ment Health. 2017;Aug;20(4):515–23.
- 61 - Artikel 450 Burgerlijk Wetboek.
- 62 - Moore E, Bergman N, Anderson G, Medley N. Early skin-to-skin contact for mothers and their healthy newborn infants (Review). Cochrane Database Syst Rev. 2016;(11).
- 63 - Stevens J, Schmied V, Burns E, Dahlen H. Immediate or early skin-to-skin contact after a Caesarean section: A review of the literature. Matern Child Nutr. 2014;10(4):456–73.
- 64 - Cleveland L, Hill C, Pulse W, DiCioccio H, Field T, White-Traut R. Systematic Review of Skin-to-Skin Care for Full-Term, Healthy Newborns. J Obstet Gynecol Neonatal Nurs. 2017;46(6):857–69.
- 65 - Saxton A, Fahy K, Rolfe M, Skinner V, Hastie C. Does skin-to-skin contact and breast feeding at birth affect the rate of primary postpartum haemorrhage: Results of a cohort study. Midwifery. 2015;31(11):1110–7.
- 66 - Kingdon C, Givens JL, O’Donnell E, Turner M. Seeing and holding baby: Systematic review of clinical management and parental outcomes after stillbirth. Birth Issues Perinat Care. 2015;42(3):206–18.
- 67 - Hennegan JM, Henderson J, Redshaw M. Contact with the baby following stillbirth and parental mental health and well-being: a systematic review. BMJ Open 2015 Nov 27;5(11):e008616.
- 68 - Cacciatore J. Rådestad I, Frederik Frøen J. Effects of contact with stillborn babies on maternal anxiety and depression. Birth 2008 Dec;35(4):313-20.
- 69 - Holmes EA, James EL, Kilford EJ, Deeprose C. Key steps in developing a cognitive vaccine against traumatic flashbacks: Visuospatial tetris versus verbal pub quiz. PLoS One. 2010;5(11).
- 70 - James S. Women’s experiences of symptoms of posttraumatic stress disorder (PTSD) after traumatic childbirth: a review and critical appraisal. Arch Womens Ment Health. 2015;18(6):761–71.
- 71 - Mitchell JT. When disaster strikes...the critical incident stress debriefing process. JEMS a J Emerg Med Serv. 1983;8(1):36–9.
- 72 - The National Institute for Health and Care Excellence (NICE). Post-traumatic stress disorder: management [Internet]. Clinical guideline. 2005. Geraadpleegd van: https://www.nice.org.uk/guidance/cg26
- 73 - Trimbos. Multidisciplinaire Richtlijn Angststoornissen [Internet]. 2011. p. 9.3.4. Geraadpleegd van: www.ggzrichtlijnrichtlijnen.nl
- 74 - Foa EB, Keane TM, Friedman MJ, Cohen JA. Effective Treatments for PTSD. Practice Guidelines from the International Society for Traumatic Stress Studies. The Guilford Press; 2009.
- 75 - The Royal College of Psychiatrists & The British Psychological Society. Post-Traumatic Stress Disorder: The Management of PTSD in Adults and Children in Primary and Secondary Care. 2005.
- 76 - Watts B, Schnurr P, Mayo L, Young-Xu Y, Weeks W, Friedman M. Meta-Analysis of the Efficacy of Treatments for Posttraumatic Stress Disorder. J Clin Psychiatry. 2013;74(6):e541–50.
- 77 - Forman-Hoffman V, Middleton J, Feltner C, Gaynes B, Weber R, Bann C, e.a. Psychological and Pharmacological Treatments for Adults WIth Posttraumatic Stress Disorder: A Systematic Review Update [Internet]. Agency for Healthcare Research and Quality (US). p. Report No: 18-EHC011-EF.
- 78 - Ironson G, Freund B, Strauss JL, Williams J. Comparison of Two Treatments for Traumatic Stress: A Community-Based Study of EMDR and Prolonged Exposure. J Clin Psychol. 2002;58(1):113–28.
- 79 - Wijma K, Wijma B, Zar M. Psychometric aspects of the W-DEQ; a new questionnaire for the measurement of fear of childbirth. J Psychosom Obstet Gynecol. 1998;19(2):84–97.
- 80 - Johnson JE, Price AB, Kao JC, Fernandes K, Stout R, Gobin RL, e.a. Interpersonal psychotherapy (IPT) for major depression following perinatal loss: a pilot randomized controlled trial. Arch Womens Ment Health. Austria; 2016;19(5):845–59.
- 81 - Nieminen K, Berg I, Frankenstein K, Viita L, Larsson K, Persson U, e.a. Internet-provided cognitive behaviour therapy of posttraumatic stress symptoms following childbirth-a randomized controlled trial. Cogn Behav Ther. 2016;45(4):287–306.
- 82 - Wijma K, Soderquist J, Wijma B. Posttraumatic stress disorder after childbirth: A cross sectional study. J Anxiety Disord. 1997;11(6):587–97.
- 83 - Ayers S, McKenzie-McHarg K, Eagle A. Cognitive behaviour therapy for postnatal post-traumatic stress disorder: Case studies. J Psychosom Obstet Gynecol. 2007;28(3):177–84.
- 84 - Sandström M, Wiberg B, Wikman M, Willman A-KK, Högberg U. A pilot study of eye movement desensitisation and reprocessing treatment (EMDR) for post-traumatic stress after childbirth. Midwifery. 2008;24(1):62–73.
- 85 - Stramrood CAI, van der Velde J, Doornbos B, Paarlberg MK, Weijmar Schultz WCM, van Pampus MG. The Patient Observer: Eye-Movement Desensitization and Reprocessing for the Treatment of Posttraumatic Stress following Childbirth. Birth Issues Perinat Care. 2012;39(1):70–6.
- 86 - Yonkers KA, Wisner KL, Stewart DE, Oberlander TF, Deil DL, Stotland N, e.a. The management of depression during pregnancy: a report from the American Psychiatric Association and the American College of Obstetricians and Gynecologists. Obstet Gynecol. 2009;September(114(3)):703–13.
- 87 - The Royal Australian and New Zealand College of Obstetricians and Gynaecologists. Perinatal Anxiety and Depression [Internet]. Ranzcog. 2015. p. 1–17. Geraadpleegd van: http://www.ranzcog.edu.au/component/search/?searchword=perinatal anxiety and depression&searchphrase=all&Itemid=1
- 88 - National Institute for Health and Clinical Excellence (NICE). Common mental health problems: identification and pathways to care [Internet]. Clinical guideline. 2011. Geraadpleegd van: https://www.nice.org.uk/guidance/cg123/resources/common-mental-health-problems-identification-and-pathways-to-care-35109448223173
- 89 - Rijksoverheid. Zorgstandaard Integrale Geboortezorg [Internet]. 2016. p. 1–67. Geraadpleegd van: https://www.zorginstituutnederland.nl/werkagenda/publicaties/publicatie/2016/06/28/zorgstandaard-integrale-geboortezorg-versie-1.1
- 90 - KNMG. Informed Consent, KNMG. https://www.knmg.nl/advies-richtlijnen/dossiers/informed-consent.htm.
- 91 - Charles C, Whelan T, Gafni A. What do we mean by partnership in making decisions about treatment? Br Med J. 1999;319(7212):780–2.
- 92 - Vesel J, Nickasch B. An Evidence Review and Model for Prevention and Treatment of Postpartum Posttraumatic Stress Disorder. Nurs Womens Health. 2015;19(6):504–25.
Evidence tabellen
|
Author & year |
Study type |
Group |
Patient characteristics |
Intervention (n) |
Comparison (n) |
Follow-up |
Relevant outcome measures (questionnaire) |
Results |
Evidence level |
|
Abdollahpour 2016 (43) |
Randomized Controlled Trial |
Women with a traumatic childbirth experience determined by DSM-IV |
86 women who gave birth vaginally to a healthy term infant, who reported a traumatic childbirth, and without mental illnesses |
The ‘magical hour’ containing nine instinctive stages including: crying of the baby, relaxation of the baby, awakening of the baby, activity stage, rest periods, crawling on the breast, ‘familiarization stage’, suckling stage, final sleeping stage occurring 1.5-2 hours after birth. (n=42) |
Skin-to-skin contact of the baby and mother based on routine care procedures (n=42) |
Measurement at 2, 4-6 weeks and 3 months after childbirth |
PTSD symptoms (IES-R) |
The mean total score of posttraumatic stress in the intervention group was 16.83 1.1 and in the control group 21.04 1.1, which showed a statistically significant difference between the two groups (p<0.01) |
B |
|
Borghini 2014 (44) |
Randomized Controlled Trial |
Women after a preterm delivery (<33 weeks) |
60 women who gave birth to a preterm infant |
An early intervention program (one on one with a therapist) based on McDonough work occurring at 33 weeks after conception, 42 weeks after conception and 4 months after the theoretical term of 40 weeks after conception, incorporating princicples of a family system theory into a transactional preventive intervention. (n=30) |
No intervention (n=30) |
42 weeks after conception, when the infants were 4 and 12 months of age |
PTSD symptoms (PPQ) |
At 12 months post conception, the intervention group shows marginal less posttraumatic stress compared to the control group (D(1)=3.24;p=0.07; R2 = 0.39). |
B |
|
Di Blasio 2015 (41) |
Randomized Controlled Trial |
Women who gave birth to healthy infants |
176 women without severe delivery complications, without psychiatric history and with healthy babies |
A writing task (‘Making Sense condition’) about thoughts and emotions connected with delivery and childbirth, with the purpose to help new mothers reflect, understand, evaluate and reformulate the stressful situation with new beliefs and emotions (n=87) in the first days postpartum. |
A writing task (‘Control-Neutral condition’) about daily events in behavioral terms (n=89) |
Assessment at 96 hours and 3 months postpartum |
PTSD symptoms (Los Angeles Symptom Checklist (LASC) and PPQ) |
At 1-2 days after the writing task, there were no significant differences in the mean scores for posttraumatic severity (measured by LASC) (MS: M = 10.94, SD = 6.35 vs. NC: M=12.81, SD = 7.51; t (174) = -1.77, p=0.08). 3 months postpartum, 1.1% had clinically relevant PTSD symptoms (PPQ score ≥19) in the intervention group compared to 5.6% in the control group (β=-0.28, p<0.01). Regression analyses showed the sum scores between intervntion and control group were not significant at 4 days postpartum (β=-0.09, not significant) but they were after 3 months (β=-0.28, p<0.01). |
B |
|
Di Blasio 2015 (42) |
Randomized Controlled Trial |
Women who gave birth to healthy infants |
120 women without psychiatric history |
Expressive writing on the third day in the hospital. The women were asked to write about the deep emotion connected with delivery and childbirth in the first days postpartum (n=60). |
Neutral writing in the third day in the hospital. The women were asked to describe daily events in behavioral terms (n=60). |
3 months postpartum |
PTSD symptoms (Perinatal PTSD Questionnaire) |
Three months postpartum posttraumatic symptoms were lower in women who performed the expressive writing task than in the neutral writing group. Possible clinical PTSD with more than six symptoms was respectively 10.5% in the expressive writing group and 30% in the comparison group. |
B |
|
Gamble 2005 (37) |
Randomized Controlled Trial |
Women with a traumatic childbirth experience |
103 women who gave birth to live infants who had a traumatic birth as determined by Criterion A of DSM-IV |
Face-to-face counseling (by a research midwife), incorporating elements of CISD, with a duration of 40-60 minutes, given within 72 hours of birth and again via telephone at 4-6 weeks postpartum (n=50) |
Standard postpartum care (n=53) |
4-6 weeks postpartum and 3 months post partum |
PTSD diagnosis and PTSD symptoms (MINI-PTSD) |
No statistical difference between groups in number of women meeting PTSD diagnosis at either 4-6 weeks post partum (p=0.392) or three months post partum. No significant difference between groups at 4-6 weeks in PTSD symptoms. At 3-month follow-up women in the experimental group reported lower PTSD total symptom scores (intervention group: Mean 2.54 (SD 2.44), control group: Mean 3.83 (SD 3.59) (p=0.035)) than those in the control group. |
B |
|
Hughes 2002 (53) |
Case control study (Cohort study) |
Women with a high risk of traumatic experience (stillbirth) |
65 pregnant women who had experienced stillbirth (≥18 weeks GA) in the previous pregnancy |
Seeing and holding the stillborn infant, having a funeral and keeping mementoes. |
Not seeing and holding the stillborn infant, nor having a funeral or keeping mementoes. |
In 3rd trimester of (subsequent) pregnancy and 1 year after the next birth. |
PTSD symptoms (PTSD-1) |
Women who had seen their stillborn infant had significantly higher symptoms of PTSD than those who had not (p=0.02) 1 year after the subsequent birth. Women who had seen their stillborn infant had higher symptoms of PTSD (M=40.6 (SD: 14.7)) than those who had not seen their stillborn infant (M=28.3, (SD: 10.6)) CI95% 1.8-22.7, p=0.02), and held stillborn infant (M=43.2 (SD: 14.9)) versus did not hold stillborn infant (M=30.1 (SD: 10.3), CI95% 5.1-21.2, p=0.002) in the third trimester of the subsequent pregnancy. |
B |
|
Jotzo 2005 (38) |
Randomized Controlled Trial |
Women with a high risk of traumatic experience (based on preterm birth/admission to NICU) |
50 mothers of premature infants admitted to the NICU |
A structured psychological intervention within 5 days after childbirth (n=25). It involved general trauma preventive measures as well as components specifically geared toward premature birth. Each mother could make use of additional psychological support if required and was actively approached at critical times during her infant's NICU stay. |
No psychological intervention (n=25). Each mother could ask for counseling by the hospital minister. |
At discharge from the NICU (no specification in time given) |
PTSD symptoms (IES) |
At the time of discharge the mothers in the intervention group had significantly lower levels of PTSD symptoms (M=25.2, SD=13.9) than the control group (M=37.5, SD 19.2) (p=0.013). |
B |
|
Kershaw 2005 (52) |
Randomized Controlled Trial |
Women with a high risk of traumatic experience (based on delivery mode) |
319 women who delivered their first child by operative delivery (unplanned caesarean section, vacuum or forceps) |
Debriefing by community midwives specifically trained in postpartum debriefing at 10 days and 10 weeks. Debriefing involved six phases, introductory, fact-finding, feelings, symptoms, teaching and validation, and a re-entry phase for unanswered questions and an action plan. (n=161) |
Standard postpartum care, plus 'normal' debriefing over a 10-day period. Normal debriefing included the doctor at delivery giving information and answering questions and the community midwife asking about the birth on her first visit (n=158) |
10 days, 10 weeks and 20 weeks following delivery |
PTSD symptoms (IES) |
No significant differences in PTSD symptoms between the groups (10 days: Control Mean 20.19, Debriefing Mean 16.9 (p=0.27), 10 weeks: Control Mean 15.97, Debriefing Mean 12.72 (p=0.09), 20 weeks Control Mean 11.19, Debriefing Mean 10.66, (p=0.29). |
B |
|
Randomized Controlled Trial |
Women who recently had a stillbirth |
100 women who recently had a stillbirth |
Psychological grief counseling (n=50). Four group sessions in a two-week period with elements of psycho-education and cognitive-behavioral therapy. |
Routine postpartum care (n=50) |
Four weeks after the start of the intervention |
PTSD symptom severity using the PPQ |
Less severe PTSD at time of follow-up in women who had a stillbirth and received psychological grief counseling, compared to standard postpartum care (p=0.0001); In the intervention group, the mean severity score decreased from 7.22 to 4.22 (p=0.0001), and in the control group from 7.64 to 6.50 (p=0.1). |
B |
|
|
Priest 2003 (39) |
Randomized Controlled Trial |
Mothers who gave birth to healthy infants |
1745 women who gave birth to healthy infants |
Individual standardized debriefing session based on the principles of CISD carried out within 72 hours of delivery (n=875). |
Standard postpartum care (n=870) |
2, 6, 12 months postpartum |
PTSD diagnosis (DSM-IV) and PTSD symptoms (IES-R) |
No significant differences between control and intervention groups in scores on IES-R at 2, 6 or 12 months postpartum (no scores or p-values given). Nor in proportion of women who met diagnostic criteria for a stress disorder (intervention 0.6% (0.2-1.3%) vs. control 0.8% (0.3-1.6%), RR 0.71 (95%CI 0.23-2.23; p=0.58). |
B |
|
Ryding 1998 (51) |
Randomized Controlled Trial |
Women with a high risk of traumatic experience (based on delivery mode) |
99 women who had had an emergency caesarean section |
3-4 consultations during the first 2-3 weeks after delivery. Exposure to traumatic events, and discussion of the implications and consequences of the emergency caesarean section were important parts of the sessions (n=50) |
Standard care (n=49). |
1 and 6 months postpartum |
PTSD symptoms (IES) |
PTSD symptoms were less in the intervention group compared to the comparison group at 1 month (M=3.0 (SD: 1.0-11.0) vs. 7.5 (SD: 4.0-15.0) (p=0.01)) and 6 months postpartum (M=4.0 (SD: 1.0-9.0) vs. M=8.5 (SD: 3.0-16.0), (p<0.05)). |
B |
|
Selkirk 2006 (49) |
Randomized Controlled Trial |
Pregnant women |
149 women in 3rd trimester of pregnancy |
One midwife-led post partum debriefing session (30-60 minutes) on the 2nd or 3rd day post partum. |
No debriefing. |
1 and 3 months postpartum |
PTSD symptoms (IES) |
No significant difference between intervention and control groups in trauma symptom severity (p=0.14), as measured by IES, at any assessment point in the postpartum period. There was a strong suggestion (although it did not reach statistical significance) that women who experienced more medical intervention during childbirth and were debriefed, reported greater traumatic stress than those who experienced more medical intervention and were not debriefed (p=0.07). |
B |
|
Shaw 2014 (40) |
Randomized Controlled Trial |
Women with a high risk of traumatic experience (based on preterm birth / admission to the NICU) |
105 mothers of preterm infants with symptoms of acute stress disorder, depression and/or anxiety |
6 or 9 sessions of 45-55 minutes of treatment intervention (n=62), based on trauma-focused cognitive behavior therapy. |
1 session active comparison intervention (information about how to care for a premature baby) |
4-5 weeks and 6 months postpartum |
PTSD symptoms (DTS) |
The intervention was found to have a significant and strong effect on maternal trauma symptom at 1-month post intervention (effect size=-0.333, p=0.041) and 6-month follow-up (effect size=-0.741, p<0.001). |
B |
|
Zelkowitz 2011 (50) |
Randomized Controlled Trial |
Women with a high risk of traumatic experience (based on preterm birth / admission to the NICU) |
121 mothers of babies born at <1500 grams and admitted to the NICU |
CUES program (n=60), consisted of 6 sessions, the first occurring in the NICU and the last session at home (2 to 4 weeks after discharge), including ways to recognize signs of anxiety/distress. |
Care program: general information on infant care (n=61) |
2-4 weeks after the intervention ended, thus at 6-8 weeks corrected age. |
PTSD symptoms (PPQ) |
Intervention and comparison groups had less PTSD symptoms post intervention, but preceding results were not statistically significant. Overall PTSD symptoms in the intervention group were 2.9 (SD: 2.9) compared to 3.2 (SD: 2.8) in the control group (CI; -0.8 to 1.5, p=0.54). |
B |
Risk of bias table
|
Study |
Selection Bias |
Performance Bias |
Detection Bias |
Attritition Bias |
Reporting Bias |
Confounding Bias |
GRADE quality of evidence |
|
|
|||||||
|
Priest 2003 (39) |
- |
+ |
- |
? |
+ |
? |
MODERATE |
|
Selkirk 2006 (49) |
- |
+ |
? |
+ |
- |
+ |
LOW |
|
|
|||||||
|
Gamble 2005 (37) |
- |
+ |
- |
- |
- |
- |
HIGH |
|
Abdollahpour 2016 (43) |
+ |
+ |
- |
+ |
- |
+ |
VERY LOW |
|
|
|||||||
|
Kershaw 2005 (52) |
+ |
+ |
? |
+ |
+ |
+ |
VERY LOW |
|
Ryding 1998 (51) |
+ |
+ |
+ |
? |
- |
- |
LOW |
|
|
|||||||
|
Borghini 2014 (44) |
- |
+ |
? |
- |
+ |
+ |
LOW |
|
Jotzo 2005 (38) |
? |
+ |
+ |
- |
- |
- |
MODERATE |
|
Zelkowitz 2011 (50) |
- |
+ |
- |
+ |
- |
- |
MODERATE |
|
Shaw 2014 (40) |
- |
+ |
? |
+ |
- |
- |
MODERATE |
|
|
|||||||
|
Di Blasio 2015 (41) |
? |
- |
? |
+ |
- |
- |
HIGH |
|
Di Blasio 2015 (42) |
? |
+ |
? |
+ |
- |
- |
MODERATE |
|
|
|||||||
|
Hughes 2002 (53) |
+ |
+ |
? |
+ |
- |
+ |
VERY LOW |
|
Navidian 2017 (45) |
? |
+ |
+ |
? |
- |
+ |
LOW |
|
|
|||||||
|
– = low risk of bias, + = high risk of bias, ? = unclear risk of bias |
|||||||
|
|
|||||||
|
Selection bias |
Were the patients in different intervention groups (trials and cohort studies) or were the cases and controls (case-control studies) recruited from the same population? |
||||||
|
Performance bias |
Was an attempt made to blind study subjects to the intervention they have received? |
||||||
|
Detection bias |
Was an attempt made to blind those measuring the main outcomes of the intervention? |
||||||
|
Attrition bias |
Are the main findings of the study clearly described? Have the characteristics of patients lost to follow-up been described? Were losses of patients to follow-up taken into account? |
||||||
|
Reporting bias |
Are the main outcomes to be measured clearly described in the Introduction or Methods section? |
||||||
|
Confounding bias |
Are the distributions of principal confounders in each group of subjects to be compared clearly described? Was there adequate adjustment for confounding in the analyses from which the main findings were drawn? |
||||||
Exclusie na het lezen van het volledige artikel
|
Auteur en jaartal (n=35) |
Redenen van exclusie |
|
(Anderson & Gill, 2014) |
Beantwoordt PICO niet. |
|
(Anderson & McCarley, 2013) |
Geen interventie verricht. |
|
(Anderson & Connolly, 2018) |
Geen originele data. |
|
(Ayers, 2004) |
Beantwoordt PICO niet. |
|
(Ayers, Jessop, Pike, Parfitt, & Ford, 2014) |
Geen interventie verricht (observationele studie). |
|
(Baas et al., 2017) |
Studie protocol. |
|
(Bastos et al., 2008) |
Artikelen in review reeds geïncludeerd. |
|
(Bastos, Furuta, Small, McKenzie-McHarg, & Bick, 2015) |
Review. |
|
(Boorman, Devilly, Gamble, Creedy, & Fenwick, 2014) |
Beantwoordt PICO niet (geen interventie verricht). |
|
(Borg Cunen et al., 2014) |
Review. |
|
(Clement, 2001) |
Beantwoordt PICO niet. |
|
(Creedy, Shochet, & Horsfall, 2000) |
Beantwoordt PICO niet (geen interventie verricht). |
|
(Dworkin et al., 2017) |
Geen originele data. |
|
(Gamble, Creedy, Webster, & Moyle, 2002) |
Review, afzonderlijke artikelen beantwoorden PICO niet. |
|
(Garthus-Niegel et al., 2014) |
Beantwoordt PICO niet. |
|
(Gravensteen et al., 2013) |
Beantwoordt PICO niet. |
|
(Grekin & O’Hara, 2014) |
Beantwoordt PICO niet. |
|
(Hodnett et al., 2013) |
Beantwoordt PICO niet (outcome ‘negative feelings about the birth experience’) |
|
(Hoffenkamp et al., 2015) |
Onjuiste uitkomstmaat. |
|
(Maggioni, Margola, & Filippi, 2006) |
Beantwoordt PICO niet. |
|
(Meades, Pond, Ayers, & Warren, 2011) |
Beantwoordt PICO niet. |
|
(Peeler, Chung, Stedmon, & Skirton, 2013) |
Beantwoordt PICO niet. |
|
(Rose, Bisson, Churchill, & Wessely, 2001) |
Gaat over algemene PTSS. |
|
(Rowan, Bick, & Da Silva Bastos, 2007) |
Artikelen in review reeds geïncludeerd. |
|
(Roy-Matton, Moutquin, Brown, Carrier, & Bell, 2011) |
Onjuiste uitkomstmaat (psychologische stress) |
|
(Ryding, Wiren, Johansson, Ceder, & Dahlstrom, 2004) |
Te lang na bevalling. |
|
(Sawyer, Ayers, & Smith, 2010) |
Enige artikel van SR dat over PTSS gaat is reeds geïncludeerd. |
|
(J. G. Shaw et al., 2013) |
Geen interventie. |
|
(R. J. Shaw et al., 2013) |
Bewijskracht (te kleine sample (n=8)). |
|
(Sheen & Slade, 2015) |
Review. |
|
(Simkin, 2011) |
Narrative review (geen originele data). |
|
(Taheri, 2018) |
Onjuiste outcome. |
|
(Vesel, 2016) |
Geen originele data. |
|
(Werner, 2013) |
Onjuiste outcome. |
|
(Wiklund, 2007) |
Onjuiste outcome. |
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 29-01-2020
Beoordeeld op geldigheid : 01-10-2019
De NVOG is als regiehouder van deze richtlijn de eerstverantwoordelijke voor het beoordelen van de actualiteit van deze richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de eerstverantwoordelijke over relevante ontwikkelingen binnen hun vakgebied. Gezien de opzet van de richtlijn, kan bij bekend worden van relevant onderzoek, waarbij (een deel van) de richtlijn zou moeten worden aangepast, dit tussentijds per uitgangsvraag plaatsvinden.
Uiterlijk in 2023 bepaalt het bestuur van de NVOG of deze richtlijn c.q. de afzonderlijke modules nog actueel zijn. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
Algemene gegevens
Deze richtlijn is opgesteld conform de eisen volgens het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op de GRADE-methode (zie onder).
Dit is een internationaal breed geaccepteerd instrument, en is te vinden in de ‘richtlijn voor richtlijnen’ voor de beoordeling van de kwaliteit van richtlijnen.
Doel en doelgroep
Doel
Het doel van deze richtlijn is om handvatten te bieden aan zorgverleners ten aanzien van preventie en behandeling van bevallingsgerelateerde PTSS en PTSS-klachten.
Patiëntencategorie
Deze richtlijn is van toepassing op alle vrouwen in Nederland die zijn bevallen, evenals zwangere vrouwen en vrouwen met kinderwens.
Doelgroep
De richtlijn is geschreven voor zorgverleners die te maken hebben met zwangere en (pas) bevallen vrouwen, zoals gynaecologen, verloskundigen, psychiaters, psychologen, huisartsen, maatschappelijk werkers, (obstetrie) verpleegkundigen, kraamverzorgenden, lactatiekundigen, jeugdartsen en -verpleegkundigen en verzekerings- en bedrijfsartsen.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2015 een multidisciplinaire werkgroep samengesteld, bestaande uit vertegenwoordigers van patiënten en professionals die betrokken zijn bij de zorg voor vrouwen met bevallingsgerelateerde PTSS-klachten. De werkgroepleden zijn (waar aangegeven) door hun beroepsverenigingen gemandateerd voor deelname. De werkgroep werkte gedurende 2015 tot en met 2019 aan de totstandkoming van de richtlijn. De werkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
- Dr. C.A.I. Stramrood, voorzitter; gynaecoloog in opleiding, Amsterdam UMC (AMC), Amsterdam
- Drs. L.F. de Graaff; arts gynaecologie/verloskunde, General Hospital, Jersey, Verenigd Koninkrijk
- Dr. M.G. van Pampus; gynaecoloog-perinatoloog, OLVG, Amsterdam
- Prof. dr. A. de Jongh; GZ-psycholoog, bijzonder hoogleraar angst- en gedragsstoornissen, Academisch Centrum Tandheelkunde Amsterdam (ACTA), Amsterdam, en Psychotrauma Expertise Centrum (PSYTREC), Bilthoven
- Prof. dr. A. Honig; psychiater, emeritus hoogleraar ziekenhuispsychiatrie, OLVG en Amsterdam UMC (VUmc), Amsterdam
- Dr. J. de Boer; psycholoog, beleidsmedewerker Richtlijnontwikkeling KNOV
- M.J. van Luin; verloskundige niet praktiserend, lactatiekundige IBCLC, Mamma Minds, Amsterdam
- Drs. M.A.M. Baas; psycholoog, arts-onderzoeker verloskunde OLVG, arts gynaecologie/verloskunde, Amsterdam UMC (VUmc), Amsterdam
- Dr. M.H. Hollander; gynaecoloog-perinatoloog, Radboudumc, Nijmegen
- Dr. I.L. van Kamp; gynaecoloog-perinatoloog, Leids Universitair Medisch Centrum, Leiden
- A. Schrage; namens de Hellp Stichting, patiëntenvertegenwoordiger
- Drs. T.S. Gaakeer-Gort; A&O psycholoog, namens de Stichting Bevallingstrauma, patiëntenvertegenwoordiger
Belangenverklaringen
De KNMG-code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement, kennisvalorisatie) hebben gehad. Er is geen belemmering voor participatie in de werkgroep naar voren gekomen. De verklaringen kunnen worden opgevraagd bij de NVOG.
|
Naam werkgroeplid |
Belangen, ja / nee |
Toelichting |
|
Dr. C.A.I. Stramrood |
Nee |
|
|
Drs. L.F. de Graaff |
Nee |
|
|
Dr. M.G. van Pampus |
Nee |
|
|
Prof. dr. A. de Jongh |
Nee |
|
|
Prof. dr. A. Honig |
Nee |
|
|
Dr. J. de Boer |
Nee |
|
|
M.J. van Luin |
Nee |
|
|
Drs. M.A.M. Baas |
Nee |
|
|
Dr. M. Hollander |
Nee |
|
|
Dr. I.L. van Kamp |
Nee |
|
|
A. Schrage |
Nee |
|
|
Drs. T.S. Gaakeer-Gort |
Nee |
|
Inbreng patiëntenperspectief
Het patiëntenperspectief is binnen deze richtlijn vormgegeven in samenspraak met de Patiëntenfederatie Nederland. In de werkgroep heeft een afgevaardigde van de Hellp Stichting en een afgevaardigde van de Stichting Bevallingstrauma zitting. Tevens is de conceptrichtlijn voor commentaar voorgelegd aan de Vereniging van Ouders van Couveusekinderen (VOC) en de organisatie Zelfbewustzwanger.nl.
Methode ontwikkeling
Evidence based
Werkwijze
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpuntenanalyse zijn conceptuitgangsvragen opgesteld. Deze zijn met de werkgroep besproken waarna de werkgroep de definitieve uitgangsvragen heeft vastgesteld. Vervolgens inventariseerde de werkgroep per uitgangsvraag welke uitkomstmaten voor de patiënte relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang als cruciaal, belangrijk en onbelangrijk. Tevens definieerde de werkgroep, voor zover mogelijk, wat zij voor een bepaalde uitkomstmaat een klinisch relevant verschil vond, dat wil zeggen wanneer de verbetering in uitkomst een verbetering voor de patiënte is. De uitgangsvragen zijn uitgewerkt in de modules Preventie en Behandeling.
Strategie voor zoeken en selecteren van literatuur
Er werd eerst oriënterend gezocht naar bestaande buitenlandse richtlijnen (https://www.ahrq.gov/gam/index.html, https://www.nice.org.uk/, CBO (historisch), en https://www.sign.ac.uk/) en naar systematische reviews in de Cochrane Library. Vervolgens werd er voor de afzonderlijke uitgangsvragen aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke onderzoeken in de elektronische databases PubMed (Medline), Embase en PsychINFO van 1980 tot en met april 2018 in de Engelse of Nederlandse taal. Tevens werd aanvullend gezocht naar studies aan de hand van de literatuurlijsten van de geselecteerde artikelen. De werkgroepleden selecteerden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen werden gebruikt om de uitgangsvraag te beantwoorden. De databases waarin is gezocht, de zoekactie of gebruikte trefwoorden van de zoekactie en de gehanteerde selectiecriteria zijn te vinden in de zoekverantwoording van de desbetreffende uitgangsvraag.
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld, op basis van op voorhand opgestelde methodologische kwaliteitscriteria, om zo het risico op vertekende studieresultaten (bias) te kunnen inschatten. Deze beoordelingen zijn te vinden in de methodologische checklists.
Samenvatten van de literatuur
De relevante onderzoeksgegevens van alle geselecteerde artikelen werden weergegeven in evidencetabellen. De belangrijkste bevindingen uit de literatuur werden beschreven in de samenvatting van de literatuur.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/) (1).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, matig, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie (2).
GRADE-definities
|
Hoog
|
|
|
Matig |
|
|
Laag |
|
|
Zeer laag |
|
Formuleren van de aanbevelingen
Voor een aanbeveling zijn naast het wetenschappelijke bewijs ook andere aspecten belangrijk, zoals pilotstudies, expertise van de werkgroepleden, patiëntenvoorkeuren, kosten, beschikbaarheid van voorzieningen of organisatorische zaken. Deze aspecten worden in elke module, voor zover geen onderdeel van de literatuursamenvatting, vermeld onder ‘overwegingen’. De aanbevelingen geven een antwoord op de uitgangsvraag en zijn gebaseerd op het (beste) beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk. De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen.
Randvoorwaarden (Organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaarden zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van de zorg.
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is. Een overzicht van aanbevelingen voor nader/vervolg onderzoek staat in de Kennislacunes (zie aanverwante producten).
Commentaar- en autorisatiefase
De conceptrichtlijn werd aan de betrokken (wetenschappelijke) verenigingen voorgelegd voor commentaar. Tevens is de conceptrichtlijn voor commentaar voorgelegd aan de eerder genoemde patiëntenorganisaties, het Nederlands Huisartsen Genootschap (NHG), het Landelijk Kenniscentrum Psychiatrie en Zwangerschap (LKPZ), het Kenniscentrum Kraamzorg (KCKZ), en de Werkgroep Psychosomatische Obstetrie en Gynaecologie van de NVOG.
De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn werd aan de betrokken (wetenschappelijke) verenigingen voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren.
Juridische betekenis van richtlijnen
Richtlijnen bevatten geen wettelijke voorschriften, maar aanbevelingen die zoveel mogelijk op bewijs gebaseerd zijn. Zorgverleners kunnen aan de aanbevelingen voldoen in het streven kwalitatief goede of ‘optimale’ zorg te verlenen. Omdat deze aanbevelingen gebaseerd zijn op ‘algemeen bewijs voor optimale zorg’ en de inzichten van de werkgroep hierover, kunnen zorgverleners op basis van hun professionele autonomie in individuele gevallen afwijken van de richtlijn. Afwijken van de richtlijn is, als de situatie van de patiënte dat vereist, zelfs noodzakelijk. Wanneer van deze richtlijn wordt afgeweken, is het aanbevolen om dit beargumenteerd, gedocumenteerd en in overleg met de patiënte te doen. In het medisch dossier dient te worden vermeld waarom van de richtlijn is afgeweken en of dit in overleg met de patiënte is gebeurd.
Zoekverantwoording
|
Uitgangsvraag |
Welke interventies zijn effectief om PTSS na de bevalling of een traumatisch ervaren bevalling te voorkomen? |
|
|
Databases |
Medline, Embase, PsychINFO, Cochrane |
|
|
Periode |
1980 – april 2018 |
|
|
Talen |
Engels, Nederlands |
|
|
Datum |
12 mei 2018 |
|
|
Zoektermen |
Pubmed: (("Stress Disorders, Post-Traumatic"[Mesh] OR "stress disorder"[Tiab] OR post-traumatic[Tiab] OR posttraumatic[Tiab] OR "ptsd"[Tiab] OR traumatic[Tiab] OR "psycho trauma"[Tiab] OR psychotrauma[Tiab] OR "traumatic stress"[Tiab] OR "stress response"[Tiab]) AND ("Postpartum Period"[Mesh] OR "postpartum"[Tiab] OR postnatal[Tiab] OR "Peripartum Period"[Mesh] OR "peripartum"[Tiab] OR perinatal[Tiab] OR "delivery"[Tiab] OR "obstetric"[Tiab] OR "obstetrics"[Tiab] OR "parturition"[Tiab] OR "childbirth"[Tiab] OR "birth"[Tiab] OR "Labor, Obstetric"[Mesh] OR "labour"[Tiab] OR "labor"[Tiab])) AND (prevent* OR "risk factor" OR "risk factors" OR "risk group" OR "risk groups") AND ((Dutch[lang] OR English[lang]))
Embase: ('post traumatic stress disorder':ab,ti OR 'post-traumatic stress disorder':ab,ti OR 'posttraumatic stress disorder':ab,ti OR 'stress disorder':ab,ti OR 'post traumatic':ab,ti OR 'post-traumatic':ab,ti OR 'posttraumatic':ab,ti OR 'ptsd':ab,ti OR traumatic:ab,ti OR 'psycho trauma':ab,ti OR 'psychotrauma':ab,ti OR 'traumatic stress':ab,ti OR 'stress response':ab,ti) AND ('postpartum period':ab,ti OR postpartum:ab,ti OR postnatal:ab,ti OR 'peripartum period':ab,ti OR peripartum:ab,ti OR perinatal:ab,ti OR puerperium:ab,ti OR 'puerperal disorder':ab,ti OR delivery:ab,ti OR obstetric:ab,ti OR obstetrics:ab,ti OR parturition:ab,ti OR childbirth:ab,ti OR birth:ab,ti OR 'obstetric labor':ab,ti OR labour:ab,ti OR labor:ab,ti) AND (prevent*:ab,ti OR 'risk factor':ab,ti OR 'risk factors':ab,ti OR 'risk groups':ab,ti OR 'risk group':ab,ti) AND [1980-2016]/py AND ([dutch]/lim OR [english]/lim)
PsycINFO ((Stress Disorders, Post-Traumatic or stress disorder or post-traumatic or posttraumatic or ptsd or traumatic or psycho trauma or psychotrauma or traumatic stress or stress response) and (Postpartum Period or postpartum or postnatal or Peripartum Period or peripartum or perinatal or delivery or obstetric or obstetrics or parturition or childbirth or birth or Labor or Obstetric or labour or labor) and (prevent* or risk factor or risk factors or risk group or risk groups)).mp. (language Dutch and English)
Cochrane: |
|
|
Medline (Pubmed) |
|
1261 |
|
Embase |
|
1045 |
|
PsycINFO |
|
599 |
|
Cochrane |
|
3 |
Flowchart preventie