Voorlichting patiënten over BPPD
Uitgangsvraag
Ten aanzien van welke aspecten rond BPPD zouden patiënten voorgelicht moeten worden?
Aanbeveling
De patiënt dient verteld te worden dat BPPD een goedaardige, meestal goed behandelbare aandoening is. Het is belangrijk dat de patiënt (eventueel ook de familie) goed voorgelicht wordt over de risico’s op vallen bij BPPD, de aanzienlijke kans op een recidief BPPD en het belang van controle door de behandelaar.
Overwegingen
- Voordelen: toename van bewustwording van valrisico, afname van verwondingen door vallen, toename van bewustwording bij patiënten van het risico op terugkeer van BPPD, waardoor ze snel opnieuw voor behandeling komen.
- Nadelen: geen
- Kosten: geen
- Afweging: De voordelen wegen op tegen de nadelen.
- Rol van de voorkeur van de patiënt: geen
Onderbouwing
Conclusies / Summary of Findings
|
Niveau 2/3? |
Er is bij BPPD sprake van een verhoogde valkans alsook angst om te vallen. Er is tevens een aanzienlijke kans op recidief BPPD na behandeling.
|
Samenvatting literatuur
Although BPPV generally responds well to treatment, there is a significant rate of BPPV recurrence after initial resolution or clinical cure. Most trials of BPPV maintain limited follow-up, rarely beyond 3 months. In the few trials of BPPV with longer-term follow-up, the rate of recurrent BPPV (ie, BPPV symptoms manifesting again after a symptom- free period) is reported to be 5 to 13.5 percent at 6-month follow-up (Macias, et al., 2000) (Sridhar, et al., 2005). At 1 year after treatment, the rate of recurrence has been reported at a slightly higher rate of 10 to 18 percent (Prokopakis, et al., 2005) (Sakaida, et al., 2003). The recurrence rate continues to increase and may be as high as 37 to 50 percent at 5 years by Kaplan-Meier estimation (Nunez, et al., 2000) (Sakaida, et al., 2003). Overall the recurrence rate of BPPV may be estimated at 15 percent per year (Nunez, et al., 2000). Patients with BPPV after trauma are likely to demonstrate an even higher recurrence rate of their BPPV (Gordon, et al., 2004). Thus, clinicians should be aware of the recurrence risk of BPPV and should counsel patients accordingly. Counseling will likely have several benefits, which include earlier recognition by patients of recurrent BPPV, allowing earlier return for PRM or vestibular rehabilitation. Also, counseling regarding recurrence will offset the potential anxiety patients may feel when BPPV recurs and allow them to make corresponding adjustments in their daily routine to minimize the impact of BPPV symptomatology. As with any balance or vestibular disorder, patients with BPPV should be counseled regarding the potential that BPPV may place them at greater risk for falls (Brandt, et al., 1993). This risk may apply particularly to patients with preexisting balance disorders or vestibular deficits and a separate onset of BPPV. The propensity for falling may actually be a significant motivating factor for patients to be referred for evaluation of underlying BPPV (Lawson, et al., 2005). The risk of falls and fear of falls are significant considerations in the management of the elderly who suffer from chronic dizziness (Gazzola, et al., 2006). In a study of 120 elderly patients with chronic vestibular disorders, 36.7 percent carried the diagnosis of BPPV. Fifty-three percent of subjects had fallen at least once in the past year, and 29.2 percent had recurrent falls (Gazzola, et al., 2006). Other authors have confirmed a relatively high rate of BPPV and associated falling tendencies in the elderly (Oghalai, et al., 2000) (Imbaud Genieys, et al., 2007).
Practically speaking, clinicians should counsel patients and their families regarding the risk of falls associated with BPPV. This information is particularly important for the elderly and frail who may be more susceptible to serious injury as a result of falling. Such counseling could include assessment of home safety, activity restrictions, and the need for home supervision until BPPV is resolved (Rubenstein, et al., 2006). Patients may be particularly vulnerable in the time interval between initial diagnosis of BPPV and definitive treatment when they are referred to another clinician for PRM or vestibular rehabilitation. Counseling should therefore occur at the time of initial diagnosis. The costs of such counseling are anticipated to be minimal and will enhance patient and public safety while avoiding potential posttraumatic sequelae.
Finally, patients should be counseled regarding the importance of follow-up after diagnosis of BPPV. Patients initially treated with observation should be counseled that, if BPPV fails to resolve spontaneously, effective therapies such as the PRM may then be undertaken. Also, patients should be educated about atypical symptoms (subjective hearing loss, tinnitus, aural fullness, gait disturbance, non-positional vertigo, nausea, vomiting, etc.) whose occurrence or persistence after resolution of the primary symptoms of BPPV warrant further clinical evaluation (Rupa, et al., 2004). As noted, such symptoms, particularly when unmasked by the resolution of BPPV may indicate an underlying vestibular or CNS disorder. Clinicians may also educate patients with refractory BPPV or repeatedly recurrent BPPV that in select cases a surgical remedy (“canal plugging procedure” or singular neurectomy) may be considered (Parnes, et al., 2003) (Shaia, et al., 2006).
Referenties
- Brandt, T., Dieterich, M. (1993). Vestibular falls. J Vestib Res, 3, 3-14.
- Gazzola, J.M., Gananca, F.F., Aratani, M.C., et al. (2006). Clinical evaluation of elderly people with chronic vestibular disorder. Rev Bras Otorrinolaringol (Engl Ed), 72, 515-22.
- Gordon, C.R., Levite, R., Joffe, V., et al. (2004). Is posttraumatic benign paroxysmal positional vertigo different from the idiopathic form?. Arch Neurol, 61, 1590-3.
- Imbaud Genieys, S. (2007). Vertigo, dizziness and falls in the elderly. Annales d Oto-Laryngologie et de Chirurgie Cervico-Faciale, 124, 189-96.
- Macias, J.D., Lambert ,K.M., Massingale, S., et al. (2000). Variables affecting treatment in benign paroxysmal positional vertigo. Laryngoscope, 110, 1921-4.
- Sridhar, S., Panda, N. (2005). Particle repositioning manoeuvre in benign paroxysmal positional vertigo: is it really safe?. J Otolaryngol, 34, 41-5.
- Nunez, R.A., Cass, S.P., Furman, J.M. (2000). Short- and long-term outcomes of canalith repositioning for benign paroxysmal positional vertigo. Otolaryngol Head Neck Surg, 122, 647-52.
- Oghalai, J.S., Manolidis, S., Barth, J.L., et al. (2000). Unrecognized benign paroxysmal positional vertigo in elderly patients. Otolaryngol Head Neck Surg, 122, 630-4.
- Parnes, L.S., Agrawal, S.K., Atlas, J. (2003). Diagnosis and management of benign paroxysmal positional vertigo (BPPV). CMAJ, 169, 681-93.
- Prokopakis, E.P., Chimona, T., Tsagournisakis, M., et al. (2005). Benign paroxysmal positional vertigo: 10-year experience in treating 592 patients with canalith repositioning procedure. Laryngoscope, 115, 1667-71.
- Rubenstein, L.Z. (2006). Falls in older people: epidemiology, risk factors and strategies for prevention. Age Ageing, 35, 37-41.
- Rupa, V. (2004). Persistent vertigo following particle repositioning maneuvers: an analysis of causes. Arch Otolaryngol Head Neck Surg, 130, 436-9.
- Sakaida, M., Takeuchi, K., Ishinaga, H., et al. (2003). Long-term outcome of benign paroxysmal positional vertigo. Neurology, 60, 1532-4.
- Shaia, W.T., Zappia, J.J., Bojrab, D.I., et al. (2006). Success of posterior semicircular canal occlusion and application of the dizziness handicap inventory. Otolaryngol Head Neck Surg, 134, 424-30.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 20-08-2013
Beoordeeld op geldigheid : 01-02-2020
De tekst van deze module is opgesteld tijdens de richtlijnontwikkeling in 2010 door de oorspronkelijke richtlijnwerkgroep (zie Samenstelling werkgroep). De module is opnieuw beoordeeld en nog actueel bevonden door de werkgroep samengesteld voor de richtlijnherziening in 2019 (zie samenstelling huidige werkgroep). Uiterlijk in 2024 bepaalt het bestuur van de Nederlandse Vereniging voor Keel-Neus-Oorheelkunde en Heelkunde van het Hoofd-Halsgebied of de richtlijnmodule nog actueel is.
Algemene gegevens
Met ondersteuning van de Orde van Medisch Specialisten. De richtlijnontwikkeling werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS).
De richtlijn betreft een adaptatie van:
Clinical practice guideline: Benigne Paroxysmale Positionele Duizeligheid.
De Amerikaanse richtlijn van de Academy of Otolaryngology-Head and Neck surgery foundation ‘Clinical practice guideline: Benign paroxysmal positional vertigo’ (Bhattacharayya, et al., 2008) vormde het uitgangspunt van de onderhavige richtlijn. Daarnaast werd de Amerikaanse richtlijn van de Academy of neurology, gericht op de behandeling van BPPD, gebruikt ter aanvulling (Fife, et al., 2008), alsmede de discussies en richtlijnen van de Standaardisatie commissie van de Barany Society (Reykjavik, et al., 2010, www.baranysociety.nl).
Doel en doelgroep
De primaire doelstellingen van deze richtlijn zijn:
- De kwaliteit van de zorg te verbeteren door middel van een accurate en snelle diagnose van BPPD.
- Voorkomen van onnodig gebruik van medicijnen.
- Doelgericht gebruik van aanvullend onderzoek.
- Stimuleren van het gebruik van repositiemanoeuvres als therapie voor BPPD.
Secundaire doelstellingen zijn: beperking van de kosten van diagnose en behandeling van BPPD, vermindering van het aantal artsenbezoeken, en verbetering van de kwaliteit van leven. Het grote aantal patiënten met BPPD en de verscheidenheid aan diagnostische en therapeutische interventies voor BPPD maakt dit een geschikt onderwerp voor een evidence-based richtlijn.
De Amerikaanse richtlijn van de Academy of Otolaryngology-Head and Neck surgery foundation ‘Clinical practice guideline: Benign paroxysmal positional vertigo’ (Bhattacharayya, et al., 2008) vormde het uitgangspunt van de onderhavige richtlijn. Daarnaast werd de Amerikaanse richtlijn van de Academy of neurology, gericht op de behandeling van BPPD, gebruikt ter aanvulling (Fife, et al., 2008), alsmede de discussies en richtlijnen van de Standaardisatie commissie van de Barany Society (Reykjavik, et al., 2010, www.baranysociety.nl)). Onze doelstelling was om deze multidisciplinaire richtlijn te adapteren aan de Nederlandse situatie met behulp van Nederlandse input, waarbij de aanbevelingen rekening houden met wetenschappelijk bewijs en zich richten op harm-benefit balans, en expert consensus om de gaten in wetenschappelijk bewijs op te vullen. Deze specifieke aanbevelingen kunnen dan gebruikt worden om indicatoren te ontwikkelen en te gebruiken voor kwaliteitsverbetering.
Deze richtlijn is opgesteld voor KNO-artsen en neurologen die in hun klinische praktijk in aanraking komen met BPPD. De richtlijn is toepasbaar in iedere setting waar BPPD gediagnosticeerd en behandeld wordt.
Samenstelling werkgroep
Voor het ontwikkelen van de module is in 2018 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten met BPPD.
De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname. De werkgroep is verantwoordelijk voor de integrale tekst van deze module.
Samenstelling huidige werkgroep:
- Dr. Tj.D. (Tjasse) Bruintjes, KNO-arts, Gelre Ziekenhuizen, Apeldoorn, NVKNO (voorzitter)
- Dr. R.B. (Roeland) van Leeuwen, neuroloog, Gelre ziekenhuizen, Apeldoorn, NVN
- Dr. R. (Raymond) van de Berg, KNO-arts/vestibuloloog, Maastricht UMC+, Maastricht, NVKNO
- Dr. M. (Marloes) Thoomes-de Graaf, fysiotherapeut/manueel therapeut/klinisch epidemioloog, Fysio-Experts, Hazerswoude, KNGF en NVMT
- R.A.K. (Sandra) Rutgers, arts, MPH en voorzitter Commissie Ménière Stichting Hoormij, Houten, Stichting Hoormij
Met ondersteuning van:
- D. (Dieuwke) Leereveld, MSc., senior adviseur Kennisinstituut van de Federatie Medisch Specialisten
- Drs. M. (Monique) Wessels, informatiespecialist Kennisinstituut van de Federatie Medisch Specialisten
Samenstelling oorspronkelijke werkgroep (2010):
- dr. Tj.D. Bruintjes (voorzitter), KNO-arts, Gelre ziekenhuizen, Apeldoorn
- prof. dr. H. Kingma, klinisch fysicus/vestibuloloog, Maastricht Universitair Medisch Centrum en Technische Universiteit Eindhoven
- dr. D.J.M. Mateijsen, KNO-arts, Catharina ziekenhuis, Eindhoven
- dr. R.B. van Leeuwen, neuroloog, Gelre ziekenhuizen, Apeldoorn
- dr. ir. T van Barneveld klinisch epidemioloog, Orde van Medisch specialisten (adviseur)
- dr. M.L. Molag, Orde van Medisch specialisten (adviseur)
Belangenverklaringen
De werkgroepleden hebben onafhankelijk gehandeld en waren vrij van financiële of zakelijke belangen betreffende het onderwerp van de richtlijn.
Methode ontwikkeling
Evidence based
Werkwijze
De Amerikaanse richtlijn van de Academy of Otolaryngology-Head and Neck surgery foundation ‘Clinical practice guideline: Benign paroxysmal positional vertigo’ (Bhattacharayya, et al., 2008) vormde het uitgangspunt van de onderhavige richtlijn. Daarnaast werd de Amerikaanse richtlijn van de Academy of neurology gebruikt (Fife, et al., 2008). Dit betekent dat de Nederlandse richtlijncommissie de studies, de beoordeling & gradering ervan en de begeleidende tekst heeft overgenomen. Studies, relevant voor dit onderwerp, die nadien werden gepubliceerd konden in de richtlijncommissie worden ingebracht. De literatuur werd bovendien geupdate door te zoeken in Medline naar nieuw verschenen systematische reviews en RCTs met als onderwerp BPPD in de periode van 2008 t/m 2010.
De richtlijncommissie is voor elke aanbeveling in de Amerikaanse richtlijn nagegaan welke overwegingen naast het wetenschappelijk bewijs zijn gebruikt en of de door de commissie aangedragen studies de aanbeveling zouden kunnen veranderen. Wanneer er consensus was over deze overwegingen en door de commissie aangedragen studies geen ander inzicht opleverden, zijn de aanbevelingen overgenomen. Indien de commissie andere overwegingen (ook) van belang achtte of meende dat de door haar aangedragen studies een (iets) ander licht wierpen op de in de Amerikaanse richtlijn vermelde aanbeveling, zijn de aanbevelingen gemodificeerd.
De gradering van de studies in de Amerikaanse richtlijn wijkt af van wat hier te lande gangbaar is. Vanuit het oogpunt van uniformiteit achtte de Nederlandse commissie het wenselijk de classificatie van bewijs c.q. gradering te converteren naar de Nederlandse classificatie. De Amerikaanse classificatie is hieronder afgebeeld in tabel. De corresponderende “Nederlandse” classificatie is in tabel 1.2 opgenomen.
Tabel 1.1: gradering van de studies in de Amerikaanse richtlijn
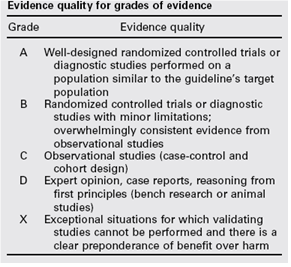
Tabel 1.2 Relatie tussen Evidence quality for grades of evidence en niveau van conclusie op basis van kwaliteit van bewijs conform Classificatieschema van CBO.
|
Evidence Quality - symbool |
Evidence Quality – omschrijving |
Niveau van conclusie – symbool |
Niveau van conclusie omschrijving |
|
A
|
Well-designed randomized controlled trials or diagnostic studies performed on a population similar to the guideline’s target population |
1 |
Meerdere gerandomiseerde dubbelblinde vergelijkende klinisch onderzoeken van goede kwaliteit van voldoende omvang, of
Meerdere onderzoeken ten opzichte van een referentietest (een ‘gouden standaard’) met tevoren gedefinieerde afkapwaarden en onafhankelijke beoordeling van de resultaten van test en gouden standaard, betreffende een voldoende grote serie van opeenvolgende patiënten die allen de index- en referentietest hebben gehad |
|
B |
Randomized controlled trials or diagnostic studies with minor limitations; overwhelmingly consistent evidence from observational studies |
2 |
Meerdere vergelijkende onderzoeken, maar niet met alle kenmerken als genoemd onder 1 (hieronder valt ook patiënt-controle onderzoek, cohort-onderzoek), of
Meerdere onderzoeken ten opzichte van een referentietest, maar niet met alle kenmerken die onder 1 zijn genoemd. |
|
C |
Observational studies (case-control and cohort design) |
||
|
D |
Expert opinion, case reports, reasoning from first principles (bench research or animal studies) |
3 en 4 |
Niet vergelijkend onderzoek of mening van deskundigen |
In de Amerikaanse richtlijn worden ook de aanbevelingen gegradeerd in termen van ‘strong recommendation’, ‘recommendation’, ‘option’. Hier te lande is graderen van aanbevelingen niet gebruikelijk. Om deze reden zijn in de Nederlandse richtlijn de aanbevelingen niet gegradeerd.
De literatuurzoekstrategie die de Amerikaanse richtlijncommissie heeft gevolgd, staat in bijlage 1 beschreven. Voor het opstellen van de aanbevelingen heeft de Amerikaanse richtlijncommissie gebruik gemaakt van de GuideLine Implementability Appraisal (GLIA) tool. Dit instrument dient om de helderheid van de aanbevelingen te verbeteren en potentiële belemmeringen voor de implementatie te voorspellen. In bijlage 3 wordt een aantal criteria beschreven. Ook de Nederlandse richtlijncommissie heeft deze criteria gehanteerd.
