Diagnose BPPD horizontale kanaal
Uitgangsvraag
Wat is de beste manier om BPPD van het horizontale kanaal (h-BPPD) te diagnosticeren?
Aanbeveling
Als de patient een anamnese heeft die past bij BPPD maar de Dix-Hallpike is negatief, moet een BPPD van het horizontale kanaal worden overwogen en een supine roll test worden gedaan.
Overwegingen
- Voordeel: het onderkennen van een horizontale kanaal BPPD bij een negatieve Dix-Hallpike.
- Nadelen: het mogelijk provoceren van draaiduizeligheid
- Kosten: minimaal
- Afweging van voordeel tegen nadeel: het voordeel weegt zwaarder.
- Waarde oordelen: het belang van het onderzoeken van de patiënt op andere vormen van BPPD dan posterieur kanaal BPPD.
- Rol van de voorkeur van de patiënt: minimaal.
- Exclusie: patiënten met fysieke beperkingen
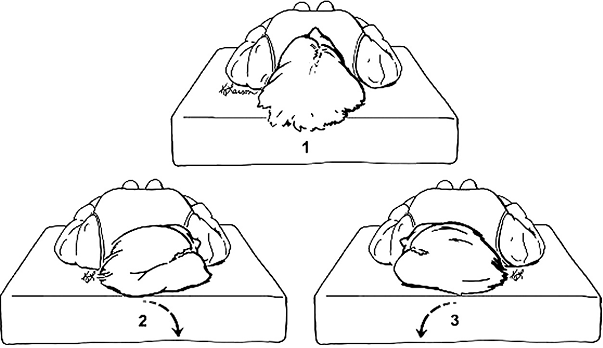
Figure 2.2
Diagrammatic views of the supine roll test. (1) The patient is in the starting neutral position. The patient’s head is turned rapidly to the right side (2) to examine for characteristic nystagmus. Then the head is returned to the face-up position (1), allowing all nystagmus to subside, and then turned rapidly to the left side (3) to examine once again for nystagmus. (From Fife et al., 2008).
Onderbouwing
Conclusies / Summary of Findings
|
Niveau 3 |
De diagnose horizontale kanaal BPPD wordt gesteld wanneer draaiduizeligheid met horizontale nystagmus wordt opgewekt door de supine roll test. |
Samenvatting literatuur
Lateral canal BPPV (also called horizontal canal BPPV) is the second most common type of BPPV (Imai, et al., 2005) (Steenerson, et al., 2005) (Moon, et al., 2006). Because this type of BPPV has received considerably less attention in the literature, clinicians may be relatively unaware of its existence and the appropriate diagnostic maneuvers for lateral canal BPPV. Patients with a history compatible with BPPV (ie, repeated episodes of vertigo produced by changes in head position relative to gravity) who do not meet diagnostic criteria for posterior canal BPPV should be investigated for lateral canal BPPV. In many instances, the presenting symptoms of lateral canal BPPV are indistinguishable from posterior canal BPP (Streenerson, et al., 2005). Several studies have cited an incidence of approximately 10 to 15 percent in populations referred for evaluation and treatment of BPPV (White, et al., 2005) (Cakir, et al., 2006) (Hornibrook, et al., 2004) (Han, 2006) (Caruso, et al., 2005). Furthermore, lateral canal BPPV may occur following performance of the PRMs (eg, Epley maneuver) for an initial diagnosis of posterior canal BPPV. This transition from posterior canal BPPV to lateral canal BPPV is thought to occur as free-floating particulate material migrates from the posterior canal to the lateral canal (so-called canal switch). Because this type of transition is relatively common, clinicians should be aware of lateral canal BPPV and its diagnosis (White, 2005). The supine roll test is the preferred maneuver to diagnose lateral canal BPPV (Cakir, et al., 2006) (Moon, et al., 2006) (Nuti, et al., 1998). Clinicians should inform the patient that this test is a provocative maneuver and may cause the patient to become subjectively intensely dizzy for a short period of time. The supine roll test is performed by initially positioning the patient supine with the head in neutral position followed by quickly rotating the head 90 degrees to one side with the clinician observing the patient’s eyes for nystagmus (Fig 2.2). After the nystagmus subsides (or if no nystagmus is elicited), the head is then returned to the straight faceup supine position. After any additional elicited nystagmus has subsided, the head is then quickly turned 90 degrees to the opposite side, and the eyes are once again observed for nystagmus. Two potential nystagmus findings may occur with this maneuver, reflecting two types of lateral canal BPPV (White, et al., 2005) (Nuti, et al., 1998) (Tirelli, et al., 2004).
● Geotropic type: In most cases of lateral canal BPPV, rotation to the affected side causes a very intense horizontal nystagmus beating toward the undermost (affected) ear, known as geotropic nystagmus (ie, nystagmus with a fast component toward the ground). When the patient is rolled to the other, healthy side, there is a less intense horizontal nystagmus, again beating toward the undermost ear (again geotropic; the direction of the nystagmus has now changed).
● Apogeotropic type: In less common cases, rotation to the healthy side results in an intense horizontal nystagmus beating toward the uppermost (affected) ear, known as anapogeotropic nystagmus (ie. nystagmus with a fast component away from the ground). Upon rolling to the opposite (affected) side, the nystagmus will change direction, beating toward the uppermost (healthy) ear, however less intense.
In both types of lateral canal BPPV, the fast component of the strongest nystagmus always beats to the affected ear (Han, et al., 2006) (Nuti, et al., 1998) (Baloh, et al., 1993). Between the two types of lateral canal BPPV, the geotropic variant predominates (Steenerson, et al., 2005) (Nuti, et al., 1998) (Casani, et al., 2002). Not uncommonly, because of CNS adaptation, the initially intense nystagmus may spontaneously change direction without rolling toward the opposite ear (Tirelli, et al., 2004). Also, in case of canalolithiasis, the position of the clod in the canal determines whether a geotropic (close to the utriculus) or apo-geotropic (close to the cupula) nystagmus will be induced as well, which may lead to a “spontaneous” transition from geotropic into apo-geotropic or vice-versa (Califano L, et al., 2010).
The supine roll test has not received as much widespread use or diagnostic validation as the Dix-Hallpike maneuver. Review of the literature reveals that the sensitivity and specificity of the supine roll test in the diagnosis of lateral canal BPPV have not been determined. The lack of a more accurate, commonly accepted (gold standard) test for the diagnosis of lateral canal BPPV may be responsible, in part, for the absence of data for these statistical measures. A positive supine roll test, however, is the most commonly required and consistent diagnostic entry criterion for therapeutic trials of lateral canal BPPV (Steenerson, et al., 2005) (Han, et al., 2006). Reports of harm or patient injury from the performance of the supine roll test were not identified in the literature review, although many authors simply stated that patients who could not tolerate positional maneuvers were excluded from the population under study. Care should also be exercised in patients with cervical stenosis, severe kyphoscoliosis, limited cervical range of motion, Down syndrome, severe rheumatoid arthritis, cervical radiculopathies, Paget’s disease, ankylosing spondylitis, low back dysfunction, spinal cord injuries, and morbid obesity (Whitney, et al., 2005) (Whitney, et al., 2006). The benefit of performing the supine roll test is that it allows clinicians to confirm a diagnosis of lateral canal BPPV quickly and efficiently (White, et al., 2005) (Fife, et al., 2008). It also allows clinicians to more accurately and comprehensively diagnose positional vertigo that is not due to the posterior canal, whereas without supine roll testing, patients with lateral canal BPPV might be diagnostically missed if only traditional Dix-Hallpike testing was done. Further benefit might be derived from the supine roll test by decreasing the need to perform potentially unnecessary or unhelpful diagnostic testing.
Referenties
- Baloh, R.W., Jacobson, K., Honrubia, V. (1993). Horizontal semicircular canal variant of benign positional vertigo. Neurology, 43, 2542-9.
- Baloh, R.W., Honrubia, V., Jacobson, K. (1987). Benign positional vertigo: clinical and oculographic features in 240 cases. Neurology, 37, 371-8.
- Blakley, B.W., Goebel, J. (2001). The meaning of the word “vertigo". Otolaryngoly Head Neck Surg, 125, 147-50.
- Blatt, P.J., Georgakakis, G.A., Herdman, S.J., et al. (2000). The effect of the canalith repositioning maneuver on resolving postural instability in patients with benign paroxysmal positional vertigo. Am J Otol, 21, 356-63.
- von Brevern, M., Radtke, A., Lezius, F., et al. (2007). Epidemiology of benign paroxysmal positional vertigo: a population based study. J Neurol Neurosurg Psychiatry, 78, 710-5.
- Cakir, B.O, Ercan, I., Cakir, Z.A., et al. (0000). What is the true incidence of horizontal semicircular canal benign paroxysmal positional vertigo?. X, 0, X-.
- Califano, L., Melillo, M.G., Mazzone, S. (2010). Vassallo "Secondary signs of lateralization" in apogeotropic lateral canalolithiasis. Acta Otorhinolaryngol Ital, 30 (2), 78-86.
- Caruso, G., Nuti, D. (2005). Epidemiological data from 2270 PPV patients. Audiol Med, 3, 7-11.
- Casani, A.P., Vannucci, G., Fattori, B., et al. (2002). The treatment of horizontal canal positional vertigo: our experience in 66 cases. Laryngoscope, 112, 172-8.
- Cohen, H.S., Kimball, KT. (2005). Effectiveness of treatments for benign paroxysmal positional vertigo of the posterior canal. Otol Neurotol, 26, 1034-40.
- Cohen, H.S. (2004). Side-lying as an alternative to the Dix-Hallpike test of the posterior canal. Otol Neurotol, 25, 130-4.
- Dix, M.R., Hallpike, CS. (1952). The pathology, symptomatology and diagnosis of certain common disorders of the vestibular system. Ann Otol Rhinol Laryngol, 61, 987-1016.
- Fife, T.D., Iverson, D.J., Lempert, T., et al. (2008). Practice parameter: therapies for benign paroxysmal positional vertigo (an evidence-based review): Report of the Quality Standards Subcommittee of the American Academy of Neurology. Neurology, 70, 2067-74.
- Furman, J.M., Cass, S.P. (1999). Benign paroxysmal positional vertigo. N Engl J Med, 341, 1590-6.
- Han, B.I., Oh, H.J., Kim, J.S. (2006). Nystagmus while recumbent in horizontal canal benign paroxysmal positional vertigo. Neurology, 66, 706-10.
- Hanley, K., O’ Dowd, T. (2002). Symptoms of vertigo in general practice: a prospective study of diagnosis. Br J Gen Pract, 52, 809-12.
- Haynes, D.S., Resser, J.R., Labadie, R.F., et al. (2002). Treatment of benign positional vertigo using the semont maneuver: efficacy in patients presenting without nystagmus. Laryngoscope, 112, 796-801.
- Herdman, S.J. (1997). Advances in the treatment of vestibular disorders. Phys Ther, 77, 602-18.
- Hilton, M., Pinder, D. (2004). The Epley (canalith repositioning) manoeuvre for benign paroxysmal positional vertigo. Cochrane Database Syst Rev, 0, CD003162-.
- Honrubia, V., Baloh, R.W., Harris, M.R., et al. (1999). Paroxysmal positional vertigo syndrome. Am J Otol, 20, 465-70.
- Hornibrook, J. (2004). Horizontal canal benign positional vertigo. Ann Otol Rhinol Laryngol, 113, 721-5.
- Imai, T., Ito, M., Takeda, N., et al. (2005). Natural course of the remission of vertigo in patients with benign paroxysmal positional vertigo. Neurology, 64, 920-1.
- Katsarkas, A. (1999). Benign paroxysmal positional vertigo (BPPV): idiopathic versus post-traumatic. Acta Otolaryngol, 119, 745-9.
- Lopez-Escamez, J.A., Lopez-Nevot, A., Gamiz, M.J., et al. (2000). Diagnosis of common causes of vertigo using a structured clinical history. Acta Otorrinolaringol Esp, 51, 25-30.
- Macias, J.D., Lambert, K.M., Massingale, S., et al. (2000). Variables affecting treatment in benign paroxysmal positional vertigo. Laryngoscope, 110, 1921-4.
- Moon, S.Y., Kim, J.S., Kim, B.K., et al. (2006). Clinical characteristics of benign paroxysmal positional vertigo in Korea: a multicenter study. J Korean Med Sci, 21, 539-43.
- Norre, M.E. (1995). Reliability of examination data in the diagnosis of benign paroxysmal positional vertigo. Am J Otol, 16, 806-10.
- Norre, M.E. (1994). Diagnostic problems in patients with benign paroxysmal positional vertigo. Laryngoscope, 104, 1385-8.
- Norre, M.E., Beckers, A. (1988). Benign paroxysmal positional vertigo in the elderly. Treatment by habituation exercises. . J Am Geriatr Soc, 36, 425-9.
- Nunez, R.A., Cass, S.P., Furman, J.M. (2000). Short- and long-term outcomes of canalith repositioning for benign paroxysmal positional vertigo. Otolaryngol Head Neck Surg, 122, 647-52.
- Nuti, D., Agus, G., Barbieri, MT., et al. (1998). The management of horizontalcanal paroxysmal positional vertigo. Acta Otolaryngol, 118, 455-60.
- Oghalai, J.S., Manolidis, S., Barth, J.L., et al. (2000). Unrecognized benign paroxysmal positional vertigo in elderly patients. Otolaryngol Head Neck Surg, 122, 630-4.
- Ruckenstein, M.J., Shepard, N.T. (2007). The canalith repositioning procedure with and without mastoid oscillation for the treatment of benign paroxysmal positional vertigo. ORL J Otorhinolaryngol Relat Spec, 69, 295-8.
- Steenerson, R.L., Cronin, G.W., Marbach, P.M. (2005). Effectiveness of treatment techniques in 923 cases of benign paroxysmal positional vertigo. Laryngoscope, 115, 226-31.
- Tirelli, G., Russolo, M. (2004). 360-Degree canalith repositioning procedure for the horizontal canal. Otolaryngol Head Neck Surg, 131, 740-6.
- Viirre, E., Purcell, I., Baloh, R.W. (2005). The Dix-Hallpike test and the canalith repositioning maneuver. Laryngoscope, 115, 184-7.
- White, J., Savvides, P., Cherian, N., et al. (2005). Canalith repositioning for benign paroxysmal positional vertigo. Otol Neurotol, 26, 704-10.
- Whitney, S.L., Morris, L.O. (2006). Multisensory impairment in older adults: evaluation and intervention. In: Geriatric Otolaryngology. Calhoun KH, Eibling DE, ed. New York: Taylor and Francis, 0, 115-.
- Whitney, S.L., Marchetti, G.F., Morris, L.O. (2005). Usefulness of the dizziness handicap inventory in the screening for benign paroxysmal positional vertigo. Otol Neurotol, 26, 1027-33.
- White, J.A., Coale, K.D., Catalano, P.J., et al. (2005). Diagnosis and management of lateral semicircular canal benign paroxysmal positional vertigo. Otolaryngol Head Neck Surg, 133, 278-84.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 16-08-2013
Beoordeeld op geldigheid : 01-02-2020
De tekst van deze module is opgesteld tijdens de richtlijnontwikkeling in 2010 door de oorspronkelijke richtlijnwerkgroep (zie Samenstelling werkgroep). De module is opnieuw beoordeeld en nog actueel bevonden door de werkgroep samengesteld voor de richtlijnherziening in 2019 (zie samenstelling huidige werkgroep). Uiterlijk in 2024 bepaalt het bestuur van de Nederlandse Vereniging voor Keel-Neus-Oorheelkunde en Heelkunde van het Hoofd-Halsgebied of de richtlijnmodule nog actueel is.
Algemene gegevens
Met ondersteuning van de Orde van Medisch Specialisten. De richtlijnontwikkeling werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS).
De richtlijn betreft een adaptatie van:
Clinical practice guideline: Benigne Paroxysmale Positionele Duizeligheid.
De Amerikaanse richtlijn van de Academy of Otolaryngology-Head and Neck surgery foundation ‘Clinical practice guideline: Benign paroxysmal positional vertigo’ (Bhattacharayya, et al., 2008) vormde het uitgangspunt van de onderhavige richtlijn. Daarnaast werd de Amerikaanse richtlijn van de Academy of neurology, gericht op de behandeling van BPPD, gebruikt ter aanvulling (Fife, et al., 2008), alsmede de discussies en richtlijnen van de Standaardisatie commissie van de Barany Society (Reykjavik, et al., 2010, www.baranysociety.nl).
Doel en doelgroep
De primaire doelstellingen van deze richtlijn zijn:
- De kwaliteit van de zorg te verbeteren door middel van een accurate en snelle diagnose van BPPD.
- Voorkomen van onnodig gebruik van medicijnen.
- Doelgericht gebruik van aanvullend onderzoek.
- Stimuleren van het gebruik van repositiemanoeuvres als therapie voor BPPD.
Secundaire doelstellingen zijn: beperking van de kosten van diagnose en behandeling van BPPD, vermindering van het aantal artsenbezoeken, en verbetering van de kwaliteit van leven. Het grote aantal patiënten met BPPD en de verscheidenheid aan diagnostische en therapeutische interventies voor BPPD maakt dit een geschikt onderwerp voor een evidence-based richtlijn.
De Amerikaanse richtlijn van de Academy of Otolaryngology-Head and Neck surgery foundation ‘Clinical practice guideline: Benign paroxysmal positional vertigo’ (Bhattacharayya, et al., 2008) vormde het uitgangspunt van de onderhavige richtlijn. Daarnaast werd de Amerikaanse richtlijn van de Academy of neurology, gericht op de behandeling van BPPD, gebruikt ter aanvulling (Fife, et al., 2008), alsmede de discussies en richtlijnen van de Standaardisatie commissie van de Barany Society (Reykjavik, et al., 2010, www.baranysociety.nl)). Onze doelstelling was om deze multidisciplinaire richtlijn te adapteren aan de Nederlandse situatie met behulp van Nederlandse input, waarbij de aanbevelingen rekening houden met wetenschappelijk bewijs en zich richten op harm-benefit balans, en expert consensus om de gaten in wetenschappelijk bewijs op te vullen. Deze specifieke aanbevelingen kunnen dan gebruikt worden om indicatoren te ontwikkelen en te gebruiken voor kwaliteitsverbetering.
Deze richtlijn is opgesteld voor KNO-artsen en neurologen die in hun klinische praktijk in aanraking komen met BPPD. De richtlijn is toepasbaar in iedere setting waar BPPD gediagnosticeerd en behandeld wordt.
Samenstelling werkgroep
Voor het ontwikkelen van de module is in 2018 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten met BPPD.
De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname. De werkgroep is verantwoordelijk voor de integrale tekst van deze module.
Samenstelling huidige werkgroep:
- Dr. Tj.D. (Tjasse) Bruintjes, KNO-arts, Gelre Ziekenhuizen, Apeldoorn, NVKNO (voorzitter)
- Dr. R.B. (Roeland) van Leeuwen, neuroloog, Gelre ziekenhuizen, Apeldoorn, NVN
- Dr. R. (Raymond) van de Berg, KNO-arts/vestibuloloog, Maastricht UMC+, Maastricht, NVKNO
- Dr. M. (Marloes) Thoomes-de Graaf, fysiotherapeut/manueel therapeut/klinisch epidemioloog, Fysio-Experts, Hazerswoude, KNGF en NVMT
- R.A.K. (Sandra) Rutgers, arts, MPH en voorzitter Commissie Ménière Stichting Hoormij, Houten, Stichting Hoormij
Met ondersteuning van:
- D. (Dieuwke) Leereveld, MSc., senior adviseur Kennisinstituut van de Federatie Medisch Specialisten
- Drs. M. (Monique) Wessels, informatiespecialist Kennisinstituut van de Federatie Medisch Specialisten
Samenstelling oorspronkelijke werkgroep (2010):
- dr. Tj.D. Bruintjes (voorzitter), KNO-arts, Gelre ziekenhuizen, Apeldoorn
- prof. dr. H. Kingma, klinisch fysicus/vestibuloloog, Maastricht Universitair Medisch Centrum en Technische Universiteit Eindhoven
- dr. D.J.M. Mateijsen, KNO-arts, Catharina ziekenhuis, Eindhoven
- dr. R.B. van Leeuwen, neuroloog, Gelre ziekenhuizen, Apeldoorn
- dr. ir. T van Barneveld klinisch epidemioloog, Orde van Medisch specialisten (adviseur)
- dr. M.L. Molag, Orde van Medisch specialisten (adviseur)
Belangenverklaringen
De werkgroepleden hebben onafhankelijk gehandeld en waren vrij van financiële of zakelijke belangen betreffende het onderwerp van de richtlijn.
Methode ontwikkeling
Evidence based
Werkwijze
De Amerikaanse richtlijn van de Academy of Otolaryngology-Head and Neck surgery foundation ‘Clinical practice guideline: Benign paroxysmal positional vertigo’ (Bhattacharayya, et al., 2008) vormde het uitgangspunt van de onderhavige richtlijn. Daarnaast werd de Amerikaanse richtlijn van de Academy of neurology gebruikt (Fife, et al., 2008). Dit betekent dat de Nederlandse richtlijncommissie de studies, de beoordeling & gradering ervan en de begeleidende tekst heeft overgenomen. Studies, relevant voor dit onderwerp, die nadien werden gepubliceerd konden in de richtlijncommissie worden ingebracht. De literatuur werd bovendien geupdate door te zoeken in Medline naar nieuw verschenen systematische reviews en RCTs met als onderwerp BPPD in de periode van 2008 t/m 2010.
De richtlijncommissie is voor elke aanbeveling in de Amerikaanse richtlijn nagegaan welke overwegingen naast het wetenschappelijk bewijs zijn gebruikt en of de door de commissie aangedragen studies de aanbeveling zouden kunnen veranderen. Wanneer er consensus was over deze overwegingen en door de commissie aangedragen studies geen ander inzicht opleverden, zijn de aanbevelingen overgenomen. Indien de commissie andere overwegingen (ook) van belang achtte of meende dat de door haar aangedragen studies een (iets) ander licht wierpen op de in de Amerikaanse richtlijn vermelde aanbeveling, zijn de aanbevelingen gemodificeerd.
De gradering van de studies in de Amerikaanse richtlijn wijkt af van wat hier te lande gangbaar is. Vanuit het oogpunt van uniformiteit achtte de Nederlandse commissie het wenselijk de classificatie van bewijs c.q. gradering te converteren naar de Nederlandse classificatie. De Amerikaanse classificatie is hieronder afgebeeld in tabel. De corresponderende “Nederlandse” classificatie is in tabel 1.2 opgenomen.
Tabel 1.1: gradering van de studies in de Amerikaanse richtlijn
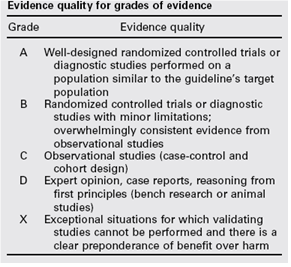
Tabel 1.2 Relatie tussen Evidence quality for grades of evidence en niveau van conclusie op basis van kwaliteit van bewijs conform Classificatieschema van CBO.
|
Evidence Quality - symbool |
Evidence Quality – omschrijving |
Niveau van conclusie – symbool |
Niveau van conclusie omschrijving |
|
A
|
Well-designed randomized controlled trials or diagnostic studies performed on a population similar to the guideline’s target population |
1 |
Meerdere gerandomiseerde dubbelblinde vergelijkende klinisch onderzoeken van goede kwaliteit van voldoende omvang, of
Meerdere onderzoeken ten opzichte van een referentietest (een ‘gouden standaard’) met tevoren gedefinieerde afkapwaarden en onafhankelijke beoordeling van de resultaten van test en gouden standaard, betreffende een voldoende grote serie van opeenvolgende patiënten die allen de index- en referentietest hebben gehad |
|
B |
Randomized controlled trials or diagnostic studies with minor limitations; overwhelmingly consistent evidence from observational studies |
2 |
Meerdere vergelijkende onderzoeken, maar niet met alle kenmerken als genoemd onder 1 (hieronder valt ook patiënt-controle onderzoek, cohort-onderzoek), of
Meerdere onderzoeken ten opzichte van een referentietest, maar niet met alle kenmerken die onder 1 zijn genoemd. |
|
C |
Observational studies (case-control and cohort design) |
||
|
D |
Expert opinion, case reports, reasoning from first principles (bench research or animal studies) |
3 en 4 |
Niet vergelijkend onderzoek of mening van deskundigen |
In de Amerikaanse richtlijn worden ook de aanbevelingen gegradeerd in termen van ‘strong recommendation’, ‘recommendation’, ‘option’. Hier te lande is graderen van aanbevelingen niet gebruikelijk. Om deze reden zijn in de Nederlandse richtlijn de aanbevelingen niet gegradeerd.
De literatuurzoekstrategie die de Amerikaanse richtlijncommissie heeft gevolgd, staat in bijlage 1 beschreven. Voor het opstellen van de aanbevelingen heeft de Amerikaanse richtlijncommissie gebruik gemaakt van de GuideLine Implementability Appraisal (GLIA) tool. Dit instrument dient om de helderheid van de aanbevelingen te verbeteren en potentiële belemmeringen voor de implementatie te voorspellen. In bijlage 3 wordt een aantal criteria beschreven. Ook de Nederlandse richtlijncommissie heeft deze criteria gehanteerd.
