Diagnose BPPD anterieure kanaal
Uitgangsvraag
Wat is de beste manier om BPPD van het anterieure kanaal (a-BPPD) te herkennen?
Aanbeveling
De diagnose a-BPPD wordt gesteld wanneer draaiduizeligheid met downbeat nystagmus wordt opgewekt door de Dix-Hallpikemanoevre.
Overwegingen
- Voordeel: toegenomen diagnostische accuratesse en efficiëntie.
- Nadelen: Het tijdelijk provoceren van BPPD symptomen
- Kosten: minimaal
- Afweging van voordeel tegen nadeel: de aandoening is zeer zeldzaam, zodat de procedures voor diagnostiek van anterieur kanaal BPPD niet routinematig worden uitgevoerd.
- Rol van de voorkeur van de patiënt: matig.
- Exclusie: patiënten met fysieke beperkingen zoals ernstige reumatoïde artritis en cervicale radiculopathie.
Onderbouwing
Achtergrond
Benign paroxysmal positional vertigo (BPPV) of the anterior semicircular canal (ASC) is very rare. This is probably due to the orientation of the anterior canal in the head; gravity restricts the upward movement of the statoconien debris, preventing it from entering in the canal. If debris enters the canal, gravity facilitates self-clearance through the posterior arm of the ASC into the common crus and vestibule (Korres et al., 2002). An exception is cupulolithiasis, in which debris is fixed to the cupula and can not easily leave the canal simply by gravity or ‘mass inertia’.
Some studies, that did not objectivate the nystagmus with EOG or VOG, show that anterior canal types of BPPV constitued 1.6 to 12% of the cases (Celebisoy et.al., 2008, Cakir et.al., 2006, Korres et.al., 2007, Korres et.al., 2002). One study, based on EOG findings, showed a downbeat nystagmus pointing to an anterior canal BPPV in 20% of cases. This suggests that objectivating nystagmus is important for adequately diagnosing anterior canal BPPV. The optimal method to do this clinically is using infrared videorecording (Ir-VOG) that allows repeated analysis of the nystagmus type and direction without fatigueing the response by repetitive positioning manoevres. Anterior canal BPPV must be differentiated from central-downbeat positional nystagmus.
Conclusies / Summary of Findings
|
Niveau 2/3 |
Bij patiënten met een typische anamnese voor BPPD, en een downbeat nystagmus bij de Dix Hallpike, moet de diagnose anterieur kanaal BPPD of centrale positioneringsnystagmus worden overwogen.
bronnen (?) |
|
Niveau 4 |
Het is niet aangetoond, maar het lijkt waarschijnlijk dat video-oculografie behulpzaam is bij het interpreteren van de verticale component van de nystagmus.
Niveau D: bronnen (niet-vergelijkend onderzoek Jackson et al 2007, en case studie Bertholon 2002)) |
Samenvatting literatuur
In the literature search we found seven case studies that described the clinical signs of anterior canal BPPV (Bertholon et.al., 2002) (Imai et.al., 2006) (Korres et.al., 2008) (Lopez-Escamez, et.al., 2006) (Ogawa et.al., 2009) (Walther et.al., 2008) (Zapala et.al., 2008). In addition we found 1 non-systematic review that described the clinical signs of BPPV (Korres et.al., 2010).
Anterior canal BPPV
The Dix-Hallpike test stimulates the contralateral anterior canal that is located in the uppermost ear during the test. In anterior canal canalithiasis, BPPV is typically characterized by apredominantly down-beating nystagmus with a small torsional component during Dix-Hallpike testing. The possibly small torsional component may be more pronounced when the patient looks in the direction of the undermost healthy ear and is clockwise in case of a canalolithiasis of the right anterior canal and anti-clockwise in case of a canalolithiases of the left anterior canalBertholon et.al., 2002, Korres et.al., 2006, 2008). Some authors report that the torsional component is often very small or absent. The direction of the torsional component of the nystagmus and the side on which vertigo and nystagmus are provoked are very important elements that may point at the affected ear. Diagnosing the affected ear is important for treatment of the affected ear (Bertholon et al., 2002; Korres et.al., 2006, 2008).
As an alternative for the Dix-Hallpike maneuver the ‘straight head-hanging’ provocation maneuvre is described. The head of a patient is in a middle position and the patient is placed with the head in retroflexion, stimulating both anterior canals simultaneously. Because the head is more extended during the straight head hanging position than during the Dix-Hallpike test sometimes a nystagmus may be triggered with the straight head hanging position, whereas the Dix-Hallpike test was negative. The provoked nystagmus is mostly downbeat without a clear torsional component, which makes it difficult to atribute the canalolithiases to right or left anterior canal (Korres et al, 2008; Lopez-Escamez et al., 2006).
Referenties
- Bertholon, P., Bronstein, A.M., Davies, R.A., Rudge, P., Thilo, K.V. (2002). Positional down beating nystagmus in 50 patients: Cerebellar disorders and possible anterior semicircular canalolithiasis. J Neurol Neurosurg Psychiatry, 72, 366-372.
- Brandt, T. (2003). Benign paroxysmal positional vertigo. In: T. Brandt (ed). Vertigo:Its Multisensory Syndromes , 2nd edn. London: Springer, 0, 251-83.
- Cakir, B.O., Ercan, I., Cakir, Z.A., Civelek, S., Sayin, I., Turgut, S. (2006). What is the true incidence of horizontal semicircular canal benign paroxysmal positional vertigo. Otolaryngology – Head and Neck Surgery, 134, 451-454.
- Celebisoy, N., Polat, F., Akyurekli, O. (2008). Clinical Features of benign paroxysmal positional vertigo. Eur Neurol, 59, 315-319.
- Imai, T., Takeda, N., Ito, M., Nakamae, K., Sakae, H., Fujioka, H., Kubo, T. (2006). Three-dimensional analysis of benign paroxysmal positional nystagmus in a patient with anterior semicircular canal variant. Otology & Neurotology, 27, 362-366.
- Jackson, L.E., Morgan, B., Fletcher, J.C. Jr., Krueger, W.W. (2007). Anterior canal benign paroxysmal positional vertigo: An underappreciated entity. Otol Neurotol, 28 (2), 218-22.
- Korres, S., Riga, M., Sandris, V., Danielides, V., Sismanis, A. (2010). Canalolithiasis of the anterior semicircular canal (ASC): Treatment options based on the possible underlying pathogenic mechanisms. Int J of Audiology, 49, 606-612.
- Korres, S., Riga, M., Balatsouras, D. & Sandris, V. (2008). Benign paroxysmal positional vertigo of the anterior semicircular canal: Atypical clinical findings and possible underlying mechanisms. Int J Audiol, 47 (5), 276-82.
- Korres, S.G., Balatsouras, D.G., Papouliakos, S., Ferekidis, E. (2007). Benign paroxysmal positional vertigo and its management. X, 13 (6), CR275-282.
- Korres, S., Balatsouras, D.G., Kaberos, A., Economou, C., Kandiloros, D., et. Al. (2002). Occurrence of semicircular canal involvement in benign paroxysmal positional vertigo. Otol. Neurology, 23 (6), 926-32.
- Korres, S., Balatsouras, D. & Ferekidis E. (2006). Prognosis of patients with benign paroxysmal positional vertigo treated with repositioning manoeuvres. JLO, 120, 528-533.
- Lopez-Escamez, J., Molina, M., Gamiz, M. (2006). Anterior semicircular canal benign paroxysmal positional vertigo and positional down-beating nystagmus. Am J Otolaryngol, 27, 173-178.
- Ogawa, Y., Suzuki, M., Otsuka, K., Shimizu, S., Inagaki, T., Hayashi, M., Hagiwara, A., Kitajama, N. (2009). Positional and positioning down-beating nystgamus without central nervous system findings. Auris Nasus Larynx, 36, 698-701.
- Thalmann, R., Ignatova, E., Kachar, B., Ornitz, D.M., Thalmann, I. (2001). Development and maintenance of otoconia: biochemical considerations. Ann N Y Acad Sci. Oct, 942, 162-78.
- Walther, L.E., Nath, V., Krombach, G.A., Di Martino, E. (2008). Bilateral posterior semicircular canal aplasia and atypical paroxysmal positional vertigo: a case report. Acta Otorhinolaryngologica italic, 28, 79-82.
- Zapala, D.A. (2008). Down-beating nystagmus in anterior canal benign paroxysmal positional vertigo. J Am Acad Audiol, 19, 257-266.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 06-03-2026
Beoordeeld op geldigheid : 01-02-2020
De tekst van deze module is opgesteld tijdens de richtlijnontwikkeling in 2010 door de oorspronkelijke richtlijnwerkgroep (zie Samenstelling werkgroep). De module is opnieuw beoordeeld en nog actueel bevonden door de werkgroep samengesteld voor de richtlijnherziening in 2019 (zie samenstelling huidige werkgroep). Uiterlijk in 2024 bepaalt het bestuur van de Nederlandse Vereniging voor Keel-Neus-Oorheelkunde en Heelkunde van het Hoofd-Halsgebied of de richtlijnmodule nog actueel is.
Algemene gegevens
Met ondersteuning van de Orde van Medisch Specialisten. De richtlijnontwikkeling werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS).
De richtlijn betreft een adaptatie van:
Clinical practice guideline: Benigne Paroxysmale Positionele Duizeligheid.
De Amerikaanse richtlijn van de Academy of Otolaryngology-Head and Neck surgery foundation ‘Clinical practice guideline: Benign paroxysmal positional vertigo’ (Bhattacharayya, et al., 2008) vormde het uitgangspunt van de onderhavige richtlijn. Daarnaast werd de Amerikaanse richtlijn van de Academy of neurology, gericht op de behandeling van BPPD, gebruikt ter aanvulling (Fife, et al., 2008), alsmede de discussies en richtlijnen van de Standaardisatie commissie van de Barany Society (Reykjavik, et al., 2010, www.baranysociety.nl).
Doel en doelgroep
De primaire doelstellingen van deze richtlijn zijn:
- De kwaliteit van de zorg te verbeteren door middel van een accurate en snelle diagnose van BPPD.
- Voorkomen van onnodig gebruik van medicijnen.
- Doelgericht gebruik van aanvullend onderzoek.
- Stimuleren van het gebruik van repositiemanoeuvres als therapie voor BPPD.
Secundaire doelstellingen zijn: beperking van de kosten van diagnose en behandeling van BPPD, vermindering van het aantal artsenbezoeken, en verbetering van de kwaliteit van leven. Het grote aantal patiënten met BPPD en de verscheidenheid aan diagnostische en therapeutische interventies voor BPPD maakt dit een geschikt onderwerp voor een evidence-based richtlijn.
De Amerikaanse richtlijn van de Academy of Otolaryngology-Head and Neck surgery foundation ‘Clinical practice guideline: Benign paroxysmal positional vertigo’ (Bhattacharayya, et al., 2008) vormde het uitgangspunt van de onderhavige richtlijn. Daarnaast werd de Amerikaanse richtlijn van de Academy of neurology, gericht op de behandeling van BPPD, gebruikt ter aanvulling (Fife, et al., 2008), alsmede de discussies en richtlijnen van de Standaardisatie commissie van de Barany Society (Reykjavik, et al., 2010, www.baranysociety.nl)). Onze doelstelling was om deze multidisciplinaire richtlijn te adapteren aan de Nederlandse situatie met behulp van Nederlandse input, waarbij de aanbevelingen rekening houden met wetenschappelijk bewijs en zich richten op harm-benefit balans, en expert consensus om de gaten in wetenschappelijk bewijs op te vullen. Deze specifieke aanbevelingen kunnen dan gebruikt worden om indicatoren te ontwikkelen en te gebruiken voor kwaliteitsverbetering.
Deze richtlijn is opgesteld voor KNO-artsen en neurologen die in hun klinische praktijk in aanraking komen met BPPD. De richtlijn is toepasbaar in iedere setting waar BPPD gediagnosticeerd en behandeld wordt.
Samenstelling werkgroep
Voor het ontwikkelen van de module is in 2018 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten met BPPD.
De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname. De werkgroep is verantwoordelijk voor de integrale tekst van deze module.
Samenstelling huidige werkgroep:
- Dr. Tj.D. (Tjasse) Bruintjes, KNO-arts, Gelre Ziekenhuizen, Apeldoorn, NVKNO (voorzitter)
- Dr. R.B. (Roeland) van Leeuwen, neuroloog, Gelre ziekenhuizen, Apeldoorn, NVN
- Dr. R. (Raymond) van de Berg, KNO-arts/vestibuloloog, Maastricht UMC+, Maastricht, NVKNO
- Dr. M. (Marloes) Thoomes-de Graaf, fysiotherapeut/manueel therapeut/klinisch epidemioloog, Fysio-Experts, Hazerswoude, KNGF en NVMT
- R.A.K. (Sandra) Rutgers, arts, MPH en voorzitter Commissie Ménière Stichting Hoormij, Houten, Stichting Hoormij
Met ondersteuning van:
- D. (Dieuwke) Leereveld, MSc., senior adviseur Kennisinstituut van de Federatie Medisch Specialisten
- Drs. M. (Monique) Wessels, informatiespecialist Kennisinstituut van de Federatie Medisch Specialisten
Samenstelling oorspronkelijke werkgroep (2010):
- dr. Tj.D. Bruintjes (voorzitter), KNO-arts, Gelre ziekenhuizen, Apeldoorn
- prof. dr. H. Kingma, klinisch fysicus/vestibuloloog, Maastricht Universitair Medisch Centrum en Technische Universiteit Eindhoven
- dr. D.J.M. Mateijsen, KNO-arts, Catharina ziekenhuis, Eindhoven
- dr. R.B. van Leeuwen, neuroloog, Gelre ziekenhuizen, Apeldoorn
- dr. ir. T van Barneveld klinisch epidemioloog, Orde van Medisch specialisten (adviseur)
- dr. M.L. Molag, Orde van Medisch specialisten (adviseur)
Belangenverklaringen
De werkgroepleden hebben onafhankelijk gehandeld en waren vrij van financiële of zakelijke belangen betreffende het onderwerp van de richtlijn.
Methode ontwikkeling
Evidence based
Werkwijze
De Amerikaanse richtlijn van de Academy of Otolaryngology-Head and Neck surgery foundation ‘Clinical practice guideline: Benign paroxysmal positional vertigo’ (Bhattacharayya, et al., 2008) vormde het uitgangspunt van de onderhavige richtlijn. Daarnaast werd de Amerikaanse richtlijn van de Academy of neurology gebruikt (Fife, et al., 2008). Dit betekent dat de Nederlandse richtlijncommissie de studies, de beoordeling & gradering ervan en de begeleidende tekst heeft overgenomen. Studies, relevant voor dit onderwerp, die nadien werden gepubliceerd konden in de richtlijncommissie worden ingebracht. De literatuur werd bovendien geupdate door te zoeken in Medline naar nieuw verschenen systematische reviews en RCTs met als onderwerp BPPD in de periode van 2008 t/m 2010.
De richtlijncommissie is voor elke aanbeveling in de Amerikaanse richtlijn nagegaan welke overwegingen naast het wetenschappelijk bewijs zijn gebruikt en of de door de commissie aangedragen studies de aanbeveling zouden kunnen veranderen. Wanneer er consensus was over deze overwegingen en door de commissie aangedragen studies geen ander inzicht opleverden, zijn de aanbevelingen overgenomen. Indien de commissie andere overwegingen (ook) van belang achtte of meende dat de door haar aangedragen studies een (iets) ander licht wierpen op de in de Amerikaanse richtlijn vermelde aanbeveling, zijn de aanbevelingen gemodificeerd.
De gradering van de studies in de Amerikaanse richtlijn wijkt af van wat hier te lande gangbaar is. Vanuit het oogpunt van uniformiteit achtte de Nederlandse commissie het wenselijk de classificatie van bewijs c.q. gradering te converteren naar de Nederlandse classificatie. De Amerikaanse classificatie is hieronder afgebeeld in tabel. De corresponderende “Nederlandse” classificatie is in tabel 1.2 opgenomen.
Tabel 1.1: gradering van de studies in de Amerikaanse richtlijn
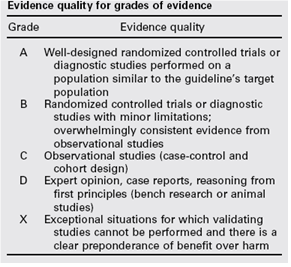
Tabel 1.2 Relatie tussen Evidence quality for grades of evidence en niveau van conclusie op basis van kwaliteit van bewijs conform Classificatieschema van CBO.
|
Evidence Quality - symbool |
Evidence Quality – omschrijving |
Niveau van conclusie – symbool |
Niveau van conclusie omschrijving |
|
A
|
Well-designed randomized controlled trials or diagnostic studies performed on a population similar to the guideline’s target population |
1 |
Meerdere gerandomiseerde dubbelblinde vergelijkende klinisch onderzoeken van goede kwaliteit van voldoende omvang, of
Meerdere onderzoeken ten opzichte van een referentietest (een ‘gouden standaard’) met tevoren gedefinieerde afkapwaarden en onafhankelijke beoordeling van de resultaten van test en gouden standaard, betreffende een voldoende grote serie van opeenvolgende patiënten die allen de index- en referentietest hebben gehad |
|
B |
Randomized controlled trials or diagnostic studies with minor limitations; overwhelmingly consistent evidence from observational studies |
2 |
Meerdere vergelijkende onderzoeken, maar niet met alle kenmerken als genoemd onder 1 (hieronder valt ook patiënt-controle onderzoek, cohort-onderzoek), of
Meerdere onderzoeken ten opzichte van een referentietest, maar niet met alle kenmerken die onder 1 zijn genoemd. |
|
C |
Observational studies (case-control and cohort design) |
||
|
D |
Expert opinion, case reports, reasoning from first principles (bench research or animal studies) |
3 en 4 |
Niet vergelijkend onderzoek of mening van deskundigen |
In de Amerikaanse richtlijn worden ook de aanbevelingen gegradeerd in termen van ‘strong recommendation’, ‘recommendation’, ‘option’. Hier te lande is graderen van aanbevelingen niet gebruikelijk. Om deze reden zijn in de Nederlandse richtlijn de aanbevelingen niet gegradeerd.
De literatuurzoekstrategie die de Amerikaanse richtlijncommissie heeft gevolgd, staat in bijlage 1 beschreven. Voor het opstellen van de aanbevelingen heeft de Amerikaanse richtlijncommissie gebruik gemaakt van de GuideLine Implementability Appraisal (GLIA) tool. Dit instrument dient om de helderheid van de aanbevelingen te verbeteren en potentiële belemmeringen voor de implementatie te voorspellen. In bijlage 3 wordt een aantal criteria beschreven. Ook de Nederlandse richtlijncommissie heeft deze criteria gehanteerd.
Zoekverantwoording
|
1c Wat is de beste manier om anterior kanaal BPPD te diagnosticeren? |
Medline (OVID) 2000-augustus 2010
Engels, Duits, Frans, Nederlands
|
1 "Benign Paroxysmal Position Vertigo".mp. (2) 2 BPPV.mp. (517) 3 ("positional vertigo" or "benign positional vertigo" or "paroxysmal positional vertigo" or "benign paroxysmal positional vertigo").ti,ab. (1042) 4 or/1-3 (1110) 10 diagnosis.fs. (1658831) 11 diagnos*.ti,ab. (1297107) 12 recogni*.ti,ab. (416096) 13 10 or 11 or 12 (2720808) 15 Vertigo/ (7311) 16 Postural Balance/ (10457) 17 exp Sensation Disorders/ (128222) 18 16 and 17 (1053) 19 15 or 18 (8222) 20 4 or 19 (8405) 21 (anterior adj5 canal*).ti,ab. (743) 22 ASC.ti,ab. (2716) 23 exp Semicircular Canals/ (2876) 24 anterior.ti,ab. (211229) 25 23 and 24 (249) 26 21 or 22 or 25 (3560) 27 20 and 26 (66) 28 limit 27 to (yr="2000 -Current" and (dutch or english or french or german)) (50) 29 28 and 13 (35) |
