Sterkwerkende opioïden bij nociceptieve pijn
Uitgangsvraag
Op welke wijze dient chronische pijn bij patiënten met kanker met sterkwerkende opioïden te worden behandeld?
Hierbij wordt ingegaan op de volgende deelvragen:
- Is er verschil in effectiviteit tussen sterkwerkende opioïden?
- Is er verschil in bijwerkingen tussen sterkwerkende opioïden?
- Wat is de effectiviteit van sterkwerkende opioïden bij neuropatische pijn?
- Leidt opioïdrotatie tot betere pijnbehandeling en/of minder bijwerkingen?
Aanbeveling
Bij patiënten met kanker:
- Op basis van effectiviteit en bijwerkingen (anders dan obstipatie) kan geen keuze voor een specifiek sterkwerkend opioïd (morfine, fentanyl, oxycodon, hydromorfon, methadon of tapentadol) worden gemaakt. Maak een keuze mede op basis van eigen ervaring en/of een eventuele voorkeur van de patiënt voor een specifiek middel of een specifieke toedieningsvorm (1B).
- Kies voor transdermale toediening van fentanyl, indien de kans op obstipatie groot is (1B).
- Kies voor transdermale toediening van fentanyl indien orale toediening niet mogelijk of gewenst is (1C).
- Kies alleen voor methadon als u ervaring heeft met het middel of in overleg met iemand met ervaring (1C).
- Overweeg bij gecombineerde nociceptieve en neuropatische pijn een sterkwerkend opioïd als eerste behandeling (1C).
- Overweeg bij zuiver neuropatische pijn toevoeging van een sterkwerkend opioïd als een antidepressivum en/of een anti-epilepticum onvoldoende effect sorteren (1C).
- Pas opioïdrotatie toe als er sprake is van onvoldoende effect en/of onacceptabele bijwerkingen van een opioïd (1C).
Maak bij opioïdrotatie gebruik van de onderstaande conversiefactoren (1C), zie ook de omrekentabel:- oraal morfine:oraal oxycodone = 1,5:1
- oraal morfine:oraal hydromorfon = 5:1
- oraal morfine:transdermaal fentanyl = 100:1
- oraal morfine:transdermaal buprenorphine = 100:1
- oraal morfine:oraal methadon = variabel tussen 5:1 en 10:1
- oraal oxycodone:oraal hydromorfon = 3,3:1
- oraal morfine:oraal tramadol = 1:10
- oraal morfine: tapentadol = 1:2,5
Omrekentabel opioïdenI
|
MORFINE |
FENTANYL |
OXYCODON |
HYDROMORFON |
TRAMADOL |
BUPRENORFINE |
TAPENTADOL |
|||
|
oraal |
s.c./i.v. |
pleister |
oraal |
s.c./i.v. |
oraal |
s.c./i.v. |
oraal |
pleister |
oraal |
|
mg per 24 uur |
mg per 24 uur |
μg per uur |
mg per 24 uur |
mg per 24 uur |
mg per 24 uur |
mg per 24 uur |
mg per 24 uur |
μg per uur |
mg per 24 uur |
|
30 |
10 |
12 |
20 |
10 |
6II |
2 |
150 |
|
|
|
60 |
20 |
25 |
40 |
20 |
12 |
4 |
300 |
|
150 |
|
120 |
40 |
50 |
80 |
40 |
24 |
8 |
- III |
52,5 |
300 |
|
180 |
60 |
75 |
120 |
60 |
36 |
12 |
- |
|
V |
|
240 |
80 |
100 |
160 |
80 |
48 |
16 |
- |
105 |
|
|
360 |
120 |
150 |
240 |
120 |
72 |
24 |
- |
- IV |
|
|
480 |
160 |
200 |
320 |
160 |
96 |
32 |
- |
- |
|
[I] Bij het overgaan van het ene opioïd naar het andere (opioïdrotatie) vanwege bijwerkingen wordt geadviseerd om 75% van de equi-analgetische dosis te geven
[II] Deze dosering kan in de praktijk niet gegeven worden omdat de laagste dagdosering van het slow releasepreparaat 4 mg is en het middel 2x per dag moet worden gegeven
[III] De maximale dagdosering van tramadol is 400 mg/24 uur
[IV] Hogere doseringen buprenorfine dan 140 μg per uur worden niet geadviseerd
[V] De maximaal onderzochte dosis is 500 mg/dag. Over hogere doses kunnen geen uitspaken worden gedaan.
Overwegingen
Keuze voor een specifiek opioïd
Hoewel de waarde van sterk werkende opioïden nauwelijks is bewezen door placebo- gecontroleerd onderzoek kan er geen twijfel bestaan over de werking en de rol van sterk werkende opioïden bij de behandeling van pijn bij patiënten met kanker.
Op basis van effectiviteit en bijwerkingen kan geen keuze voor een specifiek sterk werkend opioïd worden gepropageerd, behalve in situaties waarin er een grote kans is op obstipatie. In dat geval kan gekozen worden voor transdermaal fentanyl.
Andere argumenten voor een keuze voor een specifiek opioïd kunnen zijn:
- toedieningsweg: indien er bezwaar bestaat voor de orale route, wordt gekozen voor transdermale toediening van fentanyl;
- voorkeur van de patiënt (op basis van eerdere ervaringen);
- ervaring van de arts met een specifiek opioïd; voor methadon geldt daarbij de overweging dat (gezien het risico op accumulatie) het alleen moet worden voorgeschreven door of in overleg met iemand die ervaring heeft met het middel;
- kosten;
- ernstige nierfunctiestoornissen (zie de uitgangsvraag Bijzondere patiëntgroepen).
Opioïden en neuropatische pijn
Er is weinig bewijs voor de effectiviteit van opioïden bij patiënten met kanker en neuropatische pijn.
In de gerandomiseerde studie van Arbaiza werd bij 36 patiënten met kanker en neuropatische pijn tramadol vergeleken met placebo (Arbaiza, 2007). In de groep die met tramadol werd behandeld trad een pijnvermindering van 57% ten opzichte van baseline op, die statistisch significant groter was dan de pijnvermindering in de placebogroep (39%).
Op grond van de gegevens over effecten bij niet kanker-gerelateerde neuropatische pijn (Finnerup, 2015) bedraagt de Number Needed to Treat (NNT) voor tramadol 4,7, voor sterk werkende opioïden 4,3 en voor tapentadol 10,2. De Numbers Needed to Harm (NNHs) zijn eveneens vergelijkbaar (12,6 en 11,7). De review geeft een aanbeveling voor tramadol in de tweede lijn en sterk werkende opioïden in de derde lijn; beide aanbevelingen worden als zwak gegradeerd. De voorkeur voor tramadol komt voort uit rapporten over misbruik van sterk werkende opioïden in de VS, Canada en het Verenigd Koninkrijk. Dit lijkt voor de Nederlandse situatie niet relevant. Op basis van casuïstiek en ervaringen uit de praktijk lijken kwetsbare ouderen gevoeliger voor neuropsychiatrische verschijnselen, zoals hallucinaties en delier, ihb bij nierfunctiestoornissen of comedicatie (Kabel, 2006).
Op basis van bovenstaande gegevens lijkt er bij de behandeling van neuropatische pijn een plaats voor tramadol of sterk werkende opioïden in de tweede lijn, bij onvoldoende effect van antidepressiva of anti-epileptica.
Opioïdrotatie
Hoewel er geen gerandomiseerd onderzoek naar de effectiviteit van opioïdrotatie verricht is, suggereren diverse prospectieve studies een gunstig effect op de pijn en de bijwerkingen. Niet uitgesloten kan worden dat dit berust op het placebo-effect. Onduidelijk is bovendien of hetzelfde effect niet bereikt had kunnen worden met verdere verhoging van het bestaande analgeticum.
Gezien het mogelijk gunstige effect en de geringe negatieve effecten kan een opioïdrotatie overwogen worden bij onvoldoende effectiviteit en/of onacceptabele bijwerkingen van de actuele therapie.
Daarbij kunnen bij orale en transdermale toediening de volgende conversiefactoren gehanteerd worden (Mercadante, 2011):
- oraal morfine: oraal oxycodon=1,5:1;
- oraal morfine: oraal hydromorfon=5:1;
- oraal morfine: transdermaal fentanyl=100:1;
- oraal morfine: transdermaal buprenorfine=100:1
- oraal morfine: oraal methadon = variabel tussen 5:1 en 10:1;
- oraal oxycodon: oraal hydromorfon=4:1;
- oraal morfine: oraal tapentadol=1:2,5 (gegevens fabrikant).
Hoewel de conversiefactor van morfine naar buprenorphine door Mercadante als 75:1 wordt gesteld, acht de commissie het bewijs hiervoor van dermate lage kwaliteit dat de door de fabrikant gehanteerde conversiefactor van 100:1 wordt gehandhaafd.
Omrekentabel opioïdenI
|
MORFINE |
FENTANYL |
OXYCODON |
HYDROMORFON |
TRAMADOL |
BUPRENORFINE |
TAPENTADOL |
|||
|
oraal |
s.c./i.v. |
pleister |
oraal |
s.c./i.v. |
oraal |
s.c./i.v. |
oraal |
pleister |
oraal |
|
mg per 24 uur |
mg per 24 uur |
μg per uur |
mg per 24 uur |
mg per 24 uur |
mg per 24 uur |
mg per 24 uur |
mg per 24 uur |
μg per uur |
mg per 24 uur |
|
30 |
10 |
12 |
20 |
10 |
6II |
2 |
150 |
|
|
|
60 |
20 |
25 |
40 |
20 |
12 |
4 |
300 |
|
150 |
|
120 |
40 |
50 |
80 |
40 |
24 |
8 |
- III |
52,5 |
300 |
|
180 |
60 |
75 |
120 |
60 |
36 |
12 |
- |
|
V |
|
240 |
80 |
100 |
160 |
80 |
48 |
16 |
- |
105 |
|
|
360 |
120 |
150 |
240 |
120 |
72 |
24 |
- |
- IV |
|
|
480 |
160 |
200 |
320 |
160 |
96 |
32 |
- |
- |
|
[I] Bij het overgaan van het ene opioïd naar het andere (opioïdrotatie) vanwege bijwerkingen wordt geadviseerd om 75% van de equi-analgetische dosis te geven
[II] Deze dosering kan in de praktijk niet gegeven worden omdat de laagste dagdosering van het slow releasepreparaat 4 mg is en het middel 2x per dag moet worden gegeven
[III] De maximale dagdosering van tramadol is 400 mg/24 uur
[IV] Hogere doseringen buprenorfine dan 140 μg per uur worden niet geadviseerd
[V] De maximaal onderzochte dosis is 500 mg/dag. Over hogere doses kunnen geen uitspaken worden gedaan.
Onderbouwing
Achtergrond
Sinds 1986 wordt door de Wereldgezondheidsorganisatie de WHO analgetische ladder aanbevolen. Deze propageert een stapsgewijze behandeling van pijn bij patiënten met kanker. Stap twee (een zwakwerkend opioïd, zoals codeïne of tramadol, eventueel in combinatie met paracetamol en/of een nonsteroidal anti-inflammatory drug (NSAID)) wordt bij patiënten met kanker in principe achterwege gelaten (zie de module 4.4.4). Bij stap drie wordt gestart met sterkwerkende opioïden (morfine, fentanyl, buprenorfine, oxycodon, hydromorfon, methadon of tapentadol).
Methadon is behalve een opioïd ook een NMDA-receptorantagonist. Tapentadol is ook een noradrenaline heropnameremmer.
Morfine, oxycodon en hydromorfon worden geleverd als immediate release (IR) preparaat of als slow release (SR) preparaat, ook wel aangeduid als ‘met vertraagde afgifte’ (MVA), ‘met gereguleerde afgifte’ (MGA) of als ‘retard’.
Fentanyl wordt geleverd als snelwerkend preparaat (de zgn. Rapid Onset Opioids (ROOs), buccaal, oromucosaal, sublinguaal of nasaal toegediend, zie ook de module 4.4.8) of als langwerkende pleister (transdermaal).
De volgende sterkwerkende opioïden zijn beschikbaar.
Snelwerkend:
- oraal
- morfine IR: drank in eenheden van 10 mg en 30 mg, beiden in een volume van 5 ml
- morfine IR: drank 1, 5 en 20 mg/ml
- morfine IR: tabletten 10 en 20 mg
- oxycodon IR: capsules 5, 10 en 20 mg
- oxycodon IR: tabletten 5 en 10 mg
- oxycodon IR: orodispergeerbaar tablet 5, 10 en 20 mg
- oxycodon IR: drank 10 mg/ml
- hydromorfon IR: capsules 1,3 en 2,6 mg
- buccaal (via het wangslijmvlies)
- oraal transmucosaal fentanylcitraat (OTFC) 200, 400, 600 en 800 µg
- oromucosaal:
- fentanyl 100, 200, 300, 400, 600 en 800 µg
- sublinguaal (onder de tong)
- fentanyl (2 merken)
- 100, 200, 300, 400, 600 en 800 µg
- 133, 267 en 400 µg
- buprenorfine 0,2 mg,
- buprenorfine 2 en 8 mg (geregistreerd voor gebruik bij verslaving)
- fentanyl (2 merken)
- nasaal
- fentanyl neusspray (2 merken)
- 50, 100 of 200 µg
- 100 of 400 µg
- fentanyl neusspray (2 merken)
- rectaal
- morfinezetpillen 2, 5, 10, 20 en 50 mg
- subcutaan/intraveneus
- morfineampullen 1 ml (10 en 20 mg/ml)
- morfineampullen 5 ml (20 mg/ml)
- morfineampullen 10 ml (10 mg/ml)
- fentanylampullen 2, 5 en 10 ml (0,05 mg/ml)
- fentanylampullen 2 ml en 10 (50 µg/ml)
- oxycodonampullen 1 ml (50 mg/ml)
- oxycodonampullen 2 ml (10 mg/ml)
- hydromorfonampullen 1 ml (2, 10 en 50 mg/ml)
- sufentanilampullen 2 en 10 ml (5 µg/ml)
- sufentanilampullen 1, 5 en 20 ml (50 µg/ml)
Langwerkend:
- oraal
- morfine SR: tabletten of capsules 10, 15, 30, 60, 100 en 200 mg
- oxycodon SR: tabletten 5, 10, 15, 20, 30, 40, 60, 80 en 120 mg
- hydromorfon SR: capsules 4, 8, 16 en 24 mg
- methadontabletten 5, 10, 20, 40 en 50 mg
- methadondrank 5 mg/ml
- tapentadol SR: tabletten à 50, 100, 150 en 200 mg
- transdermaal
- fentanyl 12, 25, 37, 50, 75 en 100 µg/uur (wisselen om de 3 dagen)
- buprenorfine (2 merken)
- 35, 52,5 en 70 µg/uur (wisselen om de 3 of 4 dagen)
- 5, 10 en 20 µg/uur (wisselen om de 7 dagen, niet geregistreerd voor pijn bij kanker)
In tegenstelling tot paracetamol en NSAID's is er bij opioïden (behalve bij buprenorfine) bij klinisch gebruikelijke doseringen geen ‘ceiling'-effect, dat wil zeggen dat er geen maximale dosis is waarboven geen additioneel analgetisch effect meer kan worden bereikt. Indien de patiënt een opioïd goed verdraagt, kan de dosering steeds worden opgehoogd om het gewenste analgetische effect te bereiken. Bij het grootste deel van de patiënten is dit echter niet noodzakelijk.
Misverstanden en weerstanden ten aanzien van opioïden
Misverstanden en weerstanden ten aanzien van opioïden blijken in de praktijk helaas nog veel voor te komen. Deze misverstanden bestaan zowel bij patiënten, naasten als ook bij zorgverleners. Met name bij het starten van opioïden is het dan ook essentieel goede voorlichting te geven. Dit bevordert de therapietrouw en kan het effect van de pijnbehandeling positief beïnvloeden.
De begrippen gewenning, verslaving en afhankelijkheid en het verschil daartussen zouden altijd aan de orde moeten komen (Volkow 2016).
Gewenning (tolerantie) betekent dat een steeds hogere dosis nodig is om hetzelfde effect te bereiken. Patiënten zijn nogal eens bevreesd dat een opioïd uiteindelijk niet meer zal helpen. Hoewel opioïden soms in zeer hoge doseringen moeten worden toegediend, is het ophogen van de dosering bijna altijd noodzakelijk wegens tumorprogressie en niet vanwege gewenning.
Onder verslaving wordt verstaan psychische afhankelijkheid (gebruik vanwege de ‘kick'). Deze treedt bij opioïdgebruik bij kanker zeer zelden op.
Lichamelijke afhankelijkheid van opioïden treedt altijd op. De patiënt mag opioïden daarom nooit in één keer stoppen, maar moet ze in enkele dagen uitsluipen.
Andere factoren die kunnen leiden tot weerstanden tegen het gebruik van opioïden zijn:
- het gevoel ‘niets meer achter de hand te hebben' als gestart wordt met opioïden;
- angst voor bijwerkingen (m.n. sufheid en andere cognitieve functiestoornissen);
- angst voor een levensbekortend effect van opioïden;
- de gedachte dat het starten met opioïden impliceert dat het overlijden op korte termijn is te verwachten.
Gebruik van opioïden voor sedatie en/of bespoediging van het levenseinde
Opioïden in opklimmende doseringen worden nogal eens ingezet met het impliciete of expliciete doel om sedatie en/of bespoediging van het levenseinde te bewerkstelligen. Dit beleid moet om meerdere redenen als een kunstfout worden benoemd:
- Opioïden zijn geen sedativa; zeker bij patiënten die al langer opioïden gebruiken kan het sederende effect geheel ontbreken. Indien sedatie wordt nagestreefd, wordt palliatieve sedatie met midazolam ingezet (zie de richtlijn Palliatieve sedatie).
- Er zijn geen aanwijzingen dat behandeling met opioïden met doseringen die getitreerd worden op geleide van pijn leidt tot levensverkorting.
- Indien levensverkorting het doel is van de behandeling, wordt een euthanasieprocedure in gang gezet en wordt daarbij gebruik gemaakt van de geëigende euthanatica (zie de richtlijn Euthanasie).
- (Te) hoge doseringen opioïden kunnen leiden tot (verergering van) een terminaal delier.
Opioïden worden alleen gebruikt ter behandeling van pijn en dyspneu. Daarbij wordt de dosering getitreerd aan de hand van het effect van de behandeling op de pijn of dyspneu.
Conclusies / Summary of Findings
Subvraag 1: Is er verschil in effectiviteit tussen sterk werkende opioïden?
Er is bewijs van lage kwaliteit dat oraal toegediend morfine, oxycodon en hydromorfon en transdermaal toegediend fentanyl even effectief zijn bij de behandeling van pijn bij patiënten met kanker (laag GRADE).
(Caraceni, 2011; Hadley, 2013; King, 2011; Koyyalagunta, 2012; Mesgarpour, 2014; Pigni, 2011; Tassinari, 2011; Wiffen, 2013; Yang, 2010)
Er is bewijs van matige kwaliteit dat oraal toegediend tapentadol even effectief is als morfine of oxycodon bij de behandeling van pijn bij patiënten met kanker (matig GRADE).
(Imanaka, 2013; Imanaka, 2014; Kress, 2014)
Er is bewijs van zeer lage kwaliteit dat methadon even effectief is als morfine bij de behandeling van pijn bij patiënten met kanker (zeer laag GRADE).
(Good, 2014; Nicholson, 2007)
Er is onvoldoende bewijs over de effectiviteit van buprenorfine ten opzichte van de overige opioïden bij patiënten met kanker (zeer laag GRADE).
Subvraag 2: Zijn er verschillen in bijwerkingen tussen sterk werkende opioïden?
Er is een bewijs van lage kwaliteit dat transdermaal toegediend fentanyl en buprenorfine minder vaak leiden tot obstipatie dan andere opioïden (laag GRADE).
(Hadley, 2013; Koyyalagunta, 2012; Tassinari, 2011; Yang, 2010)
Er is bewijs van lage kwaliteit dat er geen verschillen zijn in andere bijwerkingen tussen oraal toegediend morfine, oxycodon, hydromorfon en methadon en transdermaal toegediend fentanyl en buprenorfine (laag GRADE).
(Caraceni, 2011; Good, 2014; Hadley, 2013; King, 2011; Koyyalagunta, 2012; Mesgarpour, 2013; Nicholson, 2007; Pigni, 2011; Tassinari, 2008; Tassinari, 2011; Wiffen, 2013; Wiffen, 2014; Yang, 2010)
Er is bewijs van zeer lage kwaliteit dat er een grotere kans is op het staken van methadon als gevolg van bijwerkingen in vergelijking met morfine (zeer laag GRADE).
(Nicholson, 2007)
Er is bewijs van matige kwaliteit dat tapentadol een lager risico op gastro- intestinale bijwerkingen (vooral misselijkheid en braken) geeft dan morfine en oxycodon (matig GRADE).
(Imanaka, 2013; Imanaka, 2014; Kress, 2014)
Er is bewijs van zeer lage kwaliteit dat gebruik van opioïden gepaard gaat met symptomatisch hypogonadisme (zeer laag GRADE).
(McWilliams, 2014)
Subvraag 3: Wat is de effectiviteit van opioïden bij neuropatische pijn?
Over de effectiviteit van sterk werkende opioïden bij patiënten met kanker en neuropatische pijn kan geen uitspraak worden gedaan.
Subvraag 4: Leidt opioïdrotatie tot betere pijnbehandeling en/of minder bijwerkingen?
Er is bewijs van zeer lage kwaliteit dat opioïdrotatie leidt tot betere pijnstilling en/of minder bijwerkingen bij patiënten die sterk werkende opioïden innemen, bij wie de pijnstilling inadequaat is en/of waarbij de bijwerkingen ernstig en/of onbehandelbaar zijn (zeer laag GRADE).
(Dale, 2011)
Samenvatting literatuur
Beschrijving studies
Op basis van titel en abstract werden in eerste instantie 36 studies voorgeselecteerd. Na raadpleging van de volledige tekst en met gebruik van kruisreferenties, werden vervolgens 21 studies geëxcludeerd (zie exclusietabel) en 18 studies definitief geselecteerd (Caraceni, 2011; Dale, 2011; Deandrea, 2009; Good, 2014; Hadley, 2013; Jongen, 2013; King, 2011; Koyyalagunta, 2012; McWilliams, 2014; Mesgarpour, 2014; Nicholson, 2007; Pigni, 2011; Tassinari, 2008; Tassinari, 2011; Wang, 2012; Wiffen, 2013; Wiffen, 2014; Yang, 2010). De evidencetabellen hiervan en beoordeling van individuele studie kwaliteit zijn te vinden onder het tabblad “Onderbouwing”, “Evidencetabellen”. Eén van deze reviews (King, 2011) includeerde een andere review (Reid, 2006).
De effectiviteit van opioïden voor de behandeling van chronische (niet-neuropatische) pijn bij kanker werd in 13 van deze reviews beschreven (Caraceni, 2011; Deandrea, 2009; Good, 2014; Hadley, 2013; King, 2011; Koyyalagunta, 2012; Mesgarpour, 2014; Nicholson, 2007; Pigni, 2011; Tassinari, 2011; Wang, 2012; Wiffen, 2013; Yang, 2010; zie tabel 1). In deze 13 reviews werden bovengenoemde sterk werkende opioïden (met uitzondering van tapentadol) met elkaar vergeleken.
Over tapentadol, een recent op de markt verschenen opioïd, waren nog uitsluitend RCTs en geen reviews beschikbaar (Imanaka, 2013; Imanaka, 2014; Kress, 2014).
Drie reviews beschreven uitsluitend bijwerkingen van opioïden (McWilliams, 2014; Tassinari, 2008; Wiffen, 2014). In de andere reviews werden bijwerkingen samen met de effecten genoemd.
Hoewel er diverse studies zijn naar de effectiviteit van opioïden bij niet-oncologische neuropatische pijn, is er over de effectiviteit van opioïden voor neuropatische pijn bij kanker weinig gepubliceerd. In één review worden vier studies besproken, die de effectiviteit van diverse opioïden bij patiënten met kanker evalueren (Jongen, 2013). Tenslotte werd de effectiviteit van opioïdrotatie gereviewed in Dale, 2010.
Hieronder worden de geïncludeerde reviews in wat meer detail beschreven.
In de systematische review van Koyyalagunta (2012) werd de effectiviteit van opioïden bestudeerd bij pijn bij patiënten met kanker. Alleen studies met een follow-up van vier weken of langer werden geïncludeerd. In deze review werden uiteindelijk negen RCTs (n=1051) opgenomen, waarvan vier studies sterk werkende opioïden met elkaar vergeleken.
In de systematische review van Mesgarpour (2014) werden de effectiviteit en veiligheid van langwerkende opioïden met vertraagde afgifte vergeleken. Deze studie includeerde vijf RCTs (om de effectiviteit te bestuderen) en vier observationele studies (om het bijwerkingprofiel te bestuderen).
In de systematische review van Wiffen (2013) werd de effectiviteit geëvalueerd van morfine bij pijn bij patiënten met kanker. In deze review werden 62 RCTs (n=4241) geïncludeerd. 21 van deze studies vergeleken immediate of slow release morfine met een ander sterk werkend opioïd. Door de heterogeniteit in de uitkomstmaten van de studies was het niet mogelijk om de resultaten te poolen.
In de systematische review van Caraceni (2011) werden de effectiviteit en bijwerkingen van morfine bij pijn bij patiënten met kanker geëvalueerd. In deze review werden 17 RCTs (n=2053) geïncludeerd die de effectiviteit en bijwerkingen van immediate of slow release morfine vergelijken met placebo of een ander sterk werkend opioïd. Door de heterogeniteit van de studies was het niet mogelijk om de resultaten te poolen.
In de systematische review van Hadley (2013) werden de effectiviteit en de bijwerkingen van transdermaal toegediend fentanyl onderzocht. Er werden negen studies (allen RCTs) bij 1244 patiënten (waarvan er bij 1197 de data geëvalueerd kon worden) geïdentificeerd. Zes van deze studies vergeleken fentanyl met een ander sterk werkend opioïd. Ook hier was een meta-analyse van de data niet mogelijk.
In de systematische review van Deandrea (2009) werden de effectiviteit en bijwerkingen van transdermaal toegediende buprenorfine geëvalueerd. Er werden 12 studies (zes RCTs en zes prospectieve observationele studies, n=4699) geïdentificeerd. Eén RCT vergeleek buprenorfine met morfine.
Tassinari (2011) besprak in een systematische review de effectiviteit en bijwerkingen van transdermaal toegediend fentanyl en buprenorfine. Er werden twee eerder verschenen meta-analyses en 11 gerandomiseerde studies geïncludeerd, waarbij in zeven studies fentanyl of buprenorfine werd vergeleken met een ander sterk werkend opioïd. Het aantal geïncludeerde patiënten werd niet vermeld.
In de systematische review en meta-analyse van Yang (2010) werden de effectiviteit van transdermaal toegediend fentanyl en morfine slow release met elkaar vergeleken bij Chinese patiënten. In deze meta-analyse werden 32 cohortstudies gepooled (n=2651) en werden de effectiviteit en de incidentie van bijwerkingen vergeleken.
In de systematische review van King (2011) werd het effect van oxycodon op pijn bij patiënten met kanker bestudeerd. In deze review werden 29 originele studies geïncludeerd waarvan acht RCTs, die immediate en slow release oxycodon vergeleken met een ander opioïd. Door heterogeniteit van de studies was het niet mogelijk om de resultaten te poolen.
In de systematische review en meta-analyse van Wang (2012) werden de effectiviteit en bijwerkingen onderzocht van oxycodon versus andere opioïden in Chinese patiënten met pijn en kanker. Er werden zeven RCTs (n=613) geïncludeerd in deze review, waarvan vier studies oxycodon (in twee studies in combinatie met paracetamol) vergeleken met morfine. Deze systematische review is uitsluitend uitgevoerd bij Chinese patiënten en de resultaten van de RCTs zijn uitsluitend gepubliceerd in Chinese tijdschriften. De meta- analyse is verricht op basis van vier RCTs waarbij oxycodon (één keer combinatie met paracetamol) werd vergeleken met codeïne of morfine (drie keer).
Pigni (2011) beschrijft in een systematische review de effectiviteit van hydromorfon bij patiënten met pijn bij kanker. Er werden 13 RCTs (n=1208) geïncludeerd waarvan zeven studies immediate of slow release hydromorfon vergeleken met een sterk werkend opioïd. Door heterogeniteit van de studies was het niet mogelijk om de resultaten te poolen.
Om de effectiviteit van methadon te bestuderen wordt de Cochrane review van Nicholson (2007) als uitgangspunt genomen. Voor deze review werd van 1966 tot mei 2007 gezocht in de Cochrane Library, Medline en Embase. RCTs van volwassenen met kanker en pijn worden geïncludeerd. Studies waarbij patiënten al methadon gebruikten of hadden gebruikt worden geëxcludeerd. De recente systematische review van Good (2014) gaf een aanvulling op de bovengenoemde Cochrane review en bestudeerde de RCTs die vanaf januari 2007 tot december 2013 zijn gepubliceerd met dezelfde onderzoeksvraag. In totaal werden vier RCTs (n=272) geïncludeerd, waarbij methadon werd vergeleken met een ander sterk werkend opioïd.
In tabel 1 staat een overzicht van de in de systematische reviews aangehaalde literatuur. Wanneer de Chinese studies buiten beschouwing worden gelaten, gaat het om 29 vergelijkende studies. Morfine werd in 26 studies onderzocht, fentanyl in 9 studies, buprenorfine in 2 studies, oxycodon in 11 studies, hydromorfon in 4 studies en methadon in 4 studies.
Er werden geen systematische reviews gevonden die het effect van tapentadol op pijnintensiteit beschreven bij patiënten met pijn bij kanker. Wel werden er drie RCTs gevonden die deze vraag hebben beantwoord.
Imanaka (2013) beschrijft in een RCT het effect van tapentadol (n=168) versus oxycodon (n=172) op pijnintensiteit bij patiënten met pijn bij kanker. Het doel was om de non- inferioriteit van tapentadol aan te tonen. Patiënten hadden reeds een sterk opioïd gebruikt en waren niet tevreden met hun pijnmedicatie. Beide medicijnen werden oraal toegediend. De pijnintensiteit werd gemeten met een Numeric Rating Scale (0 tot 10). Daarnaast werd de incidentie van bijwerkingen geëvalueerd. Patiënten werden gedurende vier weken gevolgd.
Imanaka (2014) beschrijft een RCT die het effect van tapentadol (n=50) versus morfine met vertraagde afgifte (n=50) op pijnintensiteit bestudeert bij patiënten met pijn bij kanker. De patiënten werden reeds met een sterk opioïd behandeld. De pijnintensiteit werd gemeten met een Numeric Rating Scale (0 tot 10). Daarnaast werd de incidentie van bijwerkingen geëvalueerd. Patiënten werden gedurende acht weken gevolgd.
Kress (2014) beschrijft in een RCT het effect van tapentadol (n=106) versus morfine (n=102) en versus placebo (n=112) op pijnintensiteit bij patiënten met pijn bij kanker. Het doel was om non-inferioriteit van tapentadol aan te tonen. De pijnintensiteit werd gemeten met een Numeric Rating Scale (0 tot 10). Daarnaast werd de incidentie van bijwerkingen geëvalueerd. Patiënten werden gedurende vier weken gevolgd.
In de Cochrane review van Wiffen (2014) werden de bijwerkingen van opioïden (morfine, fentanyl, oxycodon en codeïne) geëvalueerd in RCTs voor de behandeling van pijn bij patiënten met kanker. Sufheid, anorexie en dorst waren de primaire uitkomstmaten. In deze review werden 77 studies (n=5619) geselecteerd, waarvan 43 (n=2160) uitsluitend morfine bestudeerden, 18 (n=1382) morfine versus een ander opioïd, vier (n=801) uitsluitend fentanyl, zes (n=574) uitsluitend oxycodon, twee (n=371) oxycodon versus een ander opioïd (hydromorfon of tapentadol), twee (n=110) uitsluitend codeïne en twee (n=221) codeïne versus een ander opioïd (tramadol of hydrocodon). Het was niet mogelijk om de bijwerkingen te poolen, omdat de studies erg varieerden in de wijze en betrouwbaarheid waarmee bijwerkingen werden gerapporteerd.
McWilliams (2014) bestudeerde in een systematische review de relatie tussen opioïdgebruik en hypogonadisme in patiënten met kanker. Deze review identificeerde vier observationele studies (n=125). Door heterogeniteit van de studies was het niet mogelijk om de resultaten te poolen.
In de systematische review van Tassinari (2008) werden vier gerandomiseerde studies opgenomen, die de bijwerkingen van transdermaal toegediend fentanyl (drie studies) of buprenorfine (één studie) vergeleken met slow release morfine bij in totaal 425 patiënten.
Jongen (2013) bestudeerde in een systematische review het wetenschappelijk bewijs voor het effect en de bijwerkingen van medicamenteuze behandeling van neuropatische pijn bij kanker. Er werden in totaal 30 artikelen geïncludeerd, waarvan er vier (n=1081) de effecten van diverse opioïden beschreven. Eén studie (met tramadol) was gerandomiseerd.
In de systematische review van Dale (2011) werd het effect van opioïdrotatie bij patiënten met pijn bij kanker bestudeerd. In deze review waren 11 studies (n=280) opgenomen. Geen van de studies was gerandomiseerd.
Tabel 1. Vergelijkende studies van effectiviteit van sterk werkende opioïden
|
Review
Vergelijking |
Caraceni 2011 |
Deandrea 2009 |
Good 2014 |
Hadley 2013 |
King 2011 |
Koyya- lagunta 2012 |
Mesgar- pour 2014 |
Nichol- son 2007 |
Pigni 2011 |
Tassin ari 2011 |
Wang 2012 |
Wiffen 2013 |
Yang 2010 |
|
|
Morfine |
Fentanyl (Van Seventer, 2003) |
+ |
|
|
+ |
|
+ |
+ |
|
|
+ |
|
+ |
|
|
|
Fentanyl (Ahmedzai, 1997) |
+ |
|
|
+ |
|
|
+ |
|
|
+ |
|
+ |
|
|
|
Fentanyl (Wong, 1997) |
+ |
|
|
+ |
|
|
|
|
|
+ |
|
+ |
|
|
|
Fentanyl (Ozrurk, 2008) |
|
|
|
+ |
|
|
|
|
|
|
|
+ |
|
|
|
Fentanyl (Kress, 2008) |
|
|
|
+ |
|
|
|
|
|
|
|
|
|
|
|
Fentanyl (Hunt, 1999) |
|
|
|
|
|
|
|
|
|
+ |
|
|
|
|
|
Fentanyl (32 vergelijkende Chinese cohortstudies) |
|
|
|
|
|
|
|
|
|
|
|
|
+ |
|
|
Fentanyl en methadon (Mercadante, 2008) |
+ |
|
+ |
+ |
|
+ |
+ |
|
|
+ |
|
+ |
|
|
|
Buprenorfine (Pace, 2007) |
+ |
+ |
|
|
|
|
|
|
|
+ |
|
|
|
|
|
Oxycodon (Lauretti, 2003) |
+ |
|
|
|
+ |
|
|
|
|
|
|
+ |
|
|
|
Oxycodon (Heiskanen, 1997/2000) |
+ |
|
|
|
+ |
|
|
|
|
|
|
+ |
|
|
|
Oxycodon (MuciLoRosso, 1998) |
+ |
|
|
|
+ |
|
|
|
|
|
|
+ |
|
|
|
Oxycodon (Kalso, 1990) |
+ |
|
|
|
+ |
|
|
|
|
|
|
+ |
|
|
|
Oxycodon (Bruera, 1998) |
+ |
|
|
|
+ |
|
|
|
|
|
|
+ |
|
|
|
Oxycodon (Ferrell, 1989) |
|
|
|
|
|
|
|
|
|
|
|
+ |
|
|
|
Oxycodon (Mercadante, 2010) |
|
|
|
|
|
+ |
|
|
|
|
|
+ |
|
|
|
Oxycodon (Beaver, 1978) |
|
|
|
|
+ |
|
|
|
|
|
|
|
|
|
|
Oxycodon (3 RCTs bij Chinese patiënten) |
|
|
|
|
|
|
|
|
|
|
+ |
|
|
|
Hydromorfon (Moriarty, 1999) |
+ |
|
|
|
|
|
|
|
+ |
|
|
+ |
|
|
|
|
Hydromorfon (Hanna, 2008) |
+ |
|
|
|
|
|
+ |
|
+ |
|
|
+ |
|
|
|
Hydromorfon (Napp laboratories, 2000) |
+ |
|
|
|
|
|
|
|
+ |
|
|
|
|
|
|
Hydromorfon (Houde, 1986) |
|
|
|
|
|
|
|
|
+ |
|
|
|
|
|
|
Hydromorfon (Wirz, 2008) |
|
|
|
|
|
|
|
|
+ |
|
|
|
|
|
|
Methadon (Bruera, 2004) |
+ |
|
|
|
|
+ |
|
+ |
|
|
|
+ |
|
|
|
Methadon (Ventafridda, 1998) |
+ |
|
|
|
|
|
|
+ |
|
|
|
+ |
|
|
|
Methadon (Mercadante, 1998) |
|
|
|
|
|
|
|
+ |
|
|
|
|
|
|
|
Bromptom Cocktail (Melzack, 1979) |
+ |
|
|
|
|
|
|
|
|
|
|
+ |
|
|
|
Brompton Cocktail (Twycross, 1976) |
+ |
|
|
|
|
|
|
|
|
|
|
+ |
|
|
Oxycodon |
Hydromorfon (Hagen, 1997) |
|
|
|
|
+ |
|
+ |
|
+ |
|
|
|
|
|
|
Oxymorfon (Gabrail, 2004) |
|
|
|
|
+ |
|
|
|
|
|
|
|
|
|
Hydromorf on |
Fentanyl en buprenorfine (Wirz, 2009) |
|
|
|
|
|
|
|
|
+ |
+ |
|
|
|
1De in de tabel genoemde literatuurreferenties staan vermeld in de literatuurlijst van de systematische reviews.
Resultaten
Subvraag 1: Is er verschil in effectiviteit tussen sterk werkende opioïden?
Alle systematische reviews laten zien dat er geen verschillen aantoonbaar zijn in effectiviteit tussen sterk werkende opioïden (morfine, fentanyl, oxycodon, hydromorfon en methadon) bij de behandeling van pijn bij patiënten met kanker (Caraceni, 2011; Deandrea, 2009; Good, 2014;Hadley, 2013; King, 2011; Koyyalagunta, 2012; Mesgarpour, 2014; Nicholson, 2007; Pigni, 2011;Tassinari, 2011; Wiffen, 2013; Yang, 2010). Uit de reviews van Deandrea (2009) en Tassinari (2011) blijkt dat er voor buprenorfine slechts één vergelijkende studie (met morfine) beschikbaar is bij 52 patiënten met kanker, waarbij de mogelijkheid bestond om buprenorfine te combineren met tramadol bij onvoldoende effect (Pace, 2007). Op basis van deze studie kan niet worden geconcludeerd dat buprenorfine even effectief is als morfine voor de behandeling van pijn bij patiënten met kanker.
De bewijskracht van de meeste in de systematische reviews opgenomen studies is laag tot zeer laag, mede door de heterogeniteit in uitkomstmaten die in de studies wordt gebruikt. Een rechtstreekse VAS- of NRS-score wordt vaak niet genoemd. Veel genoemde uitkomstmaten zijn het percentage verbetering of het aantal responders met een bepaalde mate van pijnreductie of pijn na behandeling.
De enige beschikbare meta-analyse (Wang, 2012) laat een verschil zien ten voordele van oxycodon (vergeleken met codeïne en morfine). De kwaliteit van deze meta-analyse is zeer laag. Bovendien zijn alle studies verricht bij Chinese patiënten en uitsluitend gepubliceerd in Chinese tijdschriften.
Van het recenter op de markt gekomen tapentadol zijn er (nog) geen systematische reviews gepubliceerd. De RCTs die bij pijn bij patiënten met kanker zijn uitgevoerd (Imanaka, 2014; Imanaka, 2013; Kress, 2014) geven aan dat het effect van tapentadol op pijnintensiteit niet inferieur is aan dat van morfine of oxycodon.
Bewijskracht van de literatuur
Wat betreft de sterke opioïden is de bewijskracht voor de uitkomstmaat pijnintensiteit
met 2 niveaus verlaagd, wegens beperkingen in studieopzet (deze varieerde per studie, maar de belangrijkste beperkingen waren onduidelijkheid over randomisatie, geen adequate vergelijking met controlegroep, geen duidelijke rapportage van verandering pijnintensiteit) en heterogeniteit (waardoor pooling niet mogelijk was)).
Wat betreft de tapentadol is de bewijskracht voor de uitkomstmaat pijnintensiteit met 1 niveau verlaagd wegens beperkingen in studieopzet (geen adequate blindering).
Wat betreft methadon is de bewijskracht voor de uitkomstmaat pijnintensiteit met 3 niveaus verlaagd wegens beperkingen in studieopzet (onduidelijkheid over randomisatieprocedure en blindering), imprecisie (onvoldoende gepowerde studies) en heterogeniteit van de geïncludeerde studies.
Subvraag 2: Zijn er verschillen in bijwerkingen tussen sterk werkende opioïden?
Met betrekking tot bijwerkingen wordt in vier systematische reviews aangegeven dat transdermaal toegediend fentanyl minder vaak aanleiding geeft tot obstipatie dan andere opioïden (Hadley, 2013; Koyyalagunta, 2012; Tassinari, 2008; Yang, 2010). Hadley (2013) laat zien dat bij de met transdermaal fentanyl behandelde patiënten de incidentie van obstipatie duidelijk minder was dan bij orale morfine (28% vs. 46%, odds ratio 0.61). In de systematische review van Tassinari (2008) wordt een odds ratio van 0.38 (p<0.001) genoemd, in de systematische review van Yang (2010) een odds ratio van 0,35. In de eerder genoemde studie van Pace (2007) werd minder vaak obstipatie gezien bij gebruik van transdermaal buprenorfine dan bij gebruik van morfine.
Alle systematische reviews geven aan dat er geen verschillen zijn in het optreden van andere bijwerkingen dan obstipatie tussen oraal toegediend morfine, oxycodon en hydromorfon en transdermaal toegediend fentanyl en buprenorfine (Caraceni, 2011; Deandrea, 2009; Good, 2014; Hadley, 2013; King, 2011; Koyyalagunta, 2012; Mesgarpour, 2014; Nicholson, 2007; Pigni, 2011; Tassinari, 2008; Tassinari, 2011; Wang,2012; Wiffen, 2013; Wiffen, 2014; Yang, 2010). De bewijskracht van de opgenomen studies is (zeer) laag. Vaak wordt niet aangegeven hoe bijwerkingen zijn gedefinieerd en hoe de data over bijwerkingen zijn verzameld (Wiffen, 2014). De enige uitzondering met betrekking tot het optreden van bijwerkingen is de meta-analyse van Wang (2012), die aangeeft dat oxycodon minder vaak aanleiding geeft tot obstipatie en misselijkheid (OR respectievelijk 0,52 en 0,55). Deze meta-analyse omvat zeven RCTs en 613 patiënten en is verricht bij uitsluitend Chinese patiënten (Wang, 2012). Alle studies zijn verricht bij Chinese patiënten en uitsluitend gepubliceerd in Chinese tijdschriften.
Tabel 2, overgenomen uit Wiffen (2014), geeft een overzicht van de incidentie van bijwerkingen bij gebruik van opioïden.
Tabel 2. Bijwerkingen van morfine, oxycodon, fentanyl of codeïne
|
|
Morfine – oraal |
Fentanyl – Transdermaal |
Oxycodon – oraal |
Codeïne – oraal |
Alle opioïden |
|||||
|
Bijwerking |
Events / totaal |
% |
Events / totaal |
% |
Events / totaal |
% |
Events / totaal |
% |
Events / totaal |
% |
|
Misselijkheid |
267 / 1205 |
22 |
93 / 664 |
14 |
201 / 885 |
23 |
61 / 171 |
36 |
622 / 2925 |
21 |
|
Overgeven |
115 / 869 |
13 |
43 / 587 |
7 |
119 / 866 |
14 |
40 / 171 |
23 |
317 / 2493 |
13 |
|
Obstipatie |
355 / 1189 |
30 |
105 / 632 |
17 |
196 / 885 |
22 |
52 / 171 |
30 |
708 / 2877 |
25 |
|
Diarree |
18 / 416 |
4 |
Geen data |
29 / 383 |
8 |
0 / 99 |
0 |
47 / 898 |
5 |
|
|
Dyspepsie |
Geen data |
Geen data |
Geen data |
Geen data |
Geen data |
|||||
|
Verminderde eetlust / anorexie |
38 / 354 |
11 |
9 / 20 |
45 |
38 / 221 |
17 |
2 / 99 |
2 |
87 / 694 |
13 |
|
Droge mond |
104/222 |
47 |
3 / 117 |
3 |
37 / 469 |
8 |
18 / 134 |
13 |
162 / 942 |
17 |
|
Dysphagie |
Geen data |
Geen data |
Geen data |
Geen data |
Geen data |
|||||
|
Dehydratie |
Geen data |
2 / 117 |
2 |
Geen data |
Geen data |
2 / 117 |
2 |
|||
|
Slaperigheid |
290 / 1205 |
24 |
26 / 204 |
13 |
172 / 715 |
24 |
29 / 134 |
22 |
517 / 2258 |
23 |
|
Delier |
1 / 54 |
2 |
Geen data |
6 / 172 |
3 |
Geen data |
|
7 / 226 |
3 |
|
|
Duizeligheid |
89 / 592 |
15 |
4 / 117 |
3 |
61 / 488 |
13 |
21 / 134 |
16 |
175 / 1331 |
13 |
|
Insominia |
1/20 |
5 |
5 / 137 |
4 |
21 / 435 |
5 |
0 / 99 |
0 |
27 / 691 |
4 |
|
Asthenie |
Geen data |
2 / 117 |
2 |
14 / 208 |
7 |
5 / 94 |
5 |
21 / 419 |
5 |
|
|
Hallucinaties |
6 / 305 |
2 |
2 / 117 |
2 |
0 / 60 |
0 |
4 / 59 |
7 |
12 / 541 |
2 |
|
Stemmings- wisselingen |
20 / 451 |
4 |
Geen data |
Geen data |
Geen data |
20 / 451 |
4 |
|||
Met betrekking tot methadon geven de systematische reviews van Nicholson (2007) en Good (2014) aan dat er geen verschillen waren in bijwerkingen tussen methadon en morfine. In een van de RCTs werd methadon vaker gestaakt dan morfine vanwege bijwerkingen, samenhangend met het risico op accumulatie.
Wat betreft tapentadol, geven de RCTs (Imanaka, 2014; Imanaka, 2013; Kress, 2014) aan dat er minder gastro-intestinale bijwerkingen gerapporteerd worden bij gebruik van tapentadol dan bij gebruik van morfine of oxycodon. In de studie van Kress (2014) trad misselijkheid op bij 12% van de patiënten die behandeld werd met tapentadol en bij 24% van de patiënten die behandeld werd met morfine; voor braken waren de percentages respectievelijk 5% en 16% en voor obstipatie respectievelijk 14% en 17%. In de studie van Imanaka (2014) trad braken op bij 6% van de patiënten die behandeld werd met tapentadol en bij 26% van de patiënten die behandeld werd met morfine; voor obstipatie waren de percentages respectievelijk 12% en 20%. In de studie van Imanaka (2013) werden gastro-intestinale bijwerkingen gezien bij 55% van de patiënten die tapentadol gebruikten en bij 67% van de patiënten die morfine gebruikten.
In het artikel van McWilliams (2014) werd bij drie van de vier opgenomen studies een verband gevonden tussen gebruik van opioïden en symptomatisch hypogonadisme.
Bewijskracht van de literatuur
Wat betreft fentanyl is de bewijskracht voor de uitkomstmaat bijwerkingen met twee niveaus verlaagd, wegens beperkingen in studieopzet (geen duidelijke rapportage over hoe bijwerkingen werden gedefinieerd en bijgehouden) en heterogeniteit van de geïncludeerde studies.
Wat betreft de sterke opioïden is de bewijskracht voor de uitkomstmaat bijwerkingen met twee niveaus verlaagd, wegens beperkingen in studieopzet (deze varieerde per studie, maar belangrijkste waren onduidelijkheid over randomisatie, geen adequate vergelijking met controlegroep, geen duidelijke rapportage van hoe bijwerkingen werden gedefinieerd en bijgehouden) en heterogeniteit van de studies (verschil in duur follow-up en dosering opioïd).
Wat betreft de tapentadol is de bewijskracht voor de uitkomstmaat bijwerkingen met 1 niveau verlaagd wegens beperkingen in studieopzet (geen adequate blindering).
Wat betreft methadon is de bewijskracht voor de uitkomstmaat bijwerkingen met 3 niveaus verlaagd wegens beperkingen in studieopzet (onduidelijkheid over randomisatieprocedure en blindering), imprecisie (inadequaat gepowerde studies) en heterogeniteit van de geïncludeerde studies.
Wat betreft de bijwerking hypogonadisme bij opioïden, is de bewijskracht met 3 niveaus verlaagd, wegens beperkingen in studieopzet (inadequate blinering), imprecisie (inadequaat gepowerde studies) en heterogeniteit van de geïncludeerde studies.
Subvraag 3: Wat is de effectiviteit van opioïden bij neuropatische pijn?
De systematische review van Jongen, 2013 beschrijft dat de gemiddelde Absolute Risk Benefit voor opioïden (geschat op basis van één van de vier studies) 0,95 was (95% BI:0,93 tot 0,96). Dit betreft een niet-gerandomiseerde studie (Mishra, 2009), waarbij patiënten behandeld werden volgens de WHO-ladder. Als opioïden werden codeïne, tramadol en morfine toegepast. Daarnaast werden gabapentine (bij 30%), amitriptyline (30%), dexamethason met of zonder gabapentine (40%) toegepast.
Slechts één van de andere drie studies had betrekking op het effect van een sterk werkend opioïd (oxycodon) op neuropatische pijn. De patiënten in deze studie werden naast de oxycodon echter ook behandeld met anti-epileptica.
Op basis van deze vier studies kan derhalve geen uitspraak worden gedaan over de effectiviteit van opioïden bij (zuiver) neuropatische pijn bij patiënten met kanker.
Subvraag 4: Leidt opioïdrotatie tot betere pijnbehandeling en/of minder bijwerkingen?
De systematische review van Dale, 2011 laat zien dat er na rotatie een significante afname van pijnintensiteit optrad en afname van bijwerkingen. Omdat er geen gerandomiseerde studies zijn verricht kan een placebo-effect niet worden uitgesloten.
Bewijskracht van de literatuur
Wat betreft de uitkomstmaat pijnintensiteit bij opioïdrotatie is de bewijskracht met 3 niveaus verlaagd naar zeer laag, wegens beperkingen in studieopzet (onduidelijkheid over of afwezigheid van randomisatieprocedure en blindering), imprecisie en heterogeniteit van de geïncludeerde studies.
Zoeken en selecteren
Wat is de effectiviteit van opioïden bij de behandeling van pijn bij patiënten met kanker?
Deze vraag is in de volgende subvragen onderverdeeld:
- Is er verschil in effectiviteit tussen sterk werkende opioïden?
- Is er verschil in bijwerkingen tussen sterk werkende opioïden?
- Wat is de effectiviteit van sterk werkende opioïden bij neuropatische pijn?
- Leidt opioïdrotatie tot betere pijnbehandeling en/of minder bijwerkingen?
Voor de literatuursearch werd de volgende PICO opgesteld:
P: ad 1, 2 en 4: patiënten met kanker en chronische pijn;
ad 3: patiënten met kanker en neuropatische pijn;
I: ad 1 t/m 3: sterk werkende opioïden (morfine, fentanyl, buprenorfine, oxycodon, hydromorfon, methadon of tapentadol); bij subvraag 3 werd ook tramadol meegenomen;
ad 4: opioïdrotatie of opioïdswitch;
C: ad 1 t/m 3: andere opioïden of placebo; ad 4: geen opioïdrotatie;
O: ad 1,3 en 4: pijnintensiteit;
ad 2 en 4: optreden van bijwerkingen.
De werkgroep achtte pijnintensiteit een voor de besluitvorming kritieke uitkomstmaat en bijwerkingen voor de besluitvorming een belangrijke uitkomstmaat.
In de databases Medline (OVID), Embase en Cochrane is met relevante zoektermen gezocht naar systematische reviews, randomized controlled trials (RCTs) en ander origineel onderzoek. De zoekverantwoording is weergegeven onder het tabblad “Verantwoording”.
De literatuurzoekactie leverde 1460 treffers op. Studies werden geselecteerd op grond van de volgende selectiecriteria:
- gerandomiseerde gecontroleerde trials dan wel systematische reviews of meta- analyses; voor de evaluatie van bijwerkingen op lange termijn werden ook observationele studies geselecteerd;
- patiënten met kanker;
- behandeling van nociceptieve, neuropatische of gemengde pijn met sterk werkende opioïden (morfine, fentanyl, buprenorfine, oxycodon, hydromorfon, methadon of tapentadol); bij neuropatische pijn werd ook tramadol meegenomen;
- pijnintensiteit (gemeten middels een pijnschaal) en/of bijwerkingen als eindpunten.
Referenties
- Ahmedzai S, Brooks D. Transdermal fentanyl versus sustained-release oral morphine in cancer pain: preference, ef?cacy, and quality of life. The TTS-Fentanyl Comparative Trial Group. Journal of Pain and Symptom Management 1997;13(5):25461. [DOI: 10.1016/S0885-3924 (97)00082-1]
- Arbaiza D, Vidal O. Tramadol in the treatment of neuropathic cancer pain: a randomized trial. Clin Drug Invest 2007;27:75-83.
- Beaver WT, Wallenstein SL, Rogers A, et al. Analgesic studies of codeine and oxycodone in patients with cancer. II. Comparisons of intramuscular oxycodone with intra- muscular morphine and codeine. J Pharmacol Exp Therapeut 1978;207:101108.
- Bruera E, Belzile M, Pituskin E, et al.Randomized, double-blind, cross-over trial comparing safety and efficacy of oral controlled-release oxycodone with controlled-release morphine in patients with cancer pain. Journal of Clinical Oncology 1998;16(10): 32229.
- Bruera E, Palmer JL, Bosnjak S, et al. Methadone versus morphine as a first-line strong opioid for cancer pain: a randomized, double-blind study. Journal of Clinical Oncology 2004;22(1):18592.
- Caraceni A, Hanks G, Kaasa S, et al. Use of opioid analgesics in the treatment of cancer pain: evidence-based recommendations from the EAPC. [Review]. Lancet Oncology 2012;13(2):e58-e68.
- Dale O, Moksnes K, Kaasa S, et al. European Palliative Care Research Collaborative pain guidelines: opioid switching to improve analgesia or reduce side effects. A systematic review. Palliat Med 2011;25(5):494- 503.
- Deandrea S, Corli O, Moschetti I, et al. Managing severe cancer pain: the role of transdermal buprenorphine: a systematic review. Therapeutics & Clinical Risk Management 2009;5(5):707-18.
- Ferrell B, Wisdom C, Wenzl C, et al. Effects of controlled released morphine on quality of life for cancer pain. Oncology Nursing Forum 1989;16(4):5216.
- Finnerup NB, Haroutounian S, McNil E, et al. Pharmacotherapy for neuropathic pain in adulst: a systematic review and meta-analysis. Lancet Oncol 2015;Jan 6 [epub ahead of print].
- Gabrail NY, Dvergsten C, Ahdieh H. Establishing the dosage equivalency of oxymorphone extended release and oxycodone controlled release in patients with cancer pain: a randomized controlled study. Curr Med Res Opin 2004;20: 911918.
- Good P, Afsharimani B, Movva R, et al. Therapeutic challenges in cancer pain management: a systematic review of methadone. J Pain Palliat Care Pharmacother 2014;28(3):197-205.
- Hadley G, Derry S, Moore RA, et al. Transdermal fentanyl for cancer pain. [Review]. Cochrane Database Syst Rev 2013;10:CD010270.
- Hagen NA, Babul N. Comparative clinical efficacy and safety of a novel controlled-release oxycodone formulation and controlled-release hydromorphone in the treatment of cancer pain. Cancer 1997;79:14281437.
- Hanna M, Thipphawong J, the 118 study group. A randomized, double-blind comparison of OROS(R) hydromorphone and controlled-release morphine for the control of chronic cancer pain. BMC Palliat Care 2008;7:17.
- Heiskanen T, Kalso E. Controlled-release oxycodone and morphine in cancer related pain. Pain 1997;73:3745.
- Heiskanen TE, Ruismaki PM, Seppala TA, et al. Morphine or oxycodone in cancer pain?. Acta Oncologica 2000;39(8):9417.
- Houde RW. Clinical analgesic studies of hydromorphone. In: Foley KM and Inturrisi CE (eds) Advances in pain research and therapy. Vol. 8, New York: Raven Press 1986;pp.129135.
- Hunt R, Fazekas B, Thorne D, et al. A comparison of subcutaneous morphine and fentanyl in hospice cancer patients. J Pain Symptom Manage 1999;18:111119.
- Imanaka K, Tominaga Y, Etropolski M, et al. Efficacy and safety of oral tapentadol extended release in Japanese and Korean patients with moderate to severe, chronic malignant tumor-related pain. Current Medical Research & Opinion 2013;29(10):1399-409.
- Imanaka K, Tominaga Y, Etropolski M, et al. Ready conversion of patients with well-controlled, moderate to severe, chronic malignant tumor-related pain on other opioids to tapentadol extended release. Clin Drug Invest 2014;34(7):501-11.
- Jongen JL, Huijsman ML, Jessurun J, et al. The evidence for pharmacologic treatment of neuropathic cancer pain: beneficial and adverse effects. [Review]. Journal of Pain & Symptom Management 2013;46(4):581-90.
- Kabel JS. Neuropsychiatrische bijwerkingen door tramadol. Pharm Weekblad 2006; 18: 611-613.
- Kalso E, Vainio A. Morphine and oxycodone hydrochloride in the management of cancer pain. Clinical Pharmacology and Therapeutics 1990;47(5):63946.
- King SJ, Reid C, Forbes K, et al. A systematic review of oxycodone in the management of cancer pain. [Review]. Palliative Med 2011;25(5):454-70.
- Koyyalagunta D, Bruera E, Solanki DR, et al. A systematic review of randomized trials on the effectiveness of opioids for cancer pain. [Review]. Pain Phys 2012;15(3:Suppl):Suppl-58.
- Kress HG, Koch ED, Kosturski H, et al. Tapentadol prolonged release for managing moderate to severe, chronic malignant tumor-related pain. Pain Phys 2014;17(4):329-43.
- Kress HG, Von der Laage D, Hoerauf KH, et al. A randomized, open, parallel group, multicenter trial to investigate analgesic efficacy and safety of a new transdermal fentanyl patch compared to standard opioid treatment in cancer pain. Journal of Pain and Symptom Management 2008;36(3):26879. [DOI: 10.1016/j.jpainsymman.2007.10.023]
- Lauretti GR, Oliveira GM, Pereira NL. Comparison of sustained-release morphine with sustained-release oxycodone in advanced cancer patients. British Journal of Cancer 2003;89(11):202730.
- McWilliams K, Simmons C, Laird BJ, et al. A systematic review of opioid effects on the hypogonadal axis of cancer patients. Supportive Care Cancer 2014;22(6):1699-704.
- Melzack R, Mount BM, Gordon JM. The Brompton mixture versus morphine solution given orally: effects on pain. Canadian Medical Association Journal 1979;120(4): 4358.
- Mercadante S, Caraceni A. Conversion ratios for opioid switching in the treatment of cancer pain: a systematic review. Palliat Med 2011;25:504-515.
- Mercadante S, Casuccio A, Agnello A, Barresi L.Methadone response in advanced cncer patients with pain followed at home. Journal of Pain and Symptom Management 1999;18(3):18892.
- Mercadante S, Porzio G, Ferrera P, et al. Sustainedrelease oral morphine versus transdermal fentanyl and oral methadone in cancer pain management. Eur J Pain 2008;12:10401046.
- Mercadante S, Tirelli W, David F, et al.Morphine versus oxycodone in pancreatic cancer pain: a randomized controlled study. Clinical Journal of Pain 2010;26(9):2947.
- Mesgarpour B, Griebler U, Glechner A, et al. Extended-release opioids in the management of cancer pain: a systematic review of efficacy and safety. European Journal of Pain 2014;18(5):605-16
- Mishra S, Bhatnagar S, Gupta S, et al. Managment of neuropathic cancer pain following WHO analgesic ladder: a prospective study. Am J Hosp Palliat Care 2009;25:447-451.
- Moriarty M, McDonald CJ, Miller AJ. A randomised crossover comparison of controlled release hydromorphone tablets with controlled release morphine tablets in patients with cancer pain. J Clin Res 1999;2:18.
- Mucci LoRusso P, Berman BS, Silberstein PT, et al. Controlled-release oxycodone compared with controlled- release morphine in the treatment of cancer pain: A randomized, doubleblind, parallel-group study. European Journal of Pain 1998;2:23949.
- Napp Laboratories. A comparative efficacy and tolerability study of palladone capsules and MST continus tablets in patients with cancer pain. Data on file 2000.
- Nicholson AB. Methadone for cancer pain. [Review] [62 refs][Update of Cochrane Database Syst Rev. 2004;(2):CD003971; PMID: 15106230]. Cochrane Database Syst Rev 2007;(4):CD003971.
- Oztürk T, Karadibak K, Catal D, et al. Comparison of TD-fentanyl with sustained-release morphine in the pain treatment. of patients with lung cancer. Agri 2008;20(3):205.
- Pace MC, Passavanti MB, Grella E, et al. Buprenorphine in long-term control of chronic pain in cancer patients. Front Biosci 2007;12:1291-1299.
- Pigni A, Caraceni AT, Brunelli C. Systematic review on the role of hydromorphone for moderate to severe cancer pain: An EPCRC opioid guidelines project. Palliative Med 2010;24(4):S118.
- Reid CM, Martin RM, Sterne JAC, Davies AN and Hanks GW. Oxycodone for cancer-related pain: Meta-analysis of randomized controlled trials. Arch Intern Med 2006; 166: 837–843.
- Tassinari D, Drudi F, Rosati M, et al. Transdermal opioids as front line treatment of moderate to severe cancer pain: a systemic review. [Review]. Palliative Med 2011;25(5):478-87.
- Tassinari D, Sartori S, Tamburini E, et al. Adverse effects of transdermal opiates treating moderate-severe cancer pain in comparison to long-acting morphine: a meta-analysis and systematic review of the literature. [Review] [34 refs]. J Palliative Med 2008;11(3):492-501.
- Twycross R. The measurement of pain in terminal carcinoma. Journal of International Medical Research 1976;4(Suppl 2):5867.
- Twycross RG. Choice of strong analgesic in terminal cancer: diamorphine or morphine?. Pain 1977;3:93104.
- Van Seventer R, Smit JM, Schipper RM, et al. Comparison of TTS-fentanyl with sustained-release oral morphine in the treatment of patients not using opioids for mild-to-moderate pain. Current Medical Research and Opinion 2003;19(6):45769. [DOI: 10.1185/030079903125002045]
- Volkow ND, Mclellan AT. Opioid abuse in chronic pain - misconceptions and mitigation. N Engl J Med 2016; 374: 1253-1263.
- Wang Y-M, Liu Z-W, Liu J-L, et al. Efficacy and tolerability of oxycodone in moderate-severe cancer-related pain: A meta-analysis of randomized controlled trials. Exp Ther Med 2012;4(2):249-54.
- Wiffen PJ, Derry S, Moore RA. Impact of morphine, fentanyl, oxycodone or codeine on patient consciousness, appetite and thirst when used to treat cancer pain. Cochrane Database Syst Rev 2014;5:CD011056. Wiffen PJ, Wee B, Moore RA. Oral morphine for cancer pain. [Review][Update of Cochrane Database Syst Rev 2007;(4):CD003868;PMID:17943804]. Cochrane Database Syst Rev 2013;7:CD003868.
- Wirz S, Wartenberg HC, Nadstawek J. Less nausea, emesis, and constipation comparing hydromorphone and morphine? A prospective open-labeled investigation on cancer pain. Support Care Cancer 2008;16:999 1009.
- Wirz S, Wittmann M, Schenk M, et al. Gastrointestinal symptoms under opioid therapy: A prospective comparison of oral sustained-release hydromorphone, transdermal fentanyl, and transdermal buprenorphine. Eur J Pain 2009;13:737743.
- Wong JO, Chiu GL, Tsao CJ, et al. Comparison of oral controlled-release morphine with transdermal fentanyl in terminal cancer pain. Acta Anaesthesiologica Sinica 1997;35(3):2532.
- Yang Q, Xie DR, Jiang ZM, et al. Efficacy and adverse effects of transdermal fentanyl and sustained-release oral morphine in treating moderate-severe cancer pain in Chinese population: a systematic review and meta- analysis. Journal of Experimental & Clinical Cancer Research 2010;29:67
Verantwoording
Beoordelingsdatum en geldigheid
Laatst beoordeeld : 01-11-2023
Actualisatie
Deze richtlijn is goedgekeurd op 6 december 2019. De Nederlandse Vereniging voor Anesthesiologie (NVA) bewaakt samen met betrokken verenigingen de houdbaarheid van deze (modules van de) richtlijn. Zo nodig zal de richtlijn tussentijds op onderdelen worden bijgesteld. De geldigheidstermijn van de richtlijn is maximaal 5 jaar na vaststelling. Indien de richtlijn dan nog actueel wordt bevonden, wordt de geldigheidsduur van de richtlijn verlengd.
Houderschap richtlijn
De houder van de richtlijn (NVA) moet kunnen aantonen dat de richtlijn zorgvuldig en met de vereiste deskundigheid tot stand is gekomen.
IKNL draagt zorg voor het beheer en de ontsluiting van de richtlijn.
Juridische betekenis van richtlijnen
Een richtlijn is een kwaliteitsstandaard. Een kwaliteitsstandaard beschrijft wat goede zorg is, ongeacht de financieringsbron (Zorgverzekeringswet (Zvw), Wet langdurige zorg (Wlz), Wet maatschappelijke ondersteuning (Wmo), aanvullende verzekering of eigen betaling door de cliënt/patiënt). Opname van een kwaliteitsstandaard in het Register van Zorginstituut Nederland betekent dus niet noodzakelijkerwijs dat de in de kwaliteitsstandaard beschreven zorg verzekerde zorg is.
De richtlijn bevat aanbevelingen van algemene aard. Het is mogelijk dat deze aanbevelingen in een individueel geval niet van toepassing zijn. Er kunnen zich feiten of omstandigheden voordoen waardoor het wenselijk is dat in het belang van de patiënt van de richtlijn wordt afgeweken. Wanneer van de richtlijn wordt afgeweken, dient dit beargumenteerd gedocumenteerd te worden. De toepassing van de richtlijnen in de praktijk is de verantwoordelijkheid van de behandelende arts.
Algemene gegevens
Autoriserende/instemmende en bij de werkgroep betrokken verenigingen:
- Nederlandse Internisten Vereniging
- Nederlandse Vereniging van Artsen voor Longziekten en Tuberculose
- Nederlandse Vereniging voor Anesthesiologie
- Nederlandse Vereniging voor Klinische Geriatrie
- Nederlandse Vereniging voor Neurologie
- Vereniging voor Specialisten Ouderengeneeskunde
- Verpleegkundigen en Verzorgenden Nederland
- Nederlandse Vereniging van Ziekenhuisapothekers
- Nederlandse vereniging voor professionele palliatieve zorg
Financiering
Deze richtlijn c.q. module is gefinancierd door IKNL. De inhoud van de richtlijn c.q. module is niet beïnvloed door de financierende instantie.
Procesbegeleiding
IKNL (Integraal Kankercentrum Nederland) is het kennis- en kwaliteitsinstituut voor professionals en bestuurders in de oncologische en palliatieve zorg dat zich richt op het continu verbeteren van de oncologische en palliatieve zorg.
IKNL benadert preventie, diagnose, behandeling, nazorg en palliatieve zorg als een keten waarin de patiënt centraal staat. Om kwalitatief goede zorg te waarborgen ontwikkelt IKNL producten en diensten ter verbetering van de oncologische zorg, de nazorg en de palliatieve zorg, zowel voor de inhoud als de organisatie van de zorg binnen en tussen instellingen. Daarnaast draagt IKNL nationaal en internationaal bij aan de beleidsvorming op het gebied van oncologische en palliatieve zorg.
IKNL rekent het (begeleiden van) ontwikkelen, implementeren en evalueren van multidisciplinaire, evidence-based richtlijnen voor de oncologische en palliatieve zorg tot een van haar primaire taken. IKNL werkt hierbij conform de daarvoor geldende (inter)nationale kwaliteitscriteria. Bij ontwikkeling gaat het in toenemende mate om onderhoud (modulaire revisies) van reeds bestaande richtlijnen.
Doel en doelgroep
Doel
Een richtlijn geeft aanbevelingen ter ondersteuning van de belangrijkste knelpunten uit de dagelijkse praktijk. Deze richtlijn is zoveel mogelijk gebaseerd op wetenschappelijk onderzoek en consensus. De richtlijn 'Pijn’ geeft aanbevelingen over begeleiding en behandeling van patiënten met pijn bij kanker (zowel in de curatieve als de palliatieve fase) en beoogt hiermee de kwaliteit van de zorgverlening te verbeteren.
Hoewel de evidentie alleen is verzameld voor de diagnostiek en behandeling van pijn bij patiënten met kanker zijn de aanbevelingen ook grotendeels van toepassing voor patiënten met andere levensbedreigende aandoeningen.
Doelgroep
Deze richtlijn is bestemd voor alle professionals die betrokken zijn bij de zorg voor patiënten met pijn zoals huisartsen, specialisten ouderengeneeskunde, medisch specialisten, apothekers, verpleegkundigen, verzorgenden, verpleegkundig specialisten, physician assistants, fysiotherapeuten, medisch maatschappelijk werkers, geestelijk verzorgers, GZ- en klinisch psychologen.
Indien in de richtlijn wordt gesproken over zorgverleners rondom de patiënt met pijn, worden, afhankelijk van de specifieke situatie van de patiënt, alle bovengenoemde professionals bedoeld.
De richtlijn is ook relevant voor zorgverleners van andere disciplines en vrijwilligers die werkzaam zijn in de palliatieve fase. De multidimensionele benadering van de patiënt in de palliatieve fase vergt immers een gezamenlijke, interdisciplinaire verantwoordelijkheid, zoals ook in het Kwaliteitskader palliatieve zorg Nederland is beschreven.
Samenstelling werkgroep
Alle werkgroepleden en klankbordleden zijn afgevaardigd namens wetenschappelijke, beroeps- en patiëntenverenigingen en hebben daarmee het mandaat voor hun inbreng. Bij de samenstelling van de werkgroep is geprobeerd rekening te houden met landelijke spreiding, inbreng van betrokkenen uit zowel academische als algemene ziekenhuizen/instellingen en vertegenwoordiging van de verschillende verenigingen/disciplines.
Het patiëntenperspectief is vertegenwoordigd door Patiëntenfederatie Nederland.
Bij de uitvoering van het evidence-based literatuuronderzoek is de kaderopleiding Palliatieve Zorg en een literatuuronderzoeker van IKNL en de voorzitter van de richtlijnwerkgroep betrokken geweest.
Werkgroepleden
- Mw. prof. dr. M.H.J. van den Beuken-van Everdingen, internist, NIV
- Dhr. dr. M.J.M.M. Giezeman †, anesthesioloog, NVA
- Dhr. dr. A. de Graeff (voorzitter), internist-oncoloog en hospice-arts, Palliactief
- Mw. drs. H. Klaren, klinisch geriater, NVKG
- Mw. B. Kramp, verpleegkundig specialist, V&VN
- Dhr. drs. M. Martens, specialist ouderengeneeskunde en consulent palliatieve zorg, Verenso
- Mw. drs. M.J. Oortman, huisarts, SCEN-arts, palliatief consulent en hospice-arts, NHG
- Dhr. drs. P. Oosterhof, poliklinisch apotheker, NVZA
- Mw. prof.dr. A.K.L. Reyners, internist, NIV
- Mw. M. Schielke, verpleegkundig pijnspecialist, V&VN
- Mw. drs. M.C. Sieders, huisarts (waarnemend), SCEN-arts, palliatief consulent, NHG
- Dhr. dr. M.F.M. Wagemans, anesthesioloog, NVA
Klankbordleden
- Dhr. prof. dr. K.C.P. Vissers, anesthesioloog, NVA
- Mw. drs. L. Bellersen, cardioloog, NVVC
- Mw. drs. B.A. Brouwer, neuroloog/pijnspecialist NVN/pijnspecialist
- Mw. M. Geerts, verpleegkundig specialist, V&VN
- Dhr. drs. S.M. de Hosson, longarts, NVALT
- Mw. drs. S. Visser, apotheker, KNMP
- Mw. drs. R. Lammers, beleidsmedewerker, Patiëntenfederatie Nederland
Ondersteuning
- Mw. T.T.M. Bluemink-Holkenborg, secretaresse, IKNL
- Mw. drs. M.G. Gilsing, adviseur (richtlijnen) palliatieve zorg, IKNL
- Mw. dr. O.L. van der Hel, literatuuronderzoeker, IKNL
- Prof.dr. J Kleijnen, epidemioloog, literatuuronderzoeker MUMC Maastricht/York
- Mw. L.K. Liu, secretaresse, IKNL
- Dhr. dr. R. Vernooij (i.s.m. de kaderopleiding Palliatieve Zorg), literatuuronderzoeker, IKNL
Belangenverklaringen
Om de beïnvloeding van de richtlijnontwikkeling of formulering van de aanbevelingen door conflicterende belangen te minimaliseren zijn de leden van werkgroep gemandateerd door de wetenschappelijke en beroepsverenigingen.
Alle leden van de richtlijnwerkgroep hebben verklaard onafhankelijk gehandeld te hebben bij het opstellen van de richtlijn. Een onafhankelijkheidsverklaring ‘Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling' zoals vastgesteld door onder meer de KNAW, KNMG, Gezondheidsraad, CBO, NHG en Orde van Medisch Specialisten is door de werkgroepleden bij aanvang en bij afronding van het traject ingevuld. De bevindingen zijn schriftelijk vastgelegd in de belangenverklaring en opvraagbaar via info@iknl.nl.
Inbreng patiëntenperspectief
De input van patiëntvertegenwoordigers is nodig voor de ontwikkeling van kwalitatief goede richtlijnen. Goede zorg voldoet immers aan de wensen en eisen van zowel zorgverlener als patiënt. Patiëntenfederatie Nederland is in het gehele richtlijntraject meegenomen en heeft plaats gehad in de klankbordgroep (zie ook de Samenstelling van de werkgroep).
Tijdens de landelijke consultatiefase heeft Patiëntenfederatie Nederland commentaar gegeven op de conceptrichtlijn en patiënten/naasten geraadpleegd via een referentenpanel voor onderzoeksaanvragen op het gebied van palliatieve zorg. Ook heeft de Patiëntenfederatie Nederland - naast NFK, nog andere patiëntenorganisaties benaderd voor het leveren van commentaar.
Patiëntenfederatie Nederland heeft tot slot de richtlijn goedgekeurd.
Patiënteninformatie gebaseerd op de richtlijn is opgesteld en gepubliceerd op de daarvoor relevante sites (o.a. zie link https://www.kanker.nl/gevolgen-van-kanker/pijn/wat-is/pijn-bij-kanker#show-menu).
Methode ontwikkeling
Evidence based
Implementatie
Bevorderen van het toepassen van de richtlijn in de praktijk begint met een brede bekendmaking en verspreiding van de richtlijn.
Bij verdere implementatie gaat het om gerichte interventies om te bevorderen dat professionals de nieuwe kennis en kunde opnemen in hun routines van de zorgpraktijk, inclusief borging daarvan.
Als onderdeel van elke richtlijn stelt IKNL samen met de richtlijnwerkgroep een implementatieplan op en ondersteunt een aantal basis-activiteiten voor de implementatie. De verantwoordelijkheid voor verdere implementatie-activiteiten ligt bij de eigenaar van de richtlijn (en het veld).
Activiteiten en interventies voor verspreiding en implementatie kunnen zowel op landelijk als regionaal niveau plaatsvinden. Deze kunnen eventueel ook op maat gemaakt worden per instelling of specialisme.
Het implementatieplan bij deze richtlijn is een belangrijk hulpmiddel om effectief de aanbevelingen uit deze richtlijn te implementeren voor en door de verschillende disciplines.
Werkwijze
In de huidige richtlijn zijn de NVA-richtlijn van 2015 en de richtlijn 'Pijn' van Pallialine samengevoegd. Daarbij zijn de onderdelen van de NVA-richtlijn, die in 2015 niet zijn herzien (en waarbij de teksten van de NVA-versie van 2008 onveranderd zijn gehandhaafd) grotendeels evidence-based (op basis van aanvullend literatuuronderzoek) aangepast en aangevuld met evidence-based en consensus-based teksten over de diagnostiek en behandeling van pijn bij patiënten met gevorderde stadia van COPD of hartfalen. De onderdelen van de NVA-richtlijn die in 2015 zijn herzien zijn onveranderd overgenomen (zie ook de Algemene inleiding).
De bedoeling is om te komen tot een integrale en actuele richtlijn over de diagnostiek en behandeling van pijn bij zowel patiënten met kanker (in de curatieve én de palliatieve fase) als bij patiënten met COPD of hartfalen.
Voor de evidence-based (herzieningen van) modules zijn de aanbevelingen voorzien van een gradering met cijfers en letters om de verhouding tussen de sterkte van de aanbeveling en de kwaliteit van de evidence weer te geven (zie onderstaande tabel). Deze werkwijze is gebaseerd op de methodiek zoals voorgesteld door de GRADE working group (zie http://www.gradeworkinggroup.org).
|
Gradering van aanbevelingen |
|
|
Sterkte van de aanbeveling |
Cijfer |
|
Sterke aanbeveling |
1 |
|
Zwakke aanbeveling |
2 |
|
Kwaliteit van de evidence |
Letter |
|
Hoog |
A |
|
Matig |
B |
|
Laag |
C |
|
Zeer laag |
D |
De richtlijnteksten die gebaseerd zijn op uitgangsvragen, zijn opgebouwd volgens het volgende vaste stramien: uitgangsvraag en aanbevelingen, literatuur, conclusies, overwegingen en referenties. De evidence tabellen staan bij de desbetreffende modules. De antwoorden op de uitgangsvragen (derhalve de aanbevelingen in deze richtlijn) zijn voor zover mogelijk gebaseerd op gepubliceerd wetenschappelijk onderzoek.
De uitgangsvragen zijn óf evidence-based (via de GRADE methodiek) óf consensus-based (zonder systematisch literatuuronderzoek) uitgewerkt.
De GRADE-methodiek
Selectie
Naast de selectie van studies op relevantie werd tevens geselecteerd op bewijskracht. Hiervoor werd gebruik gemaakt van de volgende hiërarchische indeling van studiedesigns gebaseerd op bewijskracht:
- Gerandomiseerde gecontroleerde studies (RCT's)
- Niet gerandomiseerde gecontroleerde studies (CCT's)
Waar deze niet voorhanden waren werd verder gezocht naar vergelijkend cohortonderzoek.
Critical appraisal
De kwaliteit van bewijs wordt weergegeven in vier categorieën: hoog, matig, laag en zeer laag. RCT's starten hoog en observationele studies starten laag. Vijf factoren verlagen de kwaliteit van de evidentie (beperkingen in onderzoeksopzet, inconsistentie, indirectheid, imprecisie, publicatie bias) en drie factoren kunnen de kwaliteit van de evidentie verhogen (sterke associatie, dosis-respons relatie, plausibele (residuele) confounding) (zie tabel 1).
Tabel 1. GRADE-methodiek voor het graderen van bewijs
|
Quality of evidence |
Study design |
Lower if * |
Higher if * |
|
High (4) |
Randomized trial |
Study limitations -1 Serious -2 Very serious Inconsistency -1 Serious -2 Very serious Indirectness -1 Serious -2 Very serious Imprecision -1 Serious -2 Very serious Publication bias -1 Likely -2 Very likely |
Large effect + 1 Large + 2 Very large Dose response + 1 Evidence of a gradient All plausible confounding + 1 Would reduce a demonstrated effect, or + 1 Would suggest a spurious effect when results show no effect |
|
Moderate (3) |
|
||
|
Low (2)
|
Observational study |
||
|
Very low (1) |
|
Algehele kwaliteit van bewijs
Omdat het beoordelen van de kwaliteit van bewijs in de GRADE-benadering per uitkomstmaat geschiedt, is er behoefte aan het bepalen van de algehele kwaliteit van bewijs. Zowel voor als na het literatuuronderzoek wordt door de richtlijnwerkgroep bepaald welke uitkomstmaten cruciaal, belangrijk en niet belangrijk zijn.
Het niveau van de algehele kwaliteit van bewijs wordt in principe bepaald door de cruciale uitkomstmaat met de laagste kwaliteit van bewijs. Als echter de kwaliteit van het bewijs verschilt tussen de verschillende cruciale uitkomstmaten zijn er twee opties:
- De uitkomstmaten wijzen in verschillende richtingen (zowel gewenst als ongewenste effecten) of de balans tussen gewenste en ongewenste effecten is onduidelijk, dan bepaalt de laagste kwaliteit van bewijs van de cruciale uitkomstmaten de algehele kwaliteit van bewijs;
- De uitkomstmaten in dezelfde richting wijzen (richting gewenst of richting ongewenst effecten), dan bepaalt de hoogste kwaliteit van bewijs van de cruciale uitkomstmaat dat op zichzelf voldoende is om de interventie aan te bevelen de algehele kwaliteit van bewijs.
Tabel 2. Formulering conclusies op basis van kwaliteit van bewijs per uitkomstmaat
|
Kwaliteit van bewijs |
Interpretatie |
Formulering conclusie |
|
Hoog |
Er is veel vertrouwen dat het werkelijk effect dicht in de buurt ligt van de schatting van het effect. |
Er is bewijs van hoge kwaliteit dat...
(Referenties) |
|
Matig |
Er is matig vertrouwen in de schatting van het effect: het werkelijk effect ligt waarschijnlijk dicht bij de schatting van het effect, maar er is een mogelijkheid dat het hier substantieel van afwijkt. |
Er is bewijs van matige kwaliteit dat...
(Referenties) |
|
Laag |
Er is beperkt vertrouwen in de schatting van het effect: het werkelijke effect kan substantieel verschillend zijn van de schatting van het effect. |
Er is bewijs van lage kwaliteit dat....
(Referenties) |
|
Zeer laag |
Er is weinig vertrouwen in de schatting van het effect: het werkelijke effect wijkt waarschijnlijk substantieel af van de schatting van het effect. |
Er is bewijs van zeer lage kwaliteit dat....
(Referenties) |
|
Formulering algehele kwaliteit van bewijs: hoog/matig/laag/zeer laag |
||
Methode voor het formuleren van ‘Overwegingen’
Naast de evidence uit de literatuur (conclusies) zijn er andere overwegingen die meespelen bij het formuleren van de aanbeveling. Deze aspecten worden besproken onder het kopje ‘Overwegingen' in de richtlijntekst. Hierin worden de conclusies (op basis van de literatuur) geplaatst in de context van de dagelijkse praktijk en vindt een afweging plaats van de voor- en nadelen van de verschillende beleidsopties. De uiteindelijk geformuleerde aanbeveling is het resultaat van de conclusie(s) in combinatie met deze overwegingen.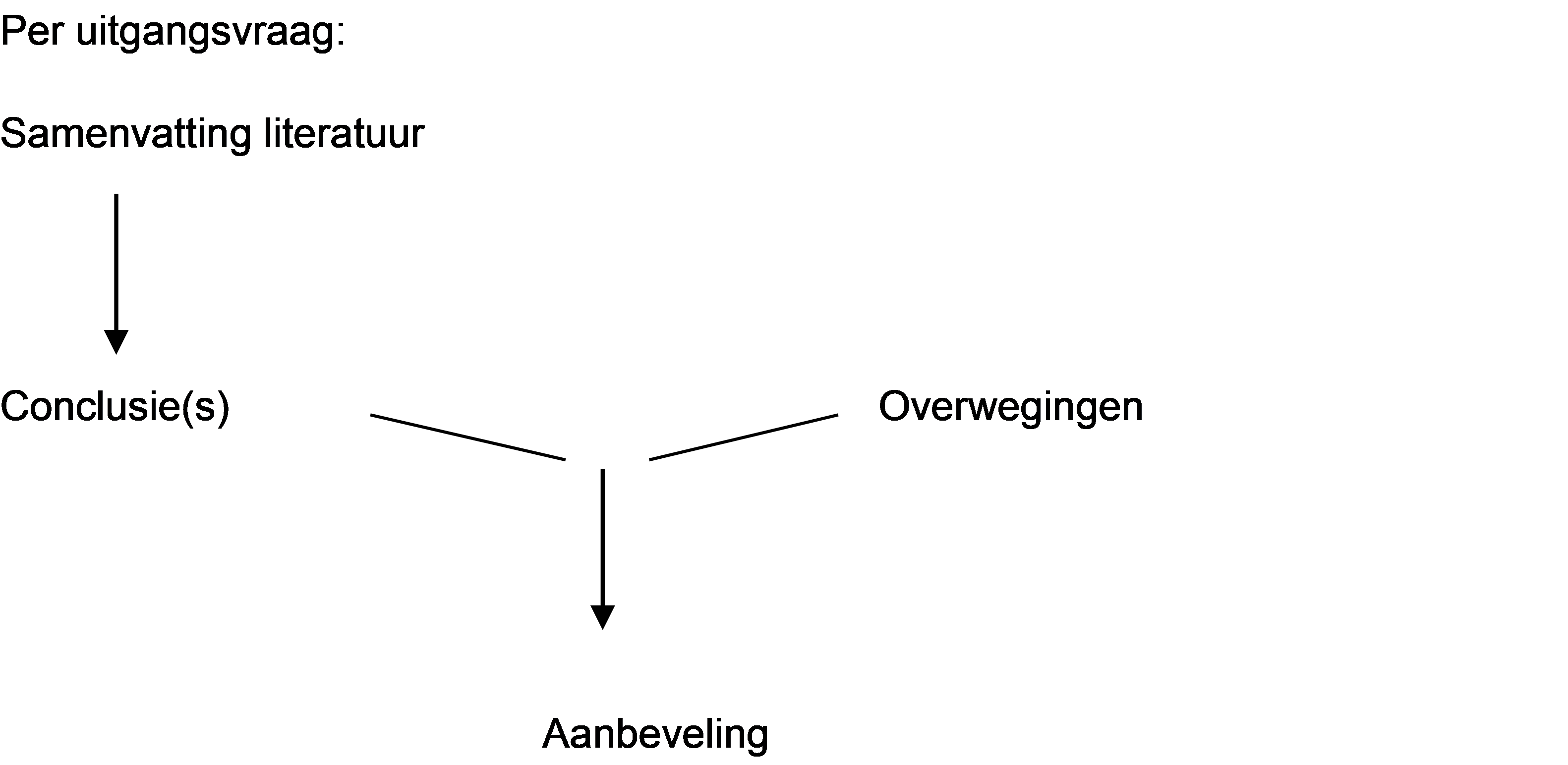
Figuur 1. Van bewijs naar aanbeveling
Bij het schrijven van de overwegingen zijn onderstaande zaken in acht genomen.
- Kwaliteit van het bewijs
Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. - Balans van gewenste en ongewenste effecten
Hoe groter het verschil is tussen de gewenste en ongewenste effecten, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Hoe kleiner dit verschil of hoe meer onzekerheid over de grootte van het verschil, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling.
Toelichting: - Patiëntenperspectief
Hoe groter de uniformiteit in waarden en voorkeuren van patiënten bij het afwegen van de voor- en nadelen van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. - Professioneel perspectief
Hoe groter de uniformiteit in waarden en voorkeuren van professionals ten aanzien van de toepasbaarheid van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling.
Toelichting:
- Kennis en ervaring met technieken/therapieën.
- Risico’s die professional loopt bij het toepassen van de interventie.
- Verwachte tijdbesparing.
- Verlies aan tijd door het invoeren van de interventie.
N.B.: de hierna volgende factoren (5, 6 en 7) alleen evalueren als een positief geformuleerde aanbeveling wordt overwogen! Een positief geformuleerde aanbeveling is een aanbeveling waarbij een bepaalde interventie wel ‘dient’ plaats te vinden (sterk) of wel ‘kan worden overwogen’ (zwak/conditioneel). Als dat daarentegen juist niet het geval is, is sprake van een negatief geformuleerde aanbeveling.
- Middelenbeslag
Hoe minder middelen er worden gebruikt (m.a.w. hoe lager de kosten van een interventie zijn vergeleken met de beschouwde alternatieven en andere kosten gerelateerd aan de interventie), des te waarschijnlijker wordt het formuleren van een sterke aanbeveling. Hoe meer onzekerheid over het middelenbeslag, des te waarschijnlijker wordt een conditionele aanbeveling. - Organisatie van zorg
Hoe meer onzekerheid of de geëvalueerde interventie daadwerkelijk op landelijke schaal toepasbaar is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling.
Toelichting: - Maatschappelijk perspectief
(Juridische overwegingen/ethische overwegingen/industriële belangen/vergoeding door verzekeraars/politieke en strategische consequenties)
Hoe groter de onzekerheid hierover is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling.
Toelichting:
- Indien twee behandelingen even effectief zijn waarvan één behandeling wordt vergoed, zal deze laatste behandeling mogelijk de voorkeur hebben.
Methode voor het formuleren van aanbevelingen
GRADE kent twee soorten aanbevelingen: sterke aanbevelingen of conditionele (zwakke) aanbevelingen. De sterkte van aanbevelingen reflecteert de mate van vertrouwen waarin – voor de groep patiënten waarvoor de aanbevelingen zijn bedoeld - de gewenste effecten opwegen tegen de ongewenste effecten.
Formulering:
- Sterke aanbevelingen: Doe/geef etc. (of er dient…. te worden gegeven/gedaan)
- Zwakke/conditionele aanbevelingen: Overweeg….. te geven/te doen.
Consensus-based methodiek
Naast de evidence-based uitwerking (GRADE) zijn er ook uitgangsvragen via de consensus-based methodiek uitgewerkt. Hierbij zijn de richtlijnteksten ook gebaseerd op evidence, maar is er geen systematisch literatuuronderzoek gedaan en zijn de gevonden studies niet methodologisch beoordeeld.
