Algemene aanbevelingen ten aanzien van medicamenteuze behandeling van pijn bij patiënten met kanker
Uitgangsvraag
Wat is de invloed van:
- comorbiditeit en andere risicofactoren,
- de toedieningsweg,
- de wijze waarop de onderhoudsmedicatie wordt gegeven en aangepast, en
- het gebruik van zo nodig medicatie
op het effect van de medicamenteuze behandeling van pijn bij patiënten met kanker?
Aanbeveling
- Weeg comorbiditeit en andere risicofactoren zorgvuldig af alvorens u medicatie voorschrijft.
- Met betrekking tot de toedieningsweg:
- Schrijf primair middelen voor die oraal of transdermaal toegediend kunnen worden.
- Kies bij orale toediening van opioïden als onderhoudsbehandeling voor een preparaat met vertraagde afgifte.
- Kies voor de subcutane toedieningsweg als de orale of transdermale toedieningsweg niet mogelijk of niet gewenst is of als de pijn met orale of transdermale toediening niet voldoende (snel) onder controle komt.
- Kies voor de intraveneuze toedieningsweg als de subcutane route gecontra-indiceerd is (perifeer oedeem, stollingsproblematiek, slechte perifere circulatie) of een snel effect wordt nagestreefd.
- Kies voor neuraxiale (intrathecale of epidurale) toediening indien orale, transdermale of parenterale behandeling met opioïden leidt tot een onvoldoende pijnstillend effect en/of gepaard gaat met ernstige bijwerkingen.
- Schrijf primair middelen voor die oraal of transdermaal toegediend kunnen worden.
- Schrijf onderhoudsmedicatie voor volgens een vast schema, waarbij het dosisinterval afhangt van de werkingsduur van het middel. Instrueer de patiënt om deze medicatie in te nemen, onafhankelijk van de pijn van dat moment.
- Hanteer een stapsgewijze benadering, waarbij er bij onvoldoende effect bij optimale dosering wordt overgegaan naar de volgende stap.
Hanteer bij nociceptieve pijn het volgende schema:- stap 1: Paracetamol +/- NSAID
- stap 2 (afwijkend van de WHO-ladder!): sterkwerkend opioïd +/- NSAID +/- paracetamol.
- Hoog bij onvoldoende effect van opioïden de dosering op met 50% (verminder niet het dosisinterval).
- Pas opioïdrotatie toe als er sprake is van onvoldoende effect (ondanks adequate ophoging) en/of onacceptabele bijwerkingen van een opioïd.
- Schrijf naast de onderhoudsbehandeling altijd snelwerkende opioïden tegen doorbraakpijn voor. Instrueer de patiënt om deze zo nodig in te nemen. Overweeg bij subcutane of intraveneuze toediening van opioïden het gebruik van een PCA (Patient Controlled Analgesia)-pomp om de patiënt zelf de mogelijkheid te geven om bolussen toe te dienen.
Overwegingen
Invloed van comorbiditeit en andere risicofactoren voor bijwerkingen
Hoewel kwetsbare patiënten meer risico lopen op bijwerkingen van geneesmiddelen kan medicatie veilig en effectief worden gegeven wanneer comorbiditeit en andere risicofactoren zorgvuldig worden afgewogen. In theorie zijn er bij ouderen en kwetsbare patiënten verschillen in effectiviteit, gevoeligheid en toxiciteit waardoor de farmacokinetische en farmacodynamische eigenschappen van geneesmiddelen verschillen (Delgado-Guay 2008, Fine 2001, Fine 2004, Pergolizzi 2008).
Toedieningsweg
Bij de keuze van de toedieningsweg spelen een rol: de voorkeur van de patiënt, gebruiksvriendelijkheid, haalbaarheid, tolerantie en de gewenste snelheid van het effect.
In het algemeen heeft de orale of transdermale toedieningsweg de voorkeur vanwege de eenvoud en de autonomie van de patiënt (Portenoy 2014). Intramusculaire toediening wordt niet aanbevolen aangezien deze injecties pijnlijk zijn en intramusculaire toediening geen farmacologische voordelen heeft. Rectale toediening wordt alleen aanbevolen als de gewenste middelen niet oraal, transdermaal, subcutaan of intraveneus toegediend kunnen worden en de duur van de behandeling kort is (Portenoy 2014).
De subcutane route is een gemakkelijke en effectieve toedieningsweg voor de toediening van diverse opioïden (morfine, oxycodon, hydromorfon, evt. fentanyl). De EAPC beveelt subcutane toediening als 1e keus alternatieve route indien opioïden niet toegediend kunnen worden via de orale of transdermale route of als met orale of transdermale toediening de pijn niet voldoende (snel) onder controle komt (Caraceni 2012). Intraveneuze toediening wordt aanbevolen door de EAPC indien de subcutane route gecontra-indiceerd is (perifeer oedeem, stollingsproblematiek, slechte perifere circulatie) of als een snel effect gewenst is (Caraceni 2012).
Neuraxiale (epidurale of intrathecale) toediening van opioïden kan worden toegepast indien patiënten inadequate pijnstilling ondervinden en/of bijwerkingen ervaren ondanks optimale behandeling via orale/transdermale toediening (Caraceni 2012, zie ook de module 4.5.3).
Onderhoudsmedicatie
De Wereldgezondheidsorganisatie (WHO)-pijnladder is in 1986 ontstaan om wereldwijd een handvat te bieden voor de aanpak van pijn bij patiënten met kanker (Azevedo 2006, Carlson 2016). Deze pijnladder propageert een stapsgewijze behandeling van pijn bij patiënten met kanker. Als eerste stap wordt hierbij het gebruik van paracetamol of acetylsalicylzuur aanbevolen, al dan niet in combinatie met een niet-steroïdaal anti-inflammatoir middel (NSAID). Als tweede stap wordt een zwakwerkend opioïd (bijvoorbeeld codeïne) toegevoegd (al dan niet met behoud van paracetamol en/of NSAID) en als derde stap wordt gestart met een sterkwerkend opioïd (al dan niet met behoud van paracetamol en/of NSAID).
Het effect van de WHO-ladder is nooit in een gerandomiseerde studie onderzocht. In de review van Azevedo (2006) werden 17 niet-gerandomiseerde studies opgenomen, waarbij in de verschillende studies bij gebruik van de WHO-ladder adequate pijnstilling werd bereikt bij 45-100% van patiënten. In de review van Carlson (2016), waarin 25 studies waren opgenomen, varieerde dit percentage van 20-100%. Beide reviews stellen dat de WHO ladder niet altijd adequaat wordt toegepast.
De werkgroep is van mening dat een stapsgewijze aanpak van pijn bij patiënten met kanker is aangewezen. Daarbij wordt bij onvoldoende effect bij optimale dosering overgegaan naar de volgende stap. Er wordt op een aantal punten afgeweken van de WHO-ladder.
De eerste keuze is paracetamol, al dan niet gecombineerd met een NSAID (zie de module 4.4.3 en 4.4.4). Het gebruik van acetylsalicylzuur wordt niet aanbevolen omdat dit middel geen meerwaarde heeft ten opzichte van paracetamol terwijl de kans op bijwerkingen (maagschade; invloed op de trombocytenfunctie) groter is.
Stap 2 van de WHO-ladder wordt overgeslagen (zie de module 4.4.5).
Bij stap 3 van de WHO-ladder, een sterkwerkend opioïd (een oraal prepraat met vertraagde afgifte of transdermaal fentanyl, zie de module 4.4.6 = stap 2 van het aangepaste schema) wordt gestart met een lage dosis van het gekozen middel, gevolgd door zorgvuldig overwogen opwaartse titratie (start low, go slow), meestal in stappen van 50% (Portenoy 2014, zie ook de module 4.4.9). Daarbij hoort herhaaldelijk evalueren voor het aanpassen van de onderhoudsdosering, gelet op de mate van pijnstilling en de bijwerkingen. Belangrijk hierbij is, dat de diverse risico’s bij iedere patiënt opnieuw worden ingeschat. Bij onvoldoende effect en/of ernstige bijwerkingen kan opioïdrotatie worden overwogen (Caraceni 2012, zie ook de module 4.4.7).
Voor alle stappen geldt dat de medicatie op een vast tijdstip wordt toegediend, ongeacht de pijn van het moment. Het dosisinterval hangt af van de halfwaardetijd van het middel.
Gebruik van zo nodig medicatie
Naast de onderhoudsmedicatie dient altijd medicatie te worden voorgeschreven voor doorbraakpijn (Portenoy 2014, zie ook de module 4.4.8). De EAPC beveelt aan om bij subcutane of intraveneuze toediening een PCA (Patient Controlled Analgesia)-pomp te gebruiken om de patiënt zelf de mogelijkheid te geven om bij doorbraakpijn bolussen toe te dienen (Caraceni 2012).
Onderbouwing
Achtergrond
Bij medicamenteuze behandeling van pijn bij patiënten met kanker geldt een aantal algemene aanbevelingen m.b.t.:
- de rol van comorbiditeit en andere risicofactoren voor bijwerkingen bij de keuze voor medicamenteuze behandeling en de daarbij gebruikte middelen;
- de toedieningsweg;
- de wijze waarop de onderhoudsmedicatie wordt gegeven en wordt aangepast m.b.t. de dosis en de keuze van de middelen;
- het gebruik van zo nodig medicatie.
Conclusies / Summary of Findings
Over het effect van de rol van comorbiditeit en andere risicofactoren, de toedieningsweg, de wijze waarop de onderhoudsmedicatie wordt gegeven en aangepast en het gebruik van zo nodig medicatie op het effect van de behandeling van pijn bij patiënten met kanker kan geen uitspraak worden gedaan op basis van gerandomiseerd onderzoek.
Samenvatting literatuur
Er is geen gerandomiseerd onderzoek gepubliceerd waarbij bij medicamenteuze behandeling van pijn bij patiënten met kanker het effect is onderzocht van de rol van comorbiditeit en andere risicofactoren, de toedieningsweg, de wijze waarop de onderhoudsmedicatie wordt gegeven en aangepast en het gebruik van zo nodig medicatie.
Referenties
- Azevedo São Leão Ferreira K1, Kimura M, Jacobsen Teixeira M. The WHO analgesic ladder for cancer pain control, twenty years of use. How much pain relief does one get from using it? Support Care Cancer 2006; 14(11): 1086-93.
- Caraceni A, Hanks G, Kaasa S, et al, Use of opioid analgesics in the treatment of cancer pain: evidence-based recommendations from the EAPC. Lancet Oncol 2012; 13(2): e58-68.
- Carlson CL. Effectiveness of the World Health Organization cancer pain relief guidelines: an integrative review. J Pain Res 2016; 22;9: 515-34
- Delgado-Guay MO. Management of pain in the older person with cancer. Part 2: Treatment options. Oncology (Williston Park) 2008; 22: 148152.
- Fine PG. Opioïd analgesic drugs in older people. Clin Geriatr Med 2001; 17: 479487.
- Fine PG. Pharmacological management of persistent pain in older patiënts. Clin J Pain 2004; 20: 220226.
- Pergolizzi J. Opioïds and the management of chronic severe pain in the elderly: consensus Statement of an International Expert Panel with Focus on the Six Clinically Most Often Used World Health Organization step III Opioïds (Buprenorfine, Fentanyl,Hydromorphone, Methadone, Morphine, Oxycodone). Pain Pract 2008; 8: 287-313.
- Portenoy RK, Ahmed E. Principles of opioid use in cancer pain. J Clin Oncol 2014; 32: 1662-1670.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 04-02-2020
Beoordeeld op geldigheid : 01-11-2023
Actualisatie
Deze richtlijn is goedgekeurd op 6 december 2019. De Nederlandse Vereniging voor Anesthesiologie (NVA) bewaakt samen met betrokken verenigingen de houdbaarheid van deze (modules van de) richtlijn. Zo nodig zal de richtlijn tussentijds op onderdelen worden bijgesteld. De geldigheidstermijn van de richtlijn is maximaal 5 jaar na vaststelling. Indien de richtlijn dan nog actueel wordt bevonden, wordt de geldigheidsduur van de richtlijn verlengd.
Houderschap richtlijn
De houder van de richtlijn (NVA) moet kunnen aantonen dat de richtlijn zorgvuldig en met de vereiste deskundigheid tot stand is gekomen.
IKNL draagt zorg voor het beheer en de ontsluiting van de richtlijn.
Juridische betekenis van richtlijnen
Een richtlijn is een kwaliteitsstandaard. Een kwaliteitsstandaard beschrijft wat goede zorg is, ongeacht de financieringsbron (Zorgverzekeringswet (Zvw), Wet langdurige zorg (Wlz), Wet maatschappelijke ondersteuning (Wmo), aanvullende verzekering of eigen betaling door de cliënt/patiënt). Opname van een kwaliteitsstandaard in het Register van Zorginstituut Nederland betekent dus niet noodzakelijkerwijs dat de in de kwaliteitsstandaard beschreven zorg verzekerde zorg is.
De richtlijn bevat aanbevelingen van algemene aard. Het is mogelijk dat deze aanbevelingen in een individueel geval niet van toepassing zijn. Er kunnen zich feiten of omstandigheden voordoen waardoor het wenselijk is dat in het belang van de patiënt van de richtlijn wordt afgeweken. Wanneer van de richtlijn wordt afgeweken, dient dit beargumenteerd gedocumenteerd te worden. De toepassing van de richtlijnen in de praktijk is de verantwoordelijkheid van de behandelende arts.
Algemene gegevens
Autoriserende/instemmende en bij de werkgroep betrokken verenigingen:
- Nederlandse Internisten Vereniging
- Nederlandse Vereniging van Artsen voor Longziekten en Tuberculose
- Nederlandse Vereniging voor Anesthesiologie
- Nederlandse Vereniging voor Klinische Geriatrie
- Nederlandse Vereniging voor Neurologie
- Vereniging voor Specialisten Ouderengeneeskunde
- Verpleegkundigen en Verzorgenden Nederland
- Nederlandse Vereniging van Ziekenhuisapothekers
- Nederlandse vereniging voor professionele palliatieve zorg
Financiering
Deze richtlijn c.q. module is gefinancierd door IKNL. De inhoud van de richtlijn c.q. module is niet beïnvloed door de financierende instantie.
Procesbegeleiding
IKNL (Integraal Kankercentrum Nederland) is het kennis- en kwaliteitsinstituut voor professionals en bestuurders in de oncologische en palliatieve zorg dat zich richt op het continu verbeteren van de oncologische en palliatieve zorg.
IKNL benadert preventie, diagnose, behandeling, nazorg en palliatieve zorg als een keten waarin de patiënt centraal staat. Om kwalitatief goede zorg te waarborgen ontwikkelt IKNL producten en diensten ter verbetering van de oncologische zorg, de nazorg en de palliatieve zorg, zowel voor de inhoud als de organisatie van de zorg binnen en tussen instellingen. Daarnaast draagt IKNL nationaal en internationaal bij aan de beleidsvorming op het gebied van oncologische en palliatieve zorg.
IKNL rekent het (begeleiden van) ontwikkelen, implementeren en evalueren van multidisciplinaire, evidence-based richtlijnen voor de oncologische en palliatieve zorg tot een van haar primaire taken. IKNL werkt hierbij conform de daarvoor geldende (inter)nationale kwaliteitscriteria. Bij ontwikkeling gaat het in toenemende mate om onderhoud (modulaire revisies) van reeds bestaande richtlijnen.
Doel en doelgroep
Doel
Een richtlijn geeft aanbevelingen ter ondersteuning van de belangrijkste knelpunten uit de dagelijkse praktijk. Deze richtlijn is zoveel mogelijk gebaseerd op wetenschappelijk onderzoek en consensus. De richtlijn 'Pijn’ geeft aanbevelingen over begeleiding en behandeling van patiënten met pijn bij kanker (zowel in de curatieve als de palliatieve fase) en beoogt hiermee de kwaliteit van de zorgverlening te verbeteren.
Hoewel de evidentie alleen is verzameld voor de diagnostiek en behandeling van pijn bij patiënten met kanker zijn de aanbevelingen ook grotendeels van toepassing voor patiënten met andere levensbedreigende aandoeningen.
Doelgroep
Deze richtlijn is bestemd voor alle professionals die betrokken zijn bij de zorg voor patiënten met pijn zoals huisartsen, specialisten ouderengeneeskunde, medisch specialisten, apothekers, verpleegkundigen, verzorgenden, verpleegkundig specialisten, physician assistants, fysiotherapeuten, medisch maatschappelijk werkers, geestelijk verzorgers, GZ- en klinisch psychologen.
Indien in de richtlijn wordt gesproken over zorgverleners rondom de patiënt met pijn, worden, afhankelijk van de specifieke situatie van de patiënt, alle bovengenoemde professionals bedoeld.
De richtlijn is ook relevant voor zorgverleners van andere disciplines en vrijwilligers die werkzaam zijn in de palliatieve fase. De multidimensionele benadering van de patiënt in de palliatieve fase vergt immers een gezamenlijke, interdisciplinaire verantwoordelijkheid, zoals ook in het Kwaliteitskader palliatieve zorg Nederland is beschreven.
Samenstelling werkgroep
Alle werkgroepleden en klankbordleden zijn afgevaardigd namens wetenschappelijke, beroeps- en patiëntenverenigingen en hebben daarmee het mandaat voor hun inbreng. Bij de samenstelling van de werkgroep is geprobeerd rekening te houden met landelijke spreiding, inbreng van betrokkenen uit zowel academische als algemene ziekenhuizen/instellingen en vertegenwoordiging van de verschillende verenigingen/disciplines.
Het patiëntenperspectief is vertegenwoordigd door Patiëntenfederatie Nederland.
Bij de uitvoering van het evidence-based literatuuronderzoek is de kaderopleiding Palliatieve Zorg en een literatuuronderzoeker van IKNL en de voorzitter van de richtlijnwerkgroep betrokken geweest.
Werkgroepleden
- Mw. prof. dr. M.H.J. van den Beuken-van Everdingen, internist, NIV
- Dhr. dr. M.J.M.M. Giezeman †, anesthesioloog, NVA
- Dhr. dr. A. de Graeff (voorzitter), internist-oncoloog en hospice-arts, Palliactief
- Mw. drs. H. Klaren, klinisch geriater, NVKG
- Mw. B. Kramp, verpleegkundig specialist, V&VN
- Dhr. drs. M. Martens, specialist ouderengeneeskunde en consulent palliatieve zorg, Verenso
- Mw. drs. M.J. Oortman, huisarts, SCEN-arts, palliatief consulent en hospice-arts, NHG
- Dhr. drs. P. Oosterhof, poliklinisch apotheker, NVZA
- Mw. prof.dr. A.K.L. Reyners, internist, NIV
- Mw. M. Schielke, verpleegkundig pijnspecialist, V&VN
- Mw. drs. M.C. Sieders, huisarts (waarnemend), SCEN-arts, palliatief consulent, NHG
- Dhr. dr. M.F.M. Wagemans, anesthesioloog, NVA
Klankbordleden
- Dhr. prof. dr. K.C.P. Vissers, anesthesioloog, NVA
- Mw. drs. L. Bellersen, cardioloog, NVVC
- Mw. drs. B.A. Brouwer, neuroloog/pijnspecialist NVN/pijnspecialist
- Mw. M. Geerts, verpleegkundig specialist, V&VN
- Dhr. drs. S.M. de Hosson, longarts, NVALT
- Mw. drs. S. Visser, apotheker, KNMP
- Mw. drs. R. Lammers, beleidsmedewerker, Patiëntenfederatie Nederland
Ondersteuning
- Mw. T.T.M. Bluemink-Holkenborg, secretaresse, IKNL
- Mw. drs. M.G. Gilsing, adviseur (richtlijnen) palliatieve zorg, IKNL
- Mw. dr. O.L. van der Hel, literatuuronderzoeker, IKNL
- Prof.dr. J Kleijnen, epidemioloog, literatuuronderzoeker MUMC Maastricht/York
- Mw. L.K. Liu, secretaresse, IKNL
- Dhr. dr. R. Vernooij (i.s.m. de kaderopleiding Palliatieve Zorg), literatuuronderzoeker, IKNL
Belangenverklaringen
Om de beïnvloeding van de richtlijnontwikkeling of formulering van de aanbevelingen door conflicterende belangen te minimaliseren zijn de leden van werkgroep gemandateerd door de wetenschappelijke en beroepsverenigingen.
Alle leden van de richtlijnwerkgroep hebben verklaard onafhankelijk gehandeld te hebben bij het opstellen van de richtlijn. Een onafhankelijkheidsverklaring ‘Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling' zoals vastgesteld door onder meer de KNAW, KNMG, Gezondheidsraad, CBO, NHG en Orde van Medisch Specialisten is door de werkgroepleden bij aanvang en bij afronding van het traject ingevuld. De bevindingen zijn schriftelijk vastgelegd in de belangenverklaring en opvraagbaar via info@iknl.nl.
Inbreng patiëntenperspectief
De input van patiëntvertegenwoordigers is nodig voor de ontwikkeling van kwalitatief goede richtlijnen. Goede zorg voldoet immers aan de wensen en eisen van zowel zorgverlener als patiënt. Patiëntenfederatie Nederland is in het gehele richtlijntraject meegenomen en heeft plaats gehad in de klankbordgroep (zie ook de Samenstelling van de werkgroep).
Tijdens de landelijke consultatiefase heeft Patiëntenfederatie Nederland commentaar gegeven op de conceptrichtlijn en patiënten/naasten geraadpleegd via een referentenpanel voor onderzoeksaanvragen op het gebied van palliatieve zorg. Ook heeft de Patiëntenfederatie Nederland - naast NFK, nog andere patiëntenorganisaties benaderd voor het leveren van commentaar.
Patiëntenfederatie Nederland heeft tot slot de richtlijn goedgekeurd.
Patiënteninformatie gebaseerd op de richtlijn is opgesteld en gepubliceerd op de daarvoor relevante sites (o.a. zie link https://www.kanker.nl/gevolgen-van-kanker/pijn/wat-is/pijn-bij-kanker#show-menu).
Methode ontwikkeling
Consensus based
Implementatie
Bevorderen van het toepassen van de richtlijn in de praktijk begint met een brede bekendmaking en verspreiding van de richtlijn.
Bij verdere implementatie gaat het om gerichte interventies om te bevorderen dat professionals de nieuwe kennis en kunde opnemen in hun routines van de zorgpraktijk, inclusief borging daarvan.
Als onderdeel van elke richtlijn stelt IKNL samen met de richtlijnwerkgroep een implementatieplan op en ondersteunt een aantal basis-activiteiten voor de implementatie. De verantwoordelijkheid voor verdere implementatie-activiteiten ligt bij de eigenaar van de richtlijn (en het veld).
Activiteiten en interventies voor verspreiding en implementatie kunnen zowel op landelijk als regionaal niveau plaatsvinden. Deze kunnen eventueel ook op maat gemaakt worden per instelling of specialisme.
Het implementatieplan bij deze richtlijn is een belangrijk hulpmiddel om effectief de aanbevelingen uit deze richtlijn te implementeren voor en door de verschillende disciplines.
Werkwijze
In de huidige richtlijn zijn de NVA-richtlijn van 2015 en de richtlijn 'Pijn' van Pallialine samengevoegd. Daarbij zijn de onderdelen van de NVA-richtlijn, die in 2015 niet zijn herzien (en waarbij de teksten van de NVA-versie van 2008 onveranderd zijn gehandhaafd) grotendeels evidence-based (op basis van aanvullend literatuuronderzoek) aangepast en aangevuld met evidence-based en consensus-based teksten over de diagnostiek en behandeling van pijn bij patiënten met gevorderde stadia van COPD of hartfalen. De onderdelen van de NVA-richtlijn die in 2015 zijn herzien zijn onveranderd overgenomen (zie ook de Algemene inleiding).
De bedoeling is om te komen tot een integrale en actuele richtlijn over de diagnostiek en behandeling van pijn bij zowel patiënten met kanker (in de curatieve én de palliatieve fase) als bij patiënten met COPD of hartfalen.
Voor de evidence-based (herzieningen van) modules zijn de aanbevelingen voorzien van een gradering met cijfers en letters om de verhouding tussen de sterkte van de aanbeveling en de kwaliteit van de evidence weer te geven (zie onderstaande tabel). Deze werkwijze is gebaseerd op de methodiek zoals voorgesteld door de GRADE working group (zie http://www.gradeworkinggroup.org).
|
Gradering van aanbevelingen |
|
|
Sterkte van de aanbeveling |
Cijfer |
|
Sterke aanbeveling |
1 |
|
Zwakke aanbeveling |
2 |
|
Kwaliteit van de evidence |
Letter |
|
Hoog |
A |
|
Matig |
B |
|
Laag |
C |
|
Zeer laag |
D |
De richtlijnteksten die gebaseerd zijn op uitgangsvragen, zijn opgebouwd volgens het volgende vaste stramien: uitgangsvraag en aanbevelingen, literatuur, conclusies, overwegingen en referenties. De evidence tabellen staan bij de desbetreffende modules. De antwoorden op de uitgangsvragen (derhalve de aanbevelingen in deze richtlijn) zijn voor zover mogelijk gebaseerd op gepubliceerd wetenschappelijk onderzoek.
De uitgangsvragen zijn óf evidence-based (via de GRADE methodiek) óf consensus-based (zonder systematisch literatuuronderzoek) uitgewerkt.
De GRADE-methodiek
Selectie
Naast de selectie van studies op relevantie werd tevens geselecteerd op bewijskracht. Hiervoor werd gebruik gemaakt van de volgende hiërarchische indeling van studiedesigns gebaseerd op bewijskracht:
- Gerandomiseerde gecontroleerde studies (RCT's)
- Niet gerandomiseerde gecontroleerde studies (CCT's)
Waar deze niet voorhanden waren werd verder gezocht naar vergelijkend cohortonderzoek.
Critical appraisal
De kwaliteit van bewijs wordt weergegeven in vier categorieën: hoog, matig, laag en zeer laag. RCT's starten hoog en observationele studies starten laag. Vijf factoren verlagen de kwaliteit van de evidentie (beperkingen in onderzoeksopzet, inconsistentie, indirectheid, imprecisie, publicatie bias) en drie factoren kunnen de kwaliteit van de evidentie verhogen (sterke associatie, dosis-respons relatie, plausibele (residuele) confounding) (zie tabel 1).
Tabel 1. GRADE-methodiek voor het graderen van bewijs
|
Quality of evidence |
Study design |
Lower if * |
Higher if * |
|
High (4) |
Randomized trial |
Study limitations -1 Serious -2 Very serious Inconsistency -1 Serious -2 Very serious Indirectness -1 Serious -2 Very serious Imprecision -1 Serious -2 Very serious Publication bias -1 Likely -2 Very likely |
Large effect + 1 Large + 2 Very large Dose response + 1 Evidence of a gradient All plausible confounding + 1 Would reduce a demonstrated effect, or + 1 Would suggest a spurious effect when results show no effect |
|
Moderate (3) |
|
||
|
Low (2)
|
Observational study |
||
|
Very low (1) |
|
Algehele kwaliteit van bewijs
Omdat het beoordelen van de kwaliteit van bewijs in de GRADE-benadering per uitkomstmaat geschiedt, is er behoefte aan het bepalen van de algehele kwaliteit van bewijs. Zowel voor als na het literatuuronderzoek wordt door de richtlijnwerkgroep bepaald welke uitkomstmaten cruciaal, belangrijk en niet belangrijk zijn.
Het niveau van de algehele kwaliteit van bewijs wordt in principe bepaald door de cruciale uitkomstmaat met de laagste kwaliteit van bewijs. Als echter de kwaliteit van het bewijs verschilt tussen de verschillende cruciale uitkomstmaten zijn er twee opties:
- De uitkomstmaten wijzen in verschillende richtingen (zowel gewenst als ongewenste effecten) of de balans tussen gewenste en ongewenste effecten is onduidelijk, dan bepaalt de laagste kwaliteit van bewijs van de cruciale uitkomstmaten de algehele kwaliteit van bewijs;
- De uitkomstmaten in dezelfde richting wijzen (richting gewenst of richting ongewenst effecten), dan bepaalt de hoogste kwaliteit van bewijs van de cruciale uitkomstmaat dat op zichzelf voldoende is om de interventie aan te bevelen de algehele kwaliteit van bewijs.
Tabel 2. Formulering conclusies op basis van kwaliteit van bewijs per uitkomstmaat
|
Kwaliteit van bewijs |
Interpretatie |
Formulering conclusie |
|
Hoog |
Er is veel vertrouwen dat het werkelijk effect dicht in de buurt ligt van de schatting van het effect. |
Er is bewijs van hoge kwaliteit dat...
(Referenties) |
|
Matig |
Er is matig vertrouwen in de schatting van het effect: het werkelijk effect ligt waarschijnlijk dicht bij de schatting van het effect, maar er is een mogelijkheid dat het hier substantieel van afwijkt. |
Er is bewijs van matige kwaliteit dat...
(Referenties) |
|
Laag |
Er is beperkt vertrouwen in de schatting van het effect: het werkelijke effect kan substantieel verschillend zijn van de schatting van het effect. |
Er is bewijs van lage kwaliteit dat....
(Referenties) |
|
Zeer laag |
Er is weinig vertrouwen in de schatting van het effect: het werkelijke effect wijkt waarschijnlijk substantieel af van de schatting van het effect. |
Er is bewijs van zeer lage kwaliteit dat....
(Referenties) |
|
Formulering algehele kwaliteit van bewijs: hoog/matig/laag/zeer laag |
||
Methode voor het formuleren van ‘Overwegingen’
Naast de evidence uit de literatuur (conclusies) zijn er andere overwegingen die meespelen bij het formuleren van de aanbeveling. Deze aspecten worden besproken onder het kopje ‘Overwegingen' in de richtlijntekst. Hierin worden de conclusies (op basis van de literatuur) geplaatst in de context van de dagelijkse praktijk en vindt een afweging plaats van de voor- en nadelen van de verschillende beleidsopties. De uiteindelijk geformuleerde aanbeveling is het resultaat van de conclusie(s) in combinatie met deze overwegingen.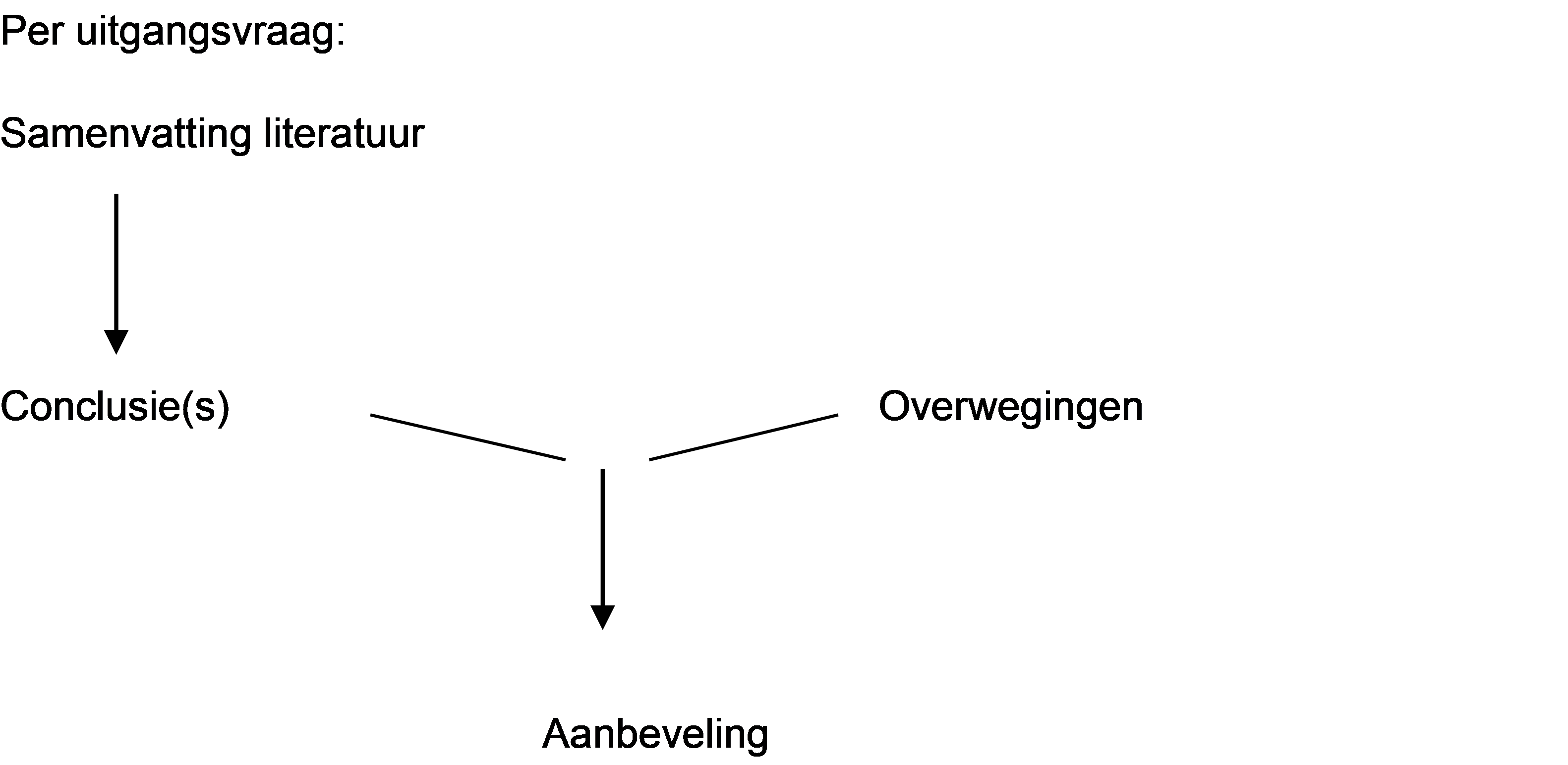
Figuur 1. Van bewijs naar aanbeveling
Bij het schrijven van de overwegingen zijn onderstaande zaken in acht genomen.
- Kwaliteit van het bewijs
Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. - Balans van gewenste en ongewenste effecten
Hoe groter het verschil is tussen de gewenste en ongewenste effecten, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Hoe kleiner dit verschil of hoe meer onzekerheid over de grootte van het verschil, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling.
Toelichting: - Patiëntenperspectief
Hoe groter de uniformiteit in waarden en voorkeuren van patiënten bij het afwegen van de voor- en nadelen van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. - Professioneel perspectief
Hoe groter de uniformiteit in waarden en voorkeuren van professionals ten aanzien van de toepasbaarheid van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling.
Toelichting:
- Kennis en ervaring met technieken/therapieën.
- Risico’s die professional loopt bij het toepassen van de interventie.
- Verwachte tijdbesparing.
- Verlies aan tijd door het invoeren van de interventie.
N.B.: de hierna volgende factoren (5, 6 en 7) alleen evalueren als een positief geformuleerde aanbeveling wordt overwogen! Een positief geformuleerde aanbeveling is een aanbeveling waarbij een bepaalde interventie wel ‘dient’ plaats te vinden (sterk) of wel ‘kan worden overwogen’ (zwak/conditioneel). Als dat daarentegen juist niet het geval is, is sprake van een negatief geformuleerde aanbeveling.
- Middelenbeslag
Hoe minder middelen er worden gebruikt (m.a.w. hoe lager de kosten van een interventie zijn vergeleken met de beschouwde alternatieven en andere kosten gerelateerd aan de interventie), des te waarschijnlijker wordt het formuleren van een sterke aanbeveling. Hoe meer onzekerheid over het middelenbeslag, des te waarschijnlijker wordt een conditionele aanbeveling. - Organisatie van zorg
Hoe meer onzekerheid of de geëvalueerde interventie daadwerkelijk op landelijke schaal toepasbaar is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling.
Toelichting: - Maatschappelijk perspectief
(Juridische overwegingen/ethische overwegingen/industriële belangen/vergoeding door verzekeraars/politieke en strategische consequenties)
Hoe groter de onzekerheid hierover is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling.
Toelichting:
- Indien twee behandelingen even effectief zijn waarvan één behandeling wordt vergoed, zal deze laatste behandeling mogelijk de voorkeur hebben.
Methode voor het formuleren van aanbevelingen
GRADE kent twee soorten aanbevelingen: sterke aanbevelingen of conditionele (zwakke) aanbevelingen. De sterkte van aanbevelingen reflecteert de mate van vertrouwen waarin – voor de groep patiënten waarvoor de aanbevelingen zijn bedoeld - de gewenste effecten opwegen tegen de ongewenste effecten.
Formulering:
- Sterke aanbevelingen: Doe/geef etc. (of er dient…. te worden gegeven/gedaan)
- Zwakke/conditionele aanbevelingen: Overweeg….. te geven/te doen.
Consensus-based methodiek
Naast de evidence-based uitwerking (GRADE) zijn er ook uitgangsvragen via de consensus-based methodiek uitgewerkt. Hierbij zijn de richtlijnteksten ook gebaseerd op evidence, maar is er geen systematisch literatuuronderzoek gedaan en zijn de gevonden studies niet methodologisch beoordeeld.
