Prednisolon en dexamethason bij acuut astma bij kinderen
Uitgangsvraag
Is behandeling met orale dexamethason een alternatief voor oraal prednisolon (non-inferior/beter) voor kinderen met een acute exacerbatie van astma of status astmaticus op de SEH?
Is orale behandeling met prednisolon 1 mg/kg/dag gelijkwaardig aan behandeling met 2 mg/kg/dag en behandelduur 3 dagen gelijkwaardig aan behandelduur 5 dagen?
Aanbeveling
Bij een patiënt met een acute astma exacerbatie die onvoldoende reageert op één à tweemaal inhaleren met salbutamol raadt de werkgroep aan kortdurend (3 dagen) prednisolon voor te schrijven en het beloop zorgvuldig te evalueren. Bij onvoldoende spoedig herstel en/of langdurig behoefte aan aanvullende zuurstof (≥24-48 uur), bij kinderen met een verhoogd risico op ernstig beloop (bijv. eerder gecompliceerd beloop, IC-opname, langere duur van de exacerbatie voorafgaand aan het SEH-bezoek) en wanneer ≥48 uur elke 3 uur luchtwegverwijding nodig is, wordt verlenging naar 5 dagen aangeraden.
Bij een kortbestaande acute exacerbatie raadt de werkgroep een prednisolon dosering aan van 1 mg/kg in 2 dd en zonder oplaaddosis. De maximale dagdosering is daarbij 40 mg.
Als bijwerkingen een belangrijke rol spelen in de afweging om een orale corticosteroïdkuur te geven, lijkt er op grond van non-inferiority geen bezwaar tegen vervanging door dexamethason (0,3mg/kg in 1 dd gedurende 2 dagen) als 2e keus ter vervanging voor een –prednisolonkuur. De maximale dagdosering is daarbij 10 mg.
Overwegingen
De kwaliteit van bewijs van de gevonden studies was laag tot zeer laag, met name ten gevolge van imprecisie van de gevonden resultaten en de heterogene patiëntengroepen. Hierdoor is er geen overtuigend bewijs van een verschil in uitkomsten tussen een hogere dosering of een langere kuur versus een lagere dosering of een kortere kuur prednisolon, of tussen prednisolon en dexamethason. Er is weinig onderzoek gedaan op dit gebied en geen onderscheid gemaakt tussen corticosteroïd-naïeve en voorbehandelde kinderen. Vanuit professioneel perspectief is er echter geen twijfel aan het nut van systemische corticosteroïden bij een astma-exacerbatie vanwege het verkleinen van de kans op opname, verkorten van opnameduur en verminderen van de kans op heropname/re-exacerbatie (zie British Guideline on the management of asthma, § 9.8.4).(15)
Er is in de literatuur geen aparte analyse gevonden voor hele jonge kinderen (1-5 jaar) en deze analyse kon ook niet op basis van de beschikbare evidence worden gemaakt. Dit onderscheid zou mogelijk wel klinisch belangrijk kunnen zijn omdat bij de 1-5 jarigen een astmadiagnose vaker onzeker is.
Ofschoon de gevonden evidence geen overtuigend voordeel laat zien voor de keuze van een bepaald middel en ook niet voor de optimale duur en/of dosering, is er vanuit het veld, zowel vanuit professionals als vanuit patiënten, wel een duidelijke wens voor eenduidige aanbevelingen. Daartoe werden voorkeuren van patiënten en professionals in de werkgroep opgehaald door middel van discussie. Daarbij bleek er de voorkeur te bestaan zo kort mogelijk en met een zo laag mogelijke dosering te behandelen, tenzij er signalen zijn dat de patiëntveiligheid in het geding komt.
Er is geen significant grotere kans op heropname of re-exacerbatie bij behandeling met prednisolon gedurende 3 dagen versus 5 dagen, op basis van de huidige evidence. Uitgangspunt van de werkgroep is om kort te behandelen, met een mogelijkheid tot verlengen bij onvoldoende (voor)spoedig herstel. Aanwijzingen voor onvoldoende herstel zijn volgens de werkgroep: langdurig behoefte aan aanvullende zuurstof (≥24-48 uur) en ≥48 uur elke 3 uur luchtwegverwijding nodig. Ook bij kinderen met een verhoogd risico op ernstig beloop (bijv. eerder gecompliceerd beloop, IC-opname, langere duur van de exacerbatie voorafgaand aan het SEH-bezoek) raadt de werkgroep 5 dagen behandelduur aan.
Behandeling met lagere, 1 mg/kg/dag versus hogere, 2 mg/kg/dag dosering prednisolon geeft geen significante verschillen in heropname of re- exacerbatie. Vanuit het veld is er behoefte aan een eenduidige aanbeveling voor wat betreft dosering en duur van behandeling. Vanuit professioneel perspectief heeft een lagere dosering de voorkeur wanneer die even goed werkt. Ook zal een lagere dosering voor de meeste patiënten de voorkeur verdienen. Daarom adviseert de werkgroep voor behandeling met prednisolon in principe een dosering van 1 mg/kg/dag aan te houden. De werkgroep acht een dagdosering van 40 mg als maximum voldoende effectief op grond van praktijkervaring.
Met betrekking tot de uitkomstmaten ziekenhuisopname en opnameduur werd geen verschil gevonden tussen prednisolon en dexamethason oraal. Bijwerkingen waren minder aanwezig in de groep met dexamethason (met name braken). Een voordeel hierbij is dat in de gevonden studies 2 dagen behandeling met dexamethason niet inferieur is aan 5 dagen prednisolon. De werkgroep acht een dagdosering van 10 mg als maximum voldoende effectief voor deze indicatie op grond van praktijkervaring. De NNT in de gevonden studies is tamelijk groot, reden waarom de werkgroep dexamethason niet als 1e keus aanraadt, maar als alternatief.
Orale toediening van systemische corticosteroïden wordt in de Nederlandse praktijk in de meeste ziekenhuizen toegepast en is vanuit patiëntperspectief sterk te verkiezen ten opzichte van intraveneuze behandeling. Oraal dexamethason is doorgaans beschikbaar op de SEH (bijv. voor de behandeling van pseudokroep). De werkgroep acht de toepassing van vernevelde dexamethason interessant voor nader onderzoek [kennislacune]. De kwaliteit van het onderzoek van Scarfone acht de werkgroep te laag en het risico op indirectheid te groot om een dergelijke verandering in de praktijk door te voeren.(13)
Onderbouwing
Achtergrond
Bij behandeling van een status astmaticus is naast bronchusverwijding ook behandeling nodig van de inflammatoire component. Orale corticosteroïden zijn potent in het terugdringen van de ontsteking van het luchtwegslijmvlies, maar ook gekend om hun potentiële bijwerkingen bij (langduriger) gebruik.(1) Er zijn verschillen in potentie, werkingssnelheid en respons op verschillende orale corticosteroïden. Als verbetering snel gewenst is, zou de keuze van het orale corticosteroïd een verschil kunnen maken in onder andere snelheid van respons op behandeling, kans op ziekenhuisopname en extra zuurstofbehoefte.
Er is voldoende bewijs dat orale corticosteroïden bij kinderen met milde, matige en ernstige astma exacerbaties de kans op opname, terugkomen van een astma-aanval en van gebruik van beta-2-mimetica verminderen.(1)
Om zo snel mogelijk effect te bewerkstelligen op momenten dat orale corticosteroïden echt nodig zijn, bij een zo laag mogelijke dosering van medicatie en met zo min mogelijk bijwerkingen, zijn verschillende medicamenten en doseringsregimes bekend.
Conclusies / Summary of Findings
Vergelijking dexamethason met prednisolon
|
|
Het is niet bekend of er een verschil is in het aantal exacerbatiedagen bij vergelijking van behandeling met dexamethason versus prednisolon voor kinderen met een acute astma-exacerbatie of een status astmaticus op de SEH. |
|
⨁◯◯◯ ZEER LAAG |
Er lijkt geen relevant verschil te zijn in het aantal ziekenhuisopnames bij vergelijking van behandeling met dexamethason versus prednisolon voor kinderen met een acute astma-exacerbatie of een status astmaticus op de SEH. Normansell, 2016; Paniagua, 2017; Scarfone, 1995; Wei, 2019 (1, 11, 13, 14) |
|
⨁⨁◯◯ LAAG |
Er lijkt geen relevant verschil te zijn in opnameduur bij vergelijking van behandeling met dexamethason versus prednisolon voor kinderen met een acute astma-exacerbatie of een status astmaticus op de SEH. Cronin, 2016(4) |
|
⨁◯◯◯ ZEER LAAG |
Gebruik van vernevelde dexamethason in plaats van oraal prednisolon lijkt geassocieerd te zijn met een hoger percentage ontslag na 2 uur bij kinderen met een acute astma-exacerbatie of een status astmaticus op de SEH. Scarfone, 1995(13) |
|
⨁⨁◯◯ LAAG |
Er lijkt geen relevant verschil te zijn in het aantal heropnames/re-exacerbaties bij vergelijking van behandeling met dexamethason versus prednisolon voor kinderen met een acute astma-exacerbatie of een status astmaticus op de SEH. Kirkland, 2018; Normansell, 2016; Paniagua, 2017; Scarfone, 1995; Wei, 2019(1, 8, 11, 13, 14) |
|
⨁⨁⨁◯ MATIG |
Gebruik van dexamethason in plaats van prednisolon lijkt geassocieerd met minder bijwerkingen bij kinderen met een acute astma-exacerbatie of een status astmaticus op de SEH. Dit geldt met name voor de bijwerking braken (NNT bij vergelijking dexamethason met prednisolon: 37 (95%BI: 21 tot 131), NNT bij subanalyse orale toediening: 26 (95%BI: 17 tot 54); dit wordt door de werkgroep weinig klinisch relevant geacht). Kirkland, 2018; Normansell, 2016; Paniagua, 2017; Wei, 2019(1, 8, 11, 14) |
Korte versus lange behandeling en lage versus hoge dosering prednisolon
|
|
Het is niet bekend of er een verschil is in het aantal ziekenhuisopnames, exacerbatiedagen, snelheid optreden effect en opnameduur bij vergelijking van korte versus lange behandeling of lage dosering versus hoge dosering prednisolon bij kinderen met een acute astma-exacerbatie of een status astmaticus op de SEH. |
|
⨁◯◯◯ ZEER LAAG |
Er lijkt geen relevant verschil te zijn in het aantal heropnames bij vergelijking van korte behandeling (3 dagen) met lange behandeling (5 dagen) en bij vergelijking van lage dosering prednisolon (1 mg/kg/dag) met hoge dosering prednisolon (2 mg/kg/dag) bij kinderen met een acute astma-exacerbatie of een status astmaticus op de SEH. Normansell, 2016(1) |
|
⨁◯◯◯ ZEER LAAG |
Er lijkt geen relevant verschil te zijn in het optreden van bijwerkingen bij vergelijking van korte behandeling (3 dagen) met lange behandeling (5 dagen) en bij vergelijking van lage dosering prednisolon (1 mg/kg/dag) met hoge dosering prednisolon (2 mg/kg/dag) bij kinderen met een acute astma-exacerbatie of een status astmaticus op de SEH. Ernstige bijwerkingen werden niet gerapporteerd. Normansell, 2016; Becker, 1999(1, 3) |
Algehele kwaliteit van bewijs: ZEER LAAG
Samenvatting literatuur
Kirkland et al. voerden een Cochrane systematische review uit, waarin zij een eenmalige dosis dexamethason intramusculair 0,3/0,6/1,7 mg/kg vergeleken met 3/5 dagen orale prednisolon 2 mg/kg/dag bij kinderen met astma die de SEH verlaten. In dit onderzoek zijn 4 trials met in totaal 284 kinderen opgenomen en de auteurs onderzochten het aantal re-exacerbaties, heropnames en ernstige bijwerkingen.(8) Normansell et al. voerden eveneens een Cochrane systematische review uit, waarin zij oraal prednisolon in diverse doseringen en behandelduren vergeleken met oraal dexamethason in diverse doseringen en behandelduren bij kinderen met een astma-exacerbatie. In dit onderzoek werden 9 RCT’s met in totaal 1.819 kinderen geïncludeerd en de auteurs keken naar ziekenhuisopnames, heropnames, re-exacerbaties, ernstige bijwerkingen en bijwerkingen.(1) In de RCT van Becker et al. werd oraal prednisolon 2 mg/kg 2 dd vergeleken met intraveneus prednisolon 1 mg/kg 4 dd bij 66 kinderen met een astma-exacerbatie, waarbij gekeken werd naar opnameduur en bijwerkingen.(3) In de studie van Cronin et al, die ook is opgenomen in de Cochrane review van Normansell et al., werd oraal prednisolon 3 dagen 1 mg/kg/dag vergeleken met oraal dexamethason 0,3 mg/kg eenmalig bij 226 kinderen met een astma-exacerbatie; aanvullend aan de uitkomstmaten in de Cochrane review werd ook de opnameduur onderzocht.(4) Paniagua et al. onderzochten verschillen tussen oraal dexamethason (0,6 mg/kg op SEH, met herhaling na 24 uur) en 5 dagen oraal prednisolon (1,5 mg/kg op SEH, daarna tweemaal daags 1 mg/kg op dag 2-5) bij 557 kinderen met een astma-exacerbatie; zij keken naar ziekenhuisopnames, re-exacerbatie (ongeplande heropname) en bijwerkingen (braken).(11) Scarfone et al. onderzochten bij 111 kinderen met een astma-exacerbatie verschillen tussen oraal prednisolon 2 mg/kg en dexamethason verneveling 1,5 mg/kg. Zij keken naar ziekenhuisopname, ontslag na 2 uur en heropname.(13) Wei et al. voerden een systematische review uit, waarin zij oraal dexamethason 1 of 2 dagen vergeleken met oraal prednisolon 3 tot 6 dagen bij kinderen met een astma-exacerbatie op de SEH.(14) In dit onderzoek zijn zeven RCT’s opgenomen met in totaal 1630 kinderen. De auteurs onderzochten re-exacerbaties (relapse), ziekenhuisopname en braken.
Een tabel met studiekarakteristieken is opgenomen in de evidence tabellen.
Kwaliteit van bewijs
GRADE Evidence Profiles zijn weergegeven in de evidence tabellen.
Voor de vergelijking tussen dexamethason en prednisolon werden voor de uitkomstmaat exacerbatiedagen geen resultaten gevonden. Voor de vergelijking kort gebruik/lage dosering prednisolon met lang gebruik/hoge dosering prednisolon werden voor de uitkomstmaten exacerbatiedagen en snelheid optreden effect geen resultaten gevonden. Hierdoor kon de kwaliteit van bewijs niet bepaald worden. Voor alle overige uitkomstmaten was de kwaliteit van bewijs matig tot zeer laag, vanwege de volgende factoren:
- In veel van de geïncludeerde studies waren er problemen met randomisatie, blindering en/of incomplete rapportage van uitkomsten.
- Er is sprake van zeer onzekere schatting van de resultaten, omdat er meestal maar weinig patiënten in de vergelijkingen waren opgenomen en er maar weinig kinderen een bepaald eindpunt (bijv. ziekenhuisopname) bereikten.
Effecten
Vergelijking dexamethason met prednisolon
Voor de uitkomstmaat exacerbatiedagen zijn geen resultaten beschikbaar. Voor de overige uitkomstmaten worden onderstaand de resultaten beschreven:
- Ziekenhuisopname: in een eigen meta-analyse werden de volgende resultaten gevonden:(1, 11, 13, 14)
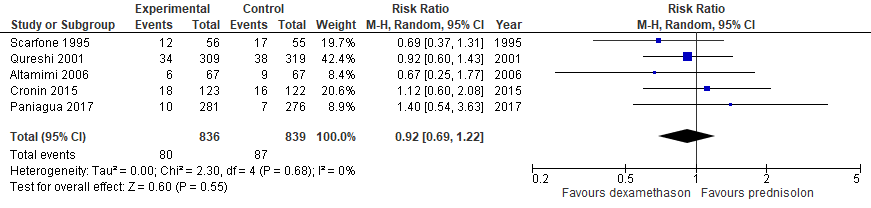
Er is een subgroepanalyse gedaan waarin alleen studies zijn opgenomen, waarin orale toediening van dexamethason werd vergeleken met orale toediening van prednisolon. De resultaten daarvan waren als volgt:
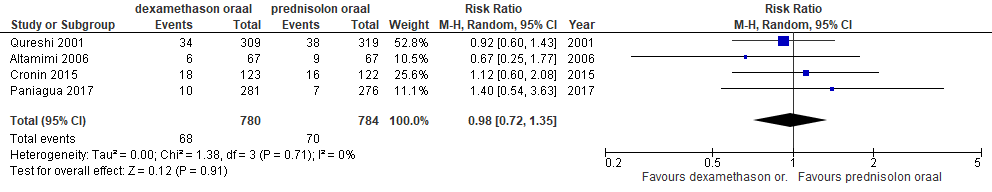
- Opnameduur: in één RCT onder 226 kinderen met een astma-exacerbatie werd een gemiddeld verschil (MD) in opnameduur gevonden van 0,35 dagen ten faveure van dexamethason (95%BI: 1,4 minder tot 0,69 meer). Dit verschil was niet statistisch significant.(4) In deze RCT werd orale toediening van dexamethason vergeleken met orale toediening van prednisolon.
- Snelheid optreden effect: in één RCT uit 1995 onder 111 kinderen met een astma-exacerbatie werd gekeken naar het percentage ontslag na 2 uur; dit was 23% in de groep met verneveld dexamethason (1,5 mg/kg, max. 45 mg) en 7% in de orale prednisolongroep (2 mg/kg). Het relatief risico (RR) was 3,19 (95%BI: 1,11-9,19). Het absolute risicoverschil (ARR) was 159 meer per 1.000 patiënten (95%BI: 8 meer tot 596 meer). De number-needed-to-treat (NNT) was 6. Dat betekent dat 6 kinderen behandeld moeten worden met verneveld dexamethason in vergelijking met oraal prednisolon om één vroeg ontslag te realiseren.(13)
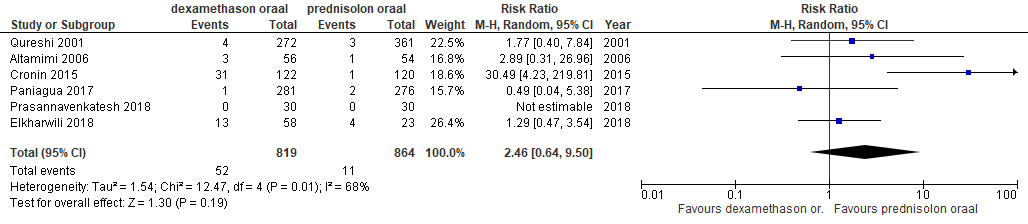
- Heropname/re-exacerbatie: in een eigen meta-analyse werden de volgende resultaten gevonden:(1, 8, 11, 13, 14)
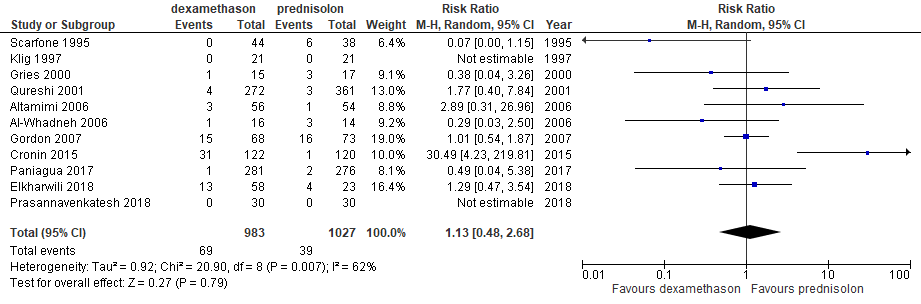
Er is een subgroepanalyse gedaan waarin alleen studies zijn opgenomen, waarin orale toediening van dexamethason werd vergeleken met orale toediening van prednisolon. De resultaten daarvan waren als
volgt:
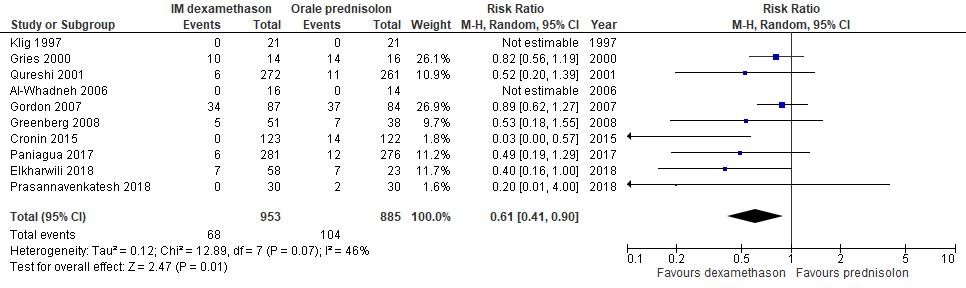
- Bijwerkingen: In een eigen meta-analyse is het optreden van bijwerkingen bij dexamethason vs prednisolon p.o. hieronder weergegeven:(1, 8, 11, 14)
Er is een subgroepanalyse gedaan waarin alleen studies zijn opgenomen, waarin orale toediening van dexamethason werd vergeleken met orale toediening van prednisolon. De resultaten daarvan waren als volgt:
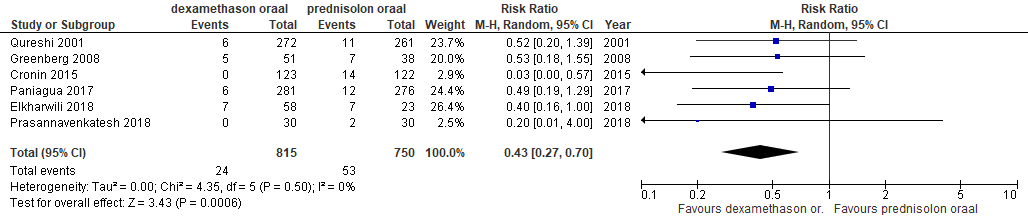
In de studies van Normansell et al., Paniagua et al. en Wei et al. werd gerapporteerd dat het om braken als bijwerking ging. (1, 11, 14) In de studie van Kirkland et al. werd de aard van de bijwerkingen niet beschreven.(8)
Een subanalyse t.a.v. de uitkomstmaat braken leverde het volgende resultaat op voor de vergelijking dexamethason versus prednisolon:
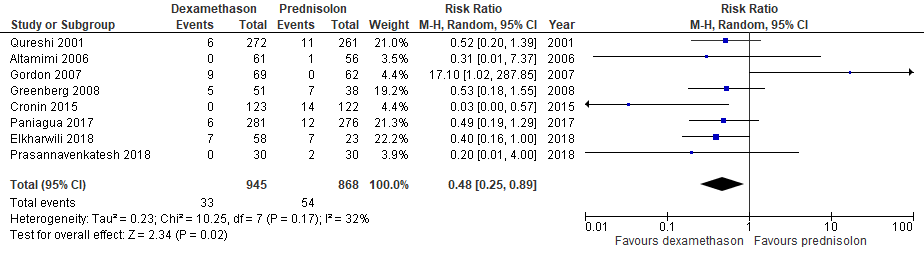
Het relatieve risico op het optreden van braken was 0,48 (95%BI: 0,25-0,89) in het voordeel van dexamethason. De NNT was 37 (95%BI: 21 tot 131), dat betekent dat 37 kinderen met dexamethason in plaats van prednisolon behandeld moeten worden om één maal braken te voorkomen.
Wanneer hierbij gekeken werd naar orale toediening werd het volgende resultaat gezien:
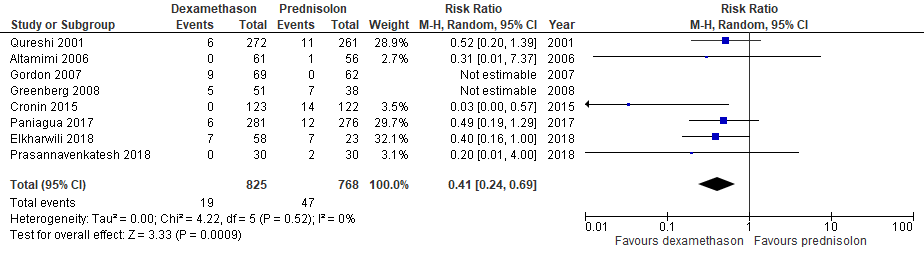
Het relatieve risico op het optreden van braken was 0,41 (95%BI: 0,24-0,69) in het voordeel van dexamethason. De NNT was 26 (95%BI: 17 tot 54), dat betekent dat 26 kinderen met dexamethason in plaats van prednisolon behandeld moeten worden om één maal braken te voorkomen.
Korter versus langer gebruik prednisolon en lage versus hogere dosering prednisolon
Voor de uitkomstmaten ziekenhuisopname, exacerbatiedagen, snelheid optreden effect en opnameduur zijn er geen resultaten gevonden. Voor de overige uitkomstmaten worden onderstaand de resultaten beschreven:
- Heropname: in een eigen meta-analyse werden de volgende resultaten gevonden:(1)
Lage dosering vs hoge dosering:

3 vs. 5 dagen behandeling:
- Bijwerkingen: 4 trials rapporteerden bijwerkingen (vollemaansgezicht, erytheem in het gelaat, verandering van eetlust, buikpijn, diarree, ongerustheid, depressie, euforie, teruggetrokken gedrag, hyperactiviteit, agressief gedrag, braken); deze resultaten konden vanwege de klinische heterogeniteit niet gepoold worden. Wel kan gesteld worden dat er geen verschillen in optreden van bijwerkingen konden worden aangetoond tussen korter gebruik versus langer gebruik van prednisolon en lage versus hoge dosering van prednisolon.(1, 3)
Zoeken en selecteren
P: Kinderen met een acute astma-exacerbatie of status astmaticus op de SEH
I: Behandeling met oraal dexamethason: verschillende behandelduur en doseringen, incl. oplaaddosis
C: Behandeling met oraal prednisolon: verschillende behandelduur en doseringen
O: Opname, exacerbatiedagen, opnameduur, snelheid optreden effect, bijwerkingen (afhankelijk van totaal dosis corticosteroïden), heropname/re-exacerbatie
P: Kinderen met een acute astma-exacerbatie of status astmaticus op de SEH
I: - Behandeling met prednisolon 1 mg/kg/dag p.o. en/of
- Behandelduur 3 dagen
C: - Behandeling met prednisolon 2 mg/kg/dag p.o. en/of
- Behandelduur 5 dagen
O: Opname, exacerbatiedagen, opnameduur, snelheid optreden effect, bijwerkingen (afhankelijk van totaal dosis corticosteroïden), heropname/re-exacerbatie
Systematische review
Voor het beantwoorden van deze vragen is een systematische review van de literatuur uitgevoerd.
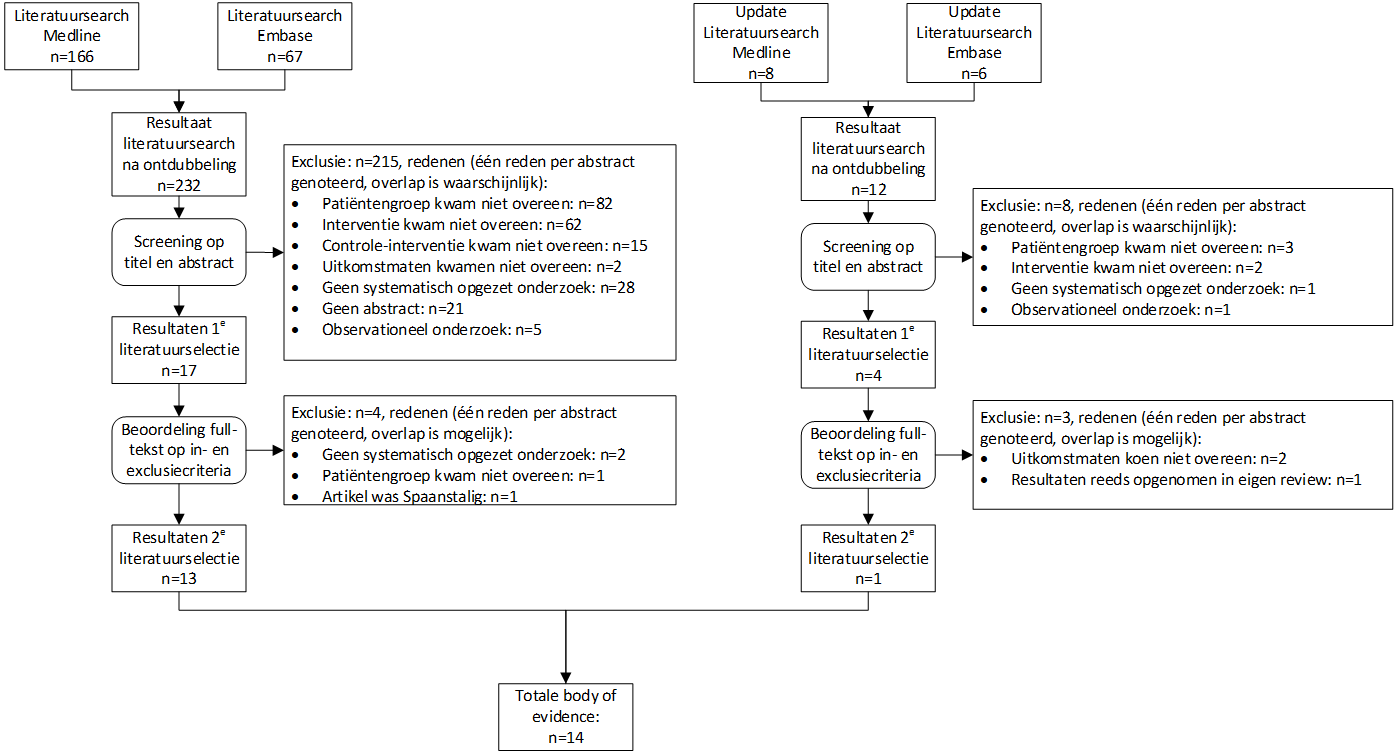
Zoekstrategie en selectie van de literatuur
Voor het beantwoorden van deze uitgangsvraag is op 5 april 2019 gezocht in Medline en Embase (search strategie zie de zoekverantwoording). De literatuur is vervolgens geselecteerd op onderwerp (sluit het artikel aan bij de uitgangsvraag?), studiekenmerken (systematische reviews, al dan niet met meta-analyses of RCT’s) en artikeleigenschappen (abstract aanwezig, artikel in volledige tekst verkrijgbaar in Nederland, gepubliceerd in Nederlandse, Engelse of Duitse taal). De literatuurselectie is weergegeven in de zoekverantwoording. De eerste ronde literatuurselectie gebeurde op basis van de abstracts, waarna van 17 artikelen de volledige tekst werd bestudeerd. Daarvan bleken 13 artikelen geschikt voor beoordeling van de uitgangsvraag.(1-13) Twee van de artikelen betroffen recente Cochrane systematische reviews van goede kwaliteit.(1, 8) In de literatuurselectie zaten nog eens twee reviews, maar de studies die hierin waren opgenomen waren ook geïncludeerd in de Cochrane reviews, waarbij de Cochrane reviews recenter, completer en van een betere kwaliteit waren.(7, 10) Deze reviews zijn derhalve verder niet meegenomen. Vijf gevonden RCT’s waren opgenomen in één van de Cochrane reviews en beschreven geen andere uitkomstmaten dan in de Cochrane reviews; deze zijn daarom ook niet nader geanalyseerd.(2, 5, 6, 9, 12) Eén aanvullende RCT was weliswaar opgenomen in één van de Cochrane reviews, maar is aanvullend geanalyseerd, omdat hierin een uitkomstmaat werd behandeld die niet in de Cochrane review werd bestudeerd.(4) Tot slot zijn er nog 3 aanvullende RCT’s.(3, 11, 13) De zoekactie is geactualiseerd op 9 juni 2020. Hierbij werden 12 aanvullende abstracts gevonden. Na selectie van de abstracts op bovengenoemde criteria bleven vier artikelen over, waarvan de volledige tekst is bestudeerd. Uiteindelijk bleef één artikel over, waarvan de resultaten aan deze review zijn toegevoegd.(14) Voor deze evidence review zijn resultaten uit verschillende studies gecombineerd in eigen specifieke meta-analyses met behulp van RevMan.
Referenties
- Altamimi S, Robertson G, Jastaniah W, Davey A, Dehghani N, Chen R, et al. Single-dose oral dexamethasone in the emergency management of children with exacerbations of mild to moderate asthma. Pediatr Emerg Care. 2006;22(12):786-93.
- Becker JM, Arora A, Scarfone RJ, Spector ND, Fontana-Penn ME, Gracely E, et al. Oral versus intravenous corticosteroids in children hospitalized with asthma. J Allergy Clin Immunol. 1999;103(4):586-90.
- Cronin JJ, McCoy S, Kennedy U, An Fhaili SN, Wakai A, Hayden J, et al. A Randomized Trial of Single-Dose Oral Dexamethasone Versus Multidose Prednisolone for Acute Exacerbations of Asthma in Children Who Attend the Emergency Department. Ann Emerg Med. 2016;67(5):593-601.e3.
- Gordon S, Tompkins T, Dayan PS. Randomized trial of single-dose intramuscular dexamethasone compared with prednisolone for children with acute asthma. Pediatr Emerg Care. 2007;23(8):521-7.
- Greenberg RA, Kerby G, Roosevelt GE. A comparison of oral dexamethasone with oral prednisone in pediatric asthma exacerbations treated in the emergency department. Clin Pediatr (Phila). 2008;47(8):817-23.
- Keeney GE, Gray MP, Morrison AK, Levas MN, Kessler EA, Hill GD, et al. Dexamethasone for acute asthma exacerbations in children: A meta-analysis. Pediatrics. 2014;133(3):493-9.
- Kirkland SW, Cross E, Campbell S, Villa-Roel C, Rowe BH. Intramuscular versus oral corticosteroids to reduce relapses following discharge from the emergency department for acute asthma. Cochrane Database Syst Rev. 2018;6:CD012629.
- Klig JE, Hodge D, 3rd, Rutherford MW. Symptomatic improvement following emergency department management of asthma: a pilot study of intramuscular dexamethasone versus oral prednisone. J Asthma. 1997;34(5):419-25.
- Meyer JS, Riese J, Biondi E. Is dexamethasone an effective alternative to oral prednisone in the treatment of pediatric asthma exacerbations? Hosp. 2014;4(3):172-80.
- Network SIG, Society BT. British guideline on the management of asthma.; 2019.
- Normansell R, Kew KM, Mansour G. Different oral corticosteroid regimens for acute asthma. Cochrane Database Syst Rev. 2016(5):CD011801.
- Paniagua N, Lopez R, Munoz N, Tames M, Mojica E, Arana-Arri E, et al. Randomized Trial of Dexamethasone Versus Prednisone for Children with Acute Asthma Exacerbations. J Pediatr. 2017;191:190-6.e1.
- Qureshi F, Zaritsky A, Poirier MP. Comparative efficacy of oral dexamethasone versus oral prednisone in acute pediatric asthma. J Pediatr. 2001;139(1):20-6.
- Scarfone RJ, Loiselle JM, Wiley JF, 2nd, Decker JM, Henretig FM, Joffe MD. Nebulized dexamethasone versus oral prednisone in the emergency treatment of asthmatic children. Ann Emerg Med. 1995;26(4):480-6.
- Wei J, Lu Y, Han F, Zhang J, Liu L, Chen Q. Oral Dexamethasone vs. Oral Prednisone for Children With Acute Asthma Exacerbations: A Systematic Review and Meta-Analysis. Frontiers in Pediatrics. 2019;7 (no pagination)(503).
Evidence tabellen
|
1e Auteur |
Jaartal |
Setting |
Design |
Doel |
Patiënten |
Interventie |
Controle |
Relevante uitkomstmaten |
Resultaten |
Conclusie auteurs |
Risk of bias / kwaliteit bewijs |
Opmerkingen |
|
Kirkland |
2018 |
- |
Cochrane systematische review met meta-analyses |
Onderzoeken effectiviteit en veiligheid van een eenmalige dosis intramusculaire corticosteroïden vergeleken met een korte kuur orale corticosteroïden voor behandeling van acuut astma voor ontslag v.d. SEH |
V.w.b. studies bij kinderen: 4 studies met in totaal 284 patiënten (69% jongens), lft. varieerde van 6 mnd t/m 16 jr. Studies werden uitgevoerd in Jordanië en USA |
Eenmalige dosis dexamethason (0,3/0,6/1,7 mg/kg) (intramusculair) |
3/5 dgn orale prednisolon 2 mg/kg/dag |
|
|
Onvoldoende bewijs om vast te stellen of IM dexamethason effectiever is dan orale prednisolon bij de behandeling van acuut astma bij kinderen op de SEH. |
Prima uitgevoerde systematische review. Risk of bias v.d. geïncludeerde studies:
Verder:
|
|
|
Normansell |
2016 |
- |
Cochrane systematische review met meta-analyses |
Onderzoeken effectiviteit en veiligheid verschillende doses orale corticosteroïden bij een astma exacerbatie |
V.w.b. studies bij kinderen: 9 studies met in totaal 1.819 kinderen, lft. varieerde van 2-18 jr Studies uitgevoerd in USA, UK, Ierland, Canada en Australië |
|
|
|
Lange/hoge dosis vs korte/lage dosis:
Prednisolon vs dexamethason:
|
Er is geen goed bewijs voor voor- of nadelen van korte/lage doses orale corticosteroïden vs lange/hoge doses |
|
|
|
|
|||||||||||
|
|
|||||||||||
|
|
|||||||||||
|
|
|||||||||||
|
|
|||||||||||
|
|
|||||||||||
|
|
|||||||||||
|
Altamimi |
2006 |
SEH, kinderziekenhuis, Canada |
Dubbelblinde placebogecontroleerde RCT |
Onderzoeken effectiviteit eenmalige dosis orale dexamethason vs 5 dagen 2 dd prednisolon bij kinderen met een milde tot matig-ernstig astma exacerbatie |
134 kinderen met een milde tot matig-ernstig astma exacerbatie (exclusie ernstige exacerbatie), 64% jongens, gem. lft. 54 mnd |
Dexamethason oraal 0,6 mg/kg + placebo |
Prednisolon oraal 1 mg/kg + 1 mg/kg 2 dd 5 dgn |
Geen relevante uitkomstmaten die niet al in de studie van Normansell et al. zijn gerapporteerd |
Zie Normansell et al. |
Eenmalig dexamethason 0,6 mg/kg is niet slechter dan 5 dgn 2 dd prednisolon bij kinderen met mild tot matig-ernstig astma |
Zie Normansell et al. |
Deze studie is opgenomen in de systematische review van Normansell et al. In deze tabel met studiekarakteristieken zijn daarom alleen de resultaten van Altamimi et al. opgenomen voorzover deze al niet in de review van Normansell et al. zijn gerapporteerd |
|
Keeney |
2014 |
- |
Systematische review met meta-analyses |
Onderzoeken verschillen oraal en intramusculair dexamethason en 5 dgn oraal prednisolon of prednisolon |
|
|
|
|
|
|
|
Alle studies die in deze review zijn ogenomen, zijn ook geïncludeerd in de systematische review van Normansell et al. In de review van Keeney et al. zijn geen aanvullende relevante uitkomstmaten vermeld. Derhalve zijn deze resultaten van deze review niet verder opgenomen in dit evidence overzicht. De review is bovendien van mindere kwaliteit dan die van Normansell et al. |
|
Meyer |
2014 |
- |
Review |
Onderzoeken effectiviteit dexamethason bij behandeling astma exacerbatie bij kinderen op de SEH |
|
|
|
|
|
|
|
Alle studies die in deze review zijn ogenomen, zijn ook geïncludeerd in de systematische review van Normansell et al. In de review van Meyer et al. zijn geen aanvullende relevante uitkomstmaten vermeld. Derhalve zijn deze resultaten van deze review niet verder opgenomen in dit evidence overzicht. De review is bovendien van mindere kwaliteit dan die van Normansell et al. |
|
Becker |
1999 |
SEH, kinderziekenhuis, USA |
Dubbelblinde placebogecontroleerde RCT |
|
66 kinderen met astma exacerbatie, eerst behandeld met vernevelde beta-2-agonisten en oraal prednisolon en kinderen werden opgenomen, zo nodig aanvullend zuurstof en/of ipratropium en/of theofylline. Exclusie: pneumonie, chronische longziekte, intensive care opname, continue beta-agonisten of mechanische ventilatie 62% jongens, gem. lft. 7,4 jr. |
Oraal prednisolon 2 mg/kg 2 dd + placebo intraveneus |
Intraveneus prednisolon 1 mg/kg 4 dd + placebo oraal |
|
|
Geen verschil in opnameduur tussen oraal prednisolon en intreveneus prednisolon |
|
Amerikaanse SEH setting onvergelijkbaar met de NLse |
|
Cronin |
2016 |
SEH, kinderziekenhuis, Ierland |
Niet geblindeerde RCT |
Onderzoeken non-inferiority eenmalige dosis oraal dexamethason t.o.v. prednisolon bij behandeling astma exacerbaties bij kinderen op de SEH |
226 kinderen met astma exacerbatie. Exclusie: levensbedreigende exacerbatie, hoge koorts, andere longaandoeningen 68% jongens, gem. lft. 5,7 jr |
Eenmalig oraal dexamethason 0,3 mg/kg |
Prednisolon oraal 1 mg/kg 3 dd |
Opnameduur |
Opnameduur: dexamethason gem. 2,33 dagen; prednisolon gem. 2,69 dagen; MD: -0,35 dagen (95%BI: -1,40 tot 0,69) |
Geen conclusie t.a.v.uitkomstmaat opnameduur |
|
Deze studie is opgenomen in de systematische review van Normansell et al. In deze tabel met studiekarakteristieken zijn daarom alleen de resultaten van Cronin et al. opgenomen voorzover deze al niet in de review van Normansell et al. zijn gerapporteerd |
|
Gordon |
2007 |
SEH, kinderziekenhuis, USA |
Niet geblindeerde RCT |
Onderzoeken of eenmalig intramusculair dexamethason een goed alternatief is voor 5 dgn orale prednisolon bij kinderen met een astma exacerbatie op de SEH |
181 kinderen met astma exacerbatie, gem. lft. 40 mnd, 61% jongens |
Intramusculair dexamethason 0,6 mg/kg, eenmalig |
Oraal prednisolon 2 mg/kg 1 dd 5 dgn |
Geen relevante uitkomstmaten die niet al in de studie van Kirkland et al. zijn gerapporteerd |
Zie Kirkland et al. |
Geen klinisch relevant verschil bij eenmalig intramusculair dexamethason t.o.v. kuur oraal prednisolon bij matige astma exacerbaties op de SEH |
|
Deze studie is opgenomen in de systematische review van Kirkland et al. In deze tabel met studiekarakteristieken zijn daarom alleen de resultaten van Gordon et al. opgenomen voorzover deze al niet in de review van Kirkland et al. zijn gerapporteerd |
|
Greenberg |
2008 |
SEH, universitaire kinderkliniek, USA |
Dubbelblinde RCT |
Vergelijken effectiviteit 2 doses oraal dexamethason met 5 dagen prednisolonkuur bij kinderen met een astma-exacerbatie |
Eerste inclusie van 167 patiënten, maar 89 patiënten hebben de studie afgemaakt. Exclusie: andere aandoeningen, ooit beademd. Eerst behandeld met albuterol verneveling en ipratropium |
0,6 mg/kg oraal dexamethason op SEH en bij ontslag |
2 mg/kg oraal prednisolon op SEH en bij ontslag 1 mg/kg 2 dd 5 dgn |
Geen relevante uitkomstmaten die niet al in de studie van Normansell et al. zijn gerapporteerd |
Zie Normansell et al. |
Geen verschil in effectiviteit en bijwerkingen tussen prednisolon en dexamethason |
|
Deze studie is opgenomen in de systematische review van Normansell et al. In deze tabel met studiekarakteristieken zijn daarom alleen de resultaten van Greenberg et al. opgenomen voorzover deze al niet in de review van Normansell et al. zijn gerapporteerd |
|
Klig |
1997 |
Kinder-SEH, kinderziekenhuis, USA |
Niet geblindeerde RCT |
Onderzoeken of eenmalig intramusculair dexamethason vergelijkbaar is met 3 dgn oraal prednisolon om symptomen te verminderen en re-exacerbatie te voorkomen bij kinderen met een astma-exacernatie |
44 kinderen met een astma-exacerbatie, geen andere aandoeningen, geen eerdere zeer ernstige exacerbatie. Ook behandeling met albuterol verneveling en zuurstof Gem. lft 73 mnd, 55% jongens |
Intramusculair dexamethason 0,3 mg/kg eenmalig |
Orale prednisolon 2 mg/kg 3 dgn |
Geen relevante uitkomstmaten die niet al in de studie van Kirkland et al. zijn gerapporteerd |
Zie Kirkland et al. |
Eenmalig intramusculair dexamethason is mogelijk een alternatief voor 3 dgn orale prednisolon voor behandeling van acute exacerbaties van astma bij kinderen |
|
Deze studie is opgenomen in de systematische review van Kirkland et al. In deze tabel met studiekarakteristieken zijn daarom alleen de resultaten van Klig et al. opgenomen voorzover deze al niet in de review van Kirkland et al. zijn gerapporteerd |
|
Paniagua |
2017 |
SEH, opleidingsziekenhuis, Spanje |
Niet geblindeerde RCT |
Onderzoeken of 2 doses dexamethason even effectief is als 5 dgn prednisolon/prednisolon bij kinderen met een astma-exacerbatie op de SEH |
557 kinderen met een astma-exacerbatie, behandeling met albuterol inhalatie en ipratropium, en evt. zuurstof 60% jongens, gem lft 4,6 jr |
0,6 mg/kg orale dexamethason op SEH, met herhaling na 24 uur |
1,5 mg/kg orale prednisolon/prednisolon 1,5 mg/kg op SEH, daarna 1 mg/kg 2 dd op dag 2-5 |
|
|
2 maal dexamethason zou een effectief alternatief kunnen zijn voor een 5-daagse kuur prednisolon/prednisolon bij astma exacerbaties bij kinderen |
|
|
|
Qureshi |
2001 |
SEH, kinderziekenhuis, USA |
Niet geblindeerde RCT |
Onderzoeken of 2 dgn orale dexamethason effectiever is dan 5 dgn orale prednisolon bij kinderen met acuut astma |
628 kinderen met acute astma exacerbatie, na behandeling albuterol verneveling en ipratropium, orale corticosteroïden en evt. zuurstof |
Orale prednisolon of prednisolon 2 mg/kg + bij ontslag 1 dd 1 mg/kg 4 dgn |
Orale dexamethason 0,6 mg/kg + bij ontslag 0,6 mg/kg 1 dag |
Geen relevante uitkomstmaten die niet al in de studie van Normansell et al. zijn gerapporteerd |
Zie Normansell et al. |
2 doses dexamethason zijn even effectief (en meer compliant) en minder bijwerkingen dan 5 dgn prednisolon bij kinderen met acuut astma |
|
Deze studie is opgenomen in de systematische review van Normansell et al. In deze tabel met studiekarakteristieken zijn daarom alleen de resultaten van Qureshi et al. opgenomen voorzover deze al niet in de review van Normansell et al. zijn gerapporteerd |
|
Scarfone |
1995 |
SEH, kinderziekenhuis, USA |
Dubbelblinde placebogecontroleerde RCT |
Vergelijking dexamethason verneveling met oraal prednisolon bij kinderen met een astma exacerbatie op de SEH |
111 kinderen met astma-exacerbatie. Exclusie: ernstig zieke kinderen, andere longaandoeningen, recent gebruik corticosteroïden. Ook behandeling met albuterol en zuurstof + alle patiënten die naar huis gingen kregen ook orale prednisolon 2 mg/kg 5 dgn Gem. lft 60 mnd, 60% jongens |
Oraal prednisolon 2 mg/kg + placebo |
Dexamethason verneveling 1,5 mg/kg + placebo |
|
|
Verneveld dexamethason is even effectief als orale prednisolon bij kinderen met acuut astma en ging gepaard met sneller herstel en minder re-exacerbaties |
|
|
|
Wei |
2019 |
- |
Systematische review met meta-analyse |
Onderzoeken effectiviteit orale dexamethason vs orale prednisolon op re-exacerbatie en bijwerkingen |
7 RCT’s met 23-288 kinderen met astma-exacerbatie |
Dexamethason 1 of 2 dagen 0,3-0,6 mg/kg p.o. |
Prednisolon 3-6 dagen 1-2 mg/kg p.o. |
Follow-up 1-15 dagen:
|
|
|
Prima uitgevoerde systematische review. Risk of bias v.d. geïncludeerde studies:
Verder:
|
|
GRADE Evidence Profiles
Dexamethason vs prednisolon
Author(s): Mariska Tuut
Question: Behandeling met dexamethason compared to behandeling met prednisolon in kinderen met een ernstige astma-exacerbatie of status asthmaticus
Setting: SEH, Nederlandse ziekenhuizen
Bibliography:
|
Certainty assessment |
№ of patients |
Effect |
Certainty |
Importance |
||||||||
|
№ of studies |
Study design |
Risk of bias |
Inconsistency |
Indirectness |
Imprecision |
Other considerations |
behandeling met dexamethason |
behandeling met prednisolon |
Relative |
Absolute |
||
|
Ziekenhuisopname |
||||||||||||
|
5 |
randomised trials |
serious a |
not serious |
serious b |
serious c |
none |
80/836 (9.6%) |
87/839 (10.4%) |
RR 0.92 |
8 fewer per 1.000 |
⨁◯◯◯ |
|
|
Exacerbatiedagen - not reported |
||||||||||||
|
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
|
|
Opnameduur |
||||||||||||
|
1 |
randomised trials |
serious d |
not serious e |
serious b |
not serious |
none |
123 |
122 |
- |
MD 0.35 dagen fewer |
⨁⨁◯◯ |
|
|
Snelheid optreden effect (assessed with: ontslag na 2 uur) |
||||||||||||
|
1 |
randomised trials |
serious f |
not serious e |
serious b |
serious c |
none |
13/56 (23.2%) |
4/55 (7.3%) |
RR 3.19 |
159 more per 1.000 |
⨁◯◯◯ |
|
|
Heropname/re-exacerbatie |
||||||||||||
|
11 |
randomised trials |
serious a |
not serious |
not serious |
serious g |
none |
56/895 (6.3%) |
35/974 (3.6%) |
RR 1.07 |
3 more per 1.000 |
⨁⨁◯◯ |
|
|
Bijwerkingen |
||||||||||||
|
10 |
randomised trials |
serious a |
not serious |
not serious |
not serious |
none |
61/865 (7.1%) |
95/832 (11.4%) |
RR 0.66 |
39 fewer per 1.000 |
⨁⨁⨁◯ |
|
CI: Confidence interval; RR: Risk ratio; MD: Mean difference
Explanations
a. Problemen met randomisatie en blindering in de geïncludeerde studies
b. De in de studies geïncludeerde patiënten hadden een astma-exacerbatie, maar geen status asthmaticus, de patiëntenpopulatie is daarom niet goed vergelijkbaar met de doelgroep van deze uitgangsvraag
c. Optimal information size wordt niet gehaald, te weinig patiënten om zekere resultaten te geven
d. Geen blindering, sommige patiënten participeerden meer dan één keer in deze studie; dat geeft kans op vertekening van de resultaten
e. Inconsistentie is niet mogelijk, wanneer er resultaten van slechts één onderzoek gebruikt zijn
f. Problemen met randomisatie en selectieve rapportage
g. Zowel klinisch relevant effect in het voordeel van dexamethason als van prednisolon in 95%BI
Prednisolon kort/lage dosis versus lang/hoge dosis
Auteur(s): Mariska Tuut
Datum:
Vraagstelling: Prednisolon 1 mg/kg/dag en/of 3 dagen compared to prednisolon 2 mg/kg/dag en/of 5 dagen in kinderen met een ernstige astma-exacerbatie of status astmaticus
Setting: SEH, Nederlandse ziekenhuizen
Literatuur:
|
Certainty assessment |
Aantal patiënten |
Effect |
Certainty |
Importantie |
||||||||
|
Aantal studies |
Studieopzet |
Risk of bias |
Inconsistentie |
Indirect bewijs |
Onnauwkeurigheid |
Andere factoren |
prednisolon 1 mg/kg/dag en/of 3 dagen |
prednisolon 2 mg/kg/dag en/of 5 dagen |
Relatief |
Absoluut |
||
|
Ziekenhuisopname |
||||||||||||
|
1 |
gerandomiseerde trials |
ernstig a |
niet ernstig b |
ernstig c |
ernstig d |
niet gevonden |
7/62 (11.3%) |
11/63 (17.5%) |
RR 1.66 |
115 meer per 1.000 |
⨁◯◯◯ |
|
|
Exacerbatiedagen - niet gerapporteerd |
||||||||||||
|
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
|
|
Opnameduur |
||||||||||||
|
1 |
gerandomiseerde trials |
ernstig e |
niet ernstig b |
ernstig c |
zeer ernstig d |
niet gevonden |
33 |
33 |
- |
MD 8 uur minder |
⨁◯◯◯ |
|
|
Snelheid optreden effect - niet gerapporteerd |
||||||||||||
|
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
|
|
Heropname/re-exacerbatie |
||||||||||||
|
4 |
gerandomiseerde trials |
niet ernstig |
niet ernstig |
ernstig c |
zeer ernstig d |
niet gevonden |
3/285 (1.1%) |
2/245 (0.8%) |
RR 0.66 |
3 minder per 1.000 |
⨁◯◯◯ |
|
|
Bijwerkingen |
||||||||||||
|
4 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
ernstig c |
ernstig d |
niet gevonden |
Bijwerkingen werden gerapporteerd in de review van Normansell et al. (RCT's Chang 2008, Kayani 2002 en NCT00257933) en de RCT van Becker 1999. Resultaten konden niet worden gepoold vanwege heterogeniteit van de uitkomsten. In geen van de studies traden ernstige bijwerkingen op. Voor geen enkele bijwerking werd een statistisch significant verschil gevonden tussen kort gebruik/lage dosis en lang gebruik/hoge dosis |
⨁◯◯◯ |
||||
CI: Confidence interval; RR: Risk ratio; MD: Mean difference
Explanations
a. Mogelijk problemen met randomisatie, geen blindering, incomplete outcome data
b. Inconsistentie is niet mogelijk, wanneer er resultaten van slechts één onderzoek gebruikt zijn
c. De in de studies geïncludeerde patiënten hadden een astma-exacerbatie, maar geen status astmaticus, de patiëntenpopulatie is daarom niet goed vergelijkbaar met de doelgroep van deze uitgangsvraag
d. Optimal information size wordt niet gehaald, te weinig patiënten om zekere resultaten te geven
e. Er is sprake van onvergelijkbare groepen, bijv. in SEH management; dit kan voor vertekening van de resultaten zorgen
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 02-11-2021
Beoordeeld op geldigheid : 29-09-2021
De Nederlandse Vereniging voor Kindergeneeskunde is eerstverantwoordelijke voor de actualiteit van deze richtlijn. Ook de overige bij de ontwikkeling van deze richtlijn betrokken wetenschappelijke verenigingen en de patiëntenorganisatie monitoren de actualiteit van de richtlijn. Ontwikkelingen binnen het vakgebied kunnen aanleiding zijn om één of meerdere modules van de richtlijn te herzien. Uiterlijk in 2026 bepaalt de richtlijncommissie van de Nederlandse Vereniging voor Kindergeneeskunde of deze richtlijn nog actueel is. Indien gedeeltelijke of totale herziening wenselijk is, dan spant de Nederlandse Vereniging voor Kindergeneeskunde zich ervoor in om dit te realiseren.
Algemene gegevens
De ontwikkeling van deze richtlijn is gefinancierd door de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS). De financier had geen invloed op de inhoud van de richtlijn.
Aanleiding
De herziening van de NVK-richtlijnen ‘Astma bij kinderen (2013)’ en ‘Acuut astma bij kinderen, richtlijn voor de opvang in het 1e uur (2012)’ is geprioriteerd door de sectie Kinderlongziekten van de Nederlandse Vereniging voor Kindergeneeskunde. Op basis van die prioritering en advies van de commissie Richtlijnen van de Nederlandse Vereniging voor Kindergeneeskunde is een SKMS-aanvraag gedaan.
Doel en doelgroep
Doel
Het doel van deze richtlijn is het bieden van ondersteuning aan kinderartsen bij het realiseren van een uniform en zoveel mogelijk evidence-based beleid bij kinderen van 1 tot 18 jaar met (verdenking op) astma.
Doelgroep
Deze richtlijn is primair geschreven voor de doelgroep kinderartsen en arts-assistenten (niet) in opleiding tot kinderarts. Kinderlongverpleegkundigen, verpleegkundig specialisten en physician assistants en andere zorgmedewerkers die betrokken zijn bij de zorg voor kinderen met astma in de 2e lijn kunnen eveneens informatie ontlenen aan deze richtlijn.
Samenstelling werkgroep
Voor de ontwikkeling van deze richtlijn is een richtlijnwerkgroep samengesteld. In de werkgroep participeerden gemandateerde vertegenwoordigers van de belangrijkste beroepsverenigingen die te maken hebben met de zorg rondom kinderen met astma. Verschillende secties van de Nederlandse Vereniging voor Kindergeneeskunde waren hierin vertegenwoordigd. Om het patiëntenperspectief te waarborgen, hadden een ouder van een kind met astma en een medewerker van het Longfonds zitting in de werkgroep. De werkgroep is procedureel en methodologisch ondersteund door PROVA en logistiek door het bureau van de Nederlandse Vereniging voor Kindergeneeskunde. De werkgroep bestond uit de volgende personen:
- Dr. Erik-Jonas van de Griendt, kinderarts-pulmonoloog, namens de Sectie Kinderlonggeneeskunde van de Nederlandse Vereniging voor Kindergeneeskunde, voorzitter en projectleider (sinds april 2020)
- Mariska Tuut, epidemioloog/richtlijnmethodoloog, PROVA, secretaris
- Magda Barnhoorn, namens Longfonds (tot april 2020)
- Patrick Bhairosing, namens Longfonds (sinds december 2020)
- Prof. Dr. Patrick Bindels, huisarts, namens het Nederlands Huisartsen Genootschap
- Dr. Annemie Boehmer, kinderarts-pulmonoloog, namens de Sectie Kinderlonggeneeskunde van de Nederlandse Vereniging voor Kindergeneeskunde, voorzitter en projectleider (tot april 2020)
- Viona Boerefijn-Smets, ervaringsdeskundige, namens Longfonds (tot juni 2020)
- Linda Eijking, longverpleegkundige, namens Verpleegkundigen & Verzorgenden Nederland
- Dr. Bart van Ewijk, kinderarts-pulmonoloog, namens de Sectie Kinderlonggeneeskunde van de Nederlandse Vereniging voor Kindergeneeskunde
- Sabien van der Geest-Heisterkamp, kinderarts-intensivist, namens de Sectie Intensive Care Kinderen van de Nederlandse Vereniging voor Kindergeneeskunde
- Xana van Jaarsveld, namens Longfonds (van april 2020 tot december 2020)
- Ursula Kooijman, ervaringsdeskundige, namens Longfonds (sinds augustus 2020)
- Dr. Gerbrich van der Meulen, kinderarts-allergoloog, namens de Sectie Kinderallergologie van de Nederlandse Vereniging voor Kindergeneeskunde
- Niels Rutjes, kinderarts-pulmonoloog, namens de Sectie Kinderlonggeneeskunde van de Nederlandse Vereniging voor Kindergeneeskunde
- Mariël Verwaal, Verpleegkundig Specialist Kinderlongziekten, namens Verpleegkundigen & Verzorgenden Nederland
De klankbordgroep bestond uit gemandateerde vertegenwoordigers van beroepsgroepen, die niet primair de doelgroep zijn van deze richtlijn, maar wel specifieke expertise hebben op het gebied van het onderwerp van de richtlijn. De klankbordgroep is per e-mail benaderd om de conceptteksten van de richtlijn te becommentariëren. De klankbordgroep bestond uit de volgende personen:
- Dr. Mathieu Bolhuis, ziekenhuisapotheker, namens de Nederlandse Vereniging voor Ziekenhuisapothekers
- Dr. Peter Klijn, kinderfysiotherapeut, namens het Koninklijk Nederlands Genootschap voor Fysiotherapie
- Sandra Lever, kinderlongfunctie-analist, namens de Nederlandse Vereniging van Longfunctieanalisten
- Ellen van der Linden, jeugdarts, namens AJN Jeugdartsen Nederland
- Renate Nicolaas, klinisch psycholoog, namens het Nederlands Instituut van Psychologen
- Roselin van der Torren-Klever, jeugdarts, namens AJN Jeugdartsen Nederland
- Jurgen te Rijdt, keel-neus-oorarts, namens de Nederlandse Vereniging voor Keel-Neus-Oorheelkunde en Heelkunde van het Hoofd-Halsgebied
- Dr. Marjo van de Ven, longarts, namens de Nederlandse Vereniging van Artsen voor Longziekten en Tuberculose
- Rene Verbeek, spoedeisende hulp arts, namens de Nederlandse Vereniging van Spoedeisende Hulp Artsen
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden en klankbordgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad (zie onderstaande tabel). Er waren geen beperkingen voor deelname geconstateerd.
|
Naam |
Hoofdfunctie(s) |
Nevenwerkzaamheden |
Persoonlijke financiële belangen |
Persoonlijke relaties |
Extern gefinancierd onderzoek |
Intellectuele belangen en reputatie |
Overige belangen |
|
|
Erik-Jonas van de Griendt (projectleider sinds april 2020) |
Kinderarts-pulmonoloog:
|
Lid werkgroep Persisterend Ernstig Astma (PSA) van de Sectie kinderlongziekten, NVK (onbetaald) PhD-candidate Post Graduate School UvA Amsterdam (onbetaald) |
Geen persoonlijke financiële belangen te melden |
Geen persoonlijke relaties die kunnen leiden tot belangenverstrengeling te melden |
Geen extern gefinancierd onderzoek te melden |
Niet van toepassing |
Nee |
|
|
Mariska Tuut (richtlijnmethodoloog) |
Eigenaar PROVA (adviesbureau evidence-based richtlijnontwikkeling, richtlijnmethodoloog) |
PhD-candidate CAPRHI Research School, Maastricht University, onbetaald |
geen |
geen |
geen |
geen |
geen |
|
|
Magda Barnhoorn (werkgroep, tot april 2020) |
Projectleider Zorg bij Longfonds |
- |
- |
- |
- |
- |
- |
|
|
Patrick Bhairosing (werkgroep sinds december 2020) |
Projectleider Kinderen en jongeren met longziekten |
- |
- |
- |
- |
- |
- |
|
|
Patrick Bindels (werkgroep) |
Hoogleraar huisartsgeneeskunde, hoofd afdeling huisartsgeneeskunde, Erasmus MC Rotterdam, fulltime |
- |
Geen |
Nee |
- |
Geen |
Nee |
|
|
Annemie Boehmer (projectleider tot april 2020) (kerngroep) |
|
Alles dus onbetaald |
Ik heb betaald advies gegeven aan GlaxoSmithKline en zou nog uitgenodigd kunnen worden voor weer een advies op gebied van biologicals voor ernstig astma |
Nee |
Geen belangenverstrengeling |
Geen |
Geen bekend |
|
|
Viona Boerefijn-Smets (werkgroep tot juni 2020) |
Niet werkzaam, thuisblijfmoeder (in 2013 afgestudeerd aan de Universiteit van Tilburg; master theologie/categoriaal pastoraat) |
|
|
|
n.v.t. |
Nee, in principe niet |
Nee |
|
|
Linda Eijking (werkgroep) |
|
Voorzitter taakgroep Kinderlongverpleegkundigen V&VN (onbetaald) |
Nee |
Nee |
Nee |
Nee |
Nee |
|
|
Bart van Ewijk (werkgroep) |
|
|
Geen |
Nee |
Nee |
Werkzaam in enige astmacentrum in Nederland met klinische opname mogelijkheid |
Nee |
|
|
Sabien van der Geest-Heisterkamp (werkgroep) |
Kinderarts-kinderintensivist LUMC (ICK) |
Instructeur APLS (Riel), onbetaald/onkosten vergoeding |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
|
|
Xana van Jaarsveld (werkgroep van april 2020 tot december 2020) |
Adviseur Zorg, Longfonds |
n.v.t. |
n.v.t |
n.v.t |
n.v.t. |
n.v.t |
geen |
|
|
Ursula Kooijman (werkgroep, sinds augustus 2020) |
Patiëntvertegenwoordiger Longfonds |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
|
|
Gerbrich v.d. Meulen (werkgroep) |
Kinderarts-allergoloog, Martini Ziekenhuis, Groningen |
n.v.t. |
geen |
neen |
Alleen onderzoek mede gefinancierd door Danone. Geen belangenverstrengeling m.b.t. astma richtlijn |
Boegbeeld Speerpunt Martini allergie centrum voor kinderen (geen belangenverstrengeling m.b.t. deze richtlijn) |
neen |
|
|
Niels Rutjes (werkgroep) |
Kinderlongarts, Amsterdam UMC / Emma Kinderziekenhuis |
|
Eenmalige deelname adviseraad mepolizumab GSK |
Geen |
Geen |
Geen |
Geen |
|
|
Mariël Verwaal (werkgroep) |
|
|
Geen persoonlijke financiële belangen |
Nee, geen persoonlijke belangen |
Geen belang |
Geen belang |
Neen |
|
|
Mathieu Bolhuis (klankbordgroep) |
Ziekenhuisapotheker / klinisch farmacoloog UMCG |
n.v.t. |
n.v.t. |
|
n.v.t. |
n.v.t. |
n.v.t. |
|
|
Peter Klijn (klankbordgroep) |
|
|
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
|
|
Sandra Lever (klankbordgroep) |
Longdiagnostisch laborant, ErasmusMC locatie Sophia Kinderziekenhuis |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
|
|
Ellen van der Linden (klankbordgroep) |
Jeugdarts Jeugdgezondheidszorg Zuid-Holland West |
|
- |
- |
- |
- |
- |
|
|
Renate Nicolaas (klankbordgroep) |
Klinisch psycholoog / kinder- en jeugdpsycholoog NIP |
geen |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
geen |
|
|
Jurgen te Rijdt (klankbordgroep) |
|
- |
geen |
geen |
nee |
geen |
Geen belangen |
|
|
Roselin van der Torren-Klever (klankbordgroep) |
Jeugdarts GGDHM |
geen |
geen |
geen |
geen |
geen |
geen |
|
|
Marjo v.d. Ven (klankbordgroep) |
Longarts Rijnstate Arnhem |
geen |
|
nee |
|
n.v.t. |
nee |
|
|
René Verbeek (klankbordgroep) |
SEH-arts KNMG in het Nij Smellinghe Ziekenhuis te Drachten |
|
Niet van toepassing |
Nee |
Niet van toepassing |
Niet van toepassing |
|
|
Methode ontwikkeling
Evidence based
Implementatie
Tijdens de ontwikkeling van de richtlijn is zoveel mogelijk rekening gehouden met de implementatie van de richtlijn en de uitvoerbaarheid van de aanbevelingen. Bij deze richtlijn hoort een implementatieplan, bedoeld om de implementatie van de richtlijn te faciliteren.
Werkwijze
AGREE
Deze richtlijn is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010), dat een internationaal breed geaccepteerd instrument is. Voor een stap-voor-stap beschrijving hoe een evidence-based richtlijn tot stand komt wordt verwezen naar het stappenplan Ontwikkeling van Medisch Specialistische Richtlijnen van het Kennisinstituut van de Federatie Medisch Specialisten.
Knelpunteninventarisatie
Bij de start van het richtlijnontwikkeltraject zijn knelpunten in de zorg voor kinderen met astma geïnventariseerd alle Nederlandse kinderartsen via de Nederlandse Vereniging voor Kindergeneeskunde (NVK) en separaat bij de Sectie Kinderlongziekten van de NVK, de leden van de richtlijnwerkgroep en de klankbordgroep. Dit heeft geleid tot een grote hoeveelheid knelpunten. Door de richtlijnwerkgroep zijn 6 knelpunten geprioriteerd. Vijf daarvan zijn nieuwe knelpunten, die niet eerder in de richtlijn zijn behandeld. Deze vijf nieuwe knelpunten zijn uitgewerkt m.b.v. de GRADE-methodiek (www.gradeworkinggroup.org). Een uitgebreide verantwoording van de werkwijze is vermeld in de betreffende modules. Het zesde geprioriteerde knelpunt betreft een herziening van de belangrijkste delen van de eerdere richtlijn uit 2013; deze was destijds grotendeels gebaseerd op de toentertijd actuele BTS/SIGN-richtlijn. De werkgroep heeft de betreffende tekst getoetst op actualiteit en waar nodig aangepast.
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpunteninventarisatie zijn door de kerngroep concept-uitgangsvragen vastgesteld, inclusief een voorstel voor patiëntrelevante uitkomstmaten. Deze uitgangsvragen en uitkomstmaten zijn vervolgens door de richtlijnwerkgroep bediscussieerd en vastgesteld.
Literatuuronderzoek
Het literatuuronderzoek voor de richtlijn is uitgevoerd door de richtlijnmethodoloog van de richtlijnwerkgroep, daarin inhoudelijk bijgestaan door de projectleider. De conceptteksten zijn geschreven door de projectleider en richtlijnmethodoloog. De conceptteksten zijn per e-mail voorbereid en tijdens de werkgroepvergaderingen zorgvuldig bediscussieerd door de richtlijnwerkgroep. Daarbij is telkens expliciet aandacht besteed aan het patiëntenperspectief. De conceptteksten zijn vastgesteld door de richtlijnwerkgroep. Daarna zijn de conceptteksten voorgelegd aan de leden van de klankbordgroep.
Strategie voor zoeken en selecteren van de literatuur
Er werd voor de afzonderlijke uitgangsvragen aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in Medline en Embase. Voor specifieke verantwoording van het zoek- en selectieproces wordt verwezen naar de inhoudelijke modules.
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld en samengevat in tabellen met studiekarakteristieken en ook samengevat in de tekst van de modules. Daarbij is expliciet aandacht besteed aan risk of bias en overige kwaliteitsaspecten van het wetenschappelijk bewijs.
Samenvatten van de literatuur
Een samenvatting van de totale body of evidence werd gemaakt met behulp van de GRADE methodiek (zie www.gradeworkinggroup.org), waarbij GRADE Evidence Profiles werden opgesteld. Voor het statistisch poolen van data werd gebruik gemaakt van RevMan5.
Formuleren van de conclusies
Voor elke relevante uitkomstmaat werd het wetenschappelijk bewijs samengevat in een of meerdere literatuurconclusies waarbij het niveau van bewijs werd bepaald volgens de GRADE-methodiek.
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk, zoals de expertise van de werkgroepleden, de waarden en voorkeuren van de patiënt, kosten, beschikbaarheid van voorzieningen en organisatorische zaken. Deze aspecten worden, voor zover geen onderdeel van de literatuursamenvatting, vermeld en beoordeeld (gewogen) onder het kopje Van bewijs naar aanbeveling.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling.
Commentaarronde
Na verwerking van alle feedback uit de werkgroep en de klankbordgroep is de richtlijn voor commentaar voorgelegd aan de volgende verenigingen/organisaties:
- Nederlandse Vereniging voor Kindergeneeskunde:
- Sectie kinderlongziekten
- Sectie Intensive Care Kinderen
- Sectie Kinderallergologie
- Expertisegroep Algemene Kindergeneeskunde
- Expertisegroep Acute Kindergeneeskunde
- Alle leden Nederlandse Vereniging voor Kindergeneeskunde
- Longfonds
- Stichting Kind en Ziekenhuis
- Verpleegkundigen & Verzorgenden Nederland:
- Afdeling longverpleegkundigen
- Afdeling verpleegkundig specialisten
- Nederlands Huisartsen Genootschap
- Nederlandse Vereniging van Ziekenhuisapothekers
- Nederlandse Vereniging van Artsen voor Longziekten en Tuberculose
- Nederlandse Vereniging van Longfunctieanalisten
- AJN Jeugdartsen Nederland
- Nederlandse Vereniging van Spoedeisende Hulp Artsen
- Lareb
- Kinderformularium
- Zorgverzekeraars Nederland
- Nederlandse Federatie van Universitair Medische Centra
- Nederlandse Vereniging van Ziekenhuizen
- Vereniging Innovatieve Geneesmiddelen
De binnengekomen commentaren zijn verzameld en in concept verwerkt door de projectleider en richtlijnmethodoloog. Dit is voorgelegd aan de richtlijnwerkgroep. De vastgestelde conceptteksten zijn ter autorisatie voorgelegd.
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag.
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is om de uitgangsvraag te kunnen beantwoorden. Een overzicht van de onderwerpen waarvoor (aanvullend) wetenschappelijk van belang wordt geacht, is als aanbeveling beschreven (zie de bijlage ‘Kennislacunes’).
Patiëntenvoorlichtingsmateriaal
Hiervoor verwijst de werkgroep naar www.thuisarts.nl, www.astmakids.nl en www.longfonds.nl/longziekten/astma.
Juridische betekenis
Richtlijnen zijn geen wettelijke voorschriften, maar op wetenschappelijk bewijs gebaseerde inzichten en aanbevelingen waaraan zorgverleners moeten voldoen om kwalitatief goede zorg te verlenen. Na autorisatie van de richtlijn door een beroepsvereniging, wordt de richtlijn gezien als deel van de ‘professionele standaard'.
Aangezien de aanbevelingen hoofdzakelijk gebaseerd zijn op de ‘gemiddelde patiënt', kunnen zorgverleners op basis van hun professionele autonomie waar nodig afwijken van de richtlijn. Afwijken van richtlijnen kan in bepaalde situaties zelfs noodzakelijk zijn. Wanneer van de richtlijn wordt afgeweken, dient dit beargumenteerd en gedocumenteerd te worden.
Zoekverantwoording
Medline
Database: Ovid MEDLINE(R) ALL <1946 to April 05, 2019>
Search Strategy:
--------------------------------------------------------------------------------
1 "asthma zoekacties april 2019".ti. (0)
2 exp Asthma/ (122293)
3 exp Bronchial Spasm/ (4275)
4 asthma$.mp. (170072)
5 wheez$.mp. (12896)
6 bronchospas$.mp. (5295)
7 (bronch$ adj3 spas$).mp. (4619)
8 bronchoconstrict$.mp. (11277)
9 (bronch$ adj3 constrict$).mp. (697)
10 airway$ inflammation$.mp. (13948)
11 or/2-10 (187530)
12 "P voor asthma".ti. (0)
13 (status adj2 asthmatic*).tw. (1357)
14 (status adj2 asthmatic*).kf. (46)
15 "asthma exacerbation".kw. (117)
16 (status adj2 asthmatic*).ti. (921)
17 (child??? or childhood or infant* or p?ediatr* or perinat* or neonat* or newborn* or infan* or boy? or girl? or kid? or schoolage* or juvenil* or adolescen* or toddler?).tw. (2184768)
18 (child??? or childhood or infant* or p?ediatr* or perinat* or neonat* or newborn* or infan* or boy? or girl? or kid? or schoolage* or juvenil* or adolescen* or toddler?).kf. (263466)
19 exp Child/ (1819952)
20 exp infant/ (1092151)
21 "Adolescent"/ (1923475)
22 17 or 18 or 19 or 20 or 21 (4037996)
23 exp Status Asthmaticus/ (1220)
24 11 or 23 (187530)
25 (dutch or english or german or french).la. (26454068)
26 22 and 24 and 25 (61904)
27 exp Magnesium Sulfate/ (4971)
28 (magnesium adj2 sul??ate).tw. (5106)
29 (magnesium adj2 sul??ate).kf. (658)
30 exp Administration, Intravenous/ (139003)
31 intravenous.tw. (269648)
32 intravenous.kf. (5742)
33 or/30-32 (343948)
34 27 or 28 or 29 (7278)
35 26 and 33 and 34 (101)
36 35 (101)
37 limit 36 to yr="1990 -Current" (100)
38 from 37 keep 1-100 (100)
39 exp Albuterol/ (9706)
40 "Adrenergic beta-2 Receptor Agonists"/ (2694)
41 (bronchodilat* or adrenergic beta-agonists or beta-agonist or (beta adj agonist*) or beta2* or beta-2* or albuterol or salbutamol or levalbuterol or levosalbutamol or ventolin* or proventil or ventosol or proair or isoproterenol or metaproterenol or aluprent or terbutaline or brethine or bricanyl or fenoterol or bedoradrine or reproterol or clenbuterol).tw. (107248)
42 (bronchodilat* or adrenergic beta-agonists or beta-agonist or (beta adj agonist*) or beta2* or beta-2* or albuterol or salbutamol or levalbuterol or levosalbutamol or ventolin* or proventil or ventosol or proair or isoproterenol or metaproterenol or aluprent or terbutaline or brethine or bricanyl or fenoterol or bedoradrine or reproterol or clenbuterol).kf. (3688)
43 39 or 40 or 41 or 42 (110434)
44 (bronchodilat* or adrenergic beta-agonists or beta-agonist or (beta adj agonist*) or beta2* or beta-2* or albuterol or salbutamol or levalbuterol or levosalbutamol or ventolin* or proventil or ventosol or proair or isoproterenol or metaproterenol or aluprent or terbutaline or brethine or bricanyl or fenoterol or bedoradrine or reproterol or clenbuterol).ti. (30543)
45 (intraven* or bolus or infus* or inject*).tw. (1154849)
46 (intraven* or bolus or infus* or inject*).kf. (23748)
47 30 or 45 or 46 (1200148)
48 39 or 40 or 42 or 44 (38273)
49 26 and 47 and 48 (228)
50 49 (228)
51 limit 50 to yr="1990 -Current" (145)
52 26 and 34 and 47 (105)
53 52 (105)
54 limit 53 to yr="1990 -Current" (104)
55 exp Dexamethasone/ (49697)
56 dexamethason*.tw. (53308)
57 dexamethason*.kf. (2998)
58 dexamethason*.rn. (49678)
59 exp Prednisolone/ (49504)
60 prednisolone.tw. (24273)
61 prednisolone.kf. (3128)
62 prednisolone.rn. (31928)
63 "kirkland$".fc_auts. and "oral".fc_titl. (9)
64 exp Adrenal Cortex Hormones/ad, ae [Administration & Dosage, Adverse Effects] (82204)
65 ad.fs. (1344982)
66 ae.fs. (1638626)
67 or/64-66 (2692887)
68 or/55-58 (68484)
69 (prednis* or methylpred*).tw. (61818)
70 (prednis* or methylpred*).kf. (6546)
71 59 or 62 or 69 or 70 (91050)
72 26 and 67 and (71 or 68) (620)
73 emergency medical services/ or emergency service, hospital/ (98988)
74 acute.tw. (1093574)
75 acute.kf. (47830)
76 or/73-75 (1186159)
77 72 and 76 (190)
78 77 (190)
79 limit 78 to yr="1990 -Current" (166)
Embase
Database: Embase <1974 to 2019 April 24>
Search Strategy:
--------------------------------------------------------------------------------
1 exp asthma/ (241412)
2 wheezing/ (24972)
3 chronic lung disease/ (11409)
4 exp bronchospasm/ (25096)
5 exp bronchoconstriction/ (26808)
6 asthma$.mp. (273625)
7 wheez$.mp. (30684)
8 bronchospas$.mp. (27644)
9 (bronch$ adj3 spas$).mp. (597)
10 bronchoconstrict$.mp. (11958)
11 (bronch$ adj3 constrict$).mp. (950)
12 airway$ inflammation$.mp. (22027)
13 or/1-12 (320245)
14 (dutch or english or german or french).la. (29001375)
15 (status adj2 asthmatic*).tw. (1649)
16 (status adj2 asthmatic*).kw. (250)
17 (asthma adj exacerbation).kw. (311)
18 asthmatic state/ (2168)
19 13 or 15 or 16 or 17 or 18 (320245)
20 "filter kind embase".ti. (0)
21 child/ (1571210)
22 exp pediatrics/ (98356)
23 adolescent/ (1419188)
24 (child??? or childhood or infant* or p?ediatr* or perinat* or neonat* or newborn* or infan* or boy? or girl? or kid? or schoolage* or juvenil* or adolescen* or toddler?).tw. (2661698)
25 (child??? or childhood or infant* or p?ediatr* or perinat* or neonat* or newborn* or infan* or boy? or girl? or kid? or schoolage* or juvenil* or adolescen* or toddler?).kw. (434710)
26 or/21-25 (3728105)
27 magnesium sulfate/ (15259)
28 (magnesium adj2 sul??ate).tw. (6889)
29 (magnesium adj2 sul??ate).kw. (1327)
30 27 or 28 or 29 (16377)
31 14 and 19 and 26 and 30 (448)
32 31 (448)
33 limit 32 to yr="1990 -Current" (446)
34 *magnesium sulfate/ (5812)
35 (magnesium adj2 sul??ate).ti. (2881)
36 29 or 34 or 35 (6193)
37 31 and 36 (132)
38 salbutamol/ (34338)
39 *"beta adrenergic receptor stimulating agent"/ (7242)
40 (bronchodilat* or adrenergic beta-agonists or beta-agonist or (beta adj agonist*) or beta2* or beta-2* or albuterol or salbutamol or levalbuterol or levosalbutamol or ventolin* or proventil or ventosol or proair or isoproterenol or metaproterenol or aluprent or terbutaline or brethine or bricanyl or fenoterol or bedoradrine or reproterol or clenbuterol).ti. (36834)
41 (bronchodilat* or adrenergic beta-agonists or beta-agonist or (beta adj agonist*) or beta2* or beta-2* or albuterol or salbutamol or levalbuterol or levosalbutamol or ventolin* or proventil or ventosol or proair or isoproterenol or metaproterenol or aluprent or terbutaline or brethine or bricanyl or fenoterol or bedoradrine or reproterol or clenbuterol).kw. (15763)
42 38 or 39 or 40 or 41 (73465)
43 salbutamol/iv [Intravenous Drug Administration] (458)
44 *"beta adrenergic receptor stimulating agent"/iv (48)
45 (intraven* or bolus or infus* or inject*).ti. (244249)
46 (intraven* or bolus or infus* or inject*).kw. (59828)
47 45 or 46 (269975)
48 (45 or 46) and (40 or 41) (893)
49 43 or 44 or 48 (1355)
50 14 and 19 and 26 and 49 (203)
51 50 (203)
52 limit 51 to yr="1990 -Current" (170)
53 exp dexamethasone/ (139775)
54 dexamethason*.tw. (72281)
55 dexamethason*.kw. (9044)
56 dexamethason*.rn. (130897)
57 prednisolone/ (116982)
58 prednisolone.tw. (35425)
59 prednisolone.kw. (2161)
60 prednisolone.rn. (110661)
61 exp corticosteroid/ae, ad [Adverse Drug Reaction, Drug Administration] (78043)
62 "kirkland$".fc_auts. and "oral".fc_titl. (11)
63 (prednis* or methylpred*).tw. (98105)
64 (prednis* or methylpred*).kw. (5836)
65 53 or 54 or 55 or 56 (151755)
66 57 or 58 or 59 or 60 (123433)
67 exp dexamethasone/ae (8391)
68 prednisolone/ae (7590)
69 14 and 19 and 26 and 67 and 68 (17)
70 exp emergency health service/ (92393)
71 hospital emergency service/ (3322)
72 acute.ti. (573071)
73 acute.kw. (140974)
74 70 or 71 or 72 or 73 (712199)
75 dexamethasone/ae, cm [Adverse Drug Reaction, Drug Comparison] (14469)
76 prednisolone/ae, cm (10345)
77 14 and 19 and 26 and 75 and 76 (47) vraag 3 prednisolon
78 cm.fs. (574774)
79 14 and 19 and 26 and 65 and 66 and 78 (70)
80 77 or 79 (81) vraag 3 prednisolon sensitief
Literatuurselectie