Comorbiditeit Angst- en Dwangstoornissen en Depressie
Uitgangsvraag
Wat is de effectiviteit en aanvaardbaarheid van farmacotherapie en psychotherapie bij angst- en dwangstoornissen met depressie?
Veranderen aanbevelingen uit deze richtlijn ten opzichte van een angst- of dwangstoornis zonder comorbide depressie?
Aanbeveling
Er wordt sterk aanbevolen de angststoornis en comorbide depressie vanuit een geïntegreerde visie (parallel, sequentieel of geïntegreerd) te behandelen in afstemming met de patiënt.
Bij comorbide depressie kan de behandeling van de angst- of dwangstoornis plaatsvinden conform de aanbevelingen van de angst- of dwangstoornis zonder comorbide stoornis. Wanneer de comorbide depressieve stoornis ernstig of zeer ernstig is, kan een combinatiebehandeling van psychotherapie en farmacotherapie overwogen worden of is nieuwe diagnostiek geïndiceerd, waarbij mogelijk de depressieve stoornis de hoofdclassificatie kan worden. Als dat het geval wordt sterk aanbevolen de depressierichtlijn te volgen.
Bovengenoemde aanbevelingen gelden voor alle specifieke doelgroepen, zoals jeugd, ouderen, zwangere en lacterende vrouwen.
Overwegingen
Aanbevelingen uit de zorgstandaard (2013)
Vanwege het ontbreken van wetenschappelijke evidentie formuleerde de richtlijncommissie een consensusuitspraak waarbij bij patiënten met een angst- of dwangstoornis en een lichte comorbide depressie na psycho-educatie een keuze gemaakt werd uit een behandeling met CGT of een behandeling met farmacotherapie. Er bestond een voorkeur voor een niet-medicamenteuze behandeling. Bij een ernstige comorbide depressie daarentegen sprak de richtlijncommissie een voorkeur uit om eerst met medicatie te behandelen en vervolgens, na voldoende opklaren van de depressie, psychologische behandeling voor de angststoornis, als dat nog nodig was, aan de medicatie toe te voegen.
Kwaliteit van het bewijs
Het bewijs naar de effecten van diverse behandelingen bij comorbide depressie- en angststoornissen is beperkt. Er zijn niet veel reviews gevonden. Het bewijs dat gevonden is, is grotendeels van lage tot zeer lage kwaliteit (voor 7 van de 9 conclusies is dit het geval), met twee conclusies die gebaseerd zijn op bewijs van redelijke kwaliteit. Daarbij is er een verhoogde kans op vertekening van de resultaten (Risk of bias), statistische heterogeniteit en onnauwkeurigheid in de effectschattingen (95% bi doorkruist de lijn van geen verschil). In het onderzoek is comorbiditeit onderzocht, zonder dat duidelijk is welke stoornis de hoofdstoornis is. Er is geen meta-analyse gevonden die de effectiviteit van farmacotherapie of gecombineerde farmacotherapie en CGT samenvat bij volwassenen met comorbide depressie en angstproblematiek. Dat maakt dat de aanbevelingen over combinatiebehandeling bij comorbiditeit geen overtuigend wetenschappelijke basis hebben.
Patiëntenperspectief
Mensen met angst- en dwangklachten die ook depressief zijn, zijn er in vele soorten en maten. Soms is de depressie het gevolg van de angst en dwang. Maar vaak ook is er een gemeenschappelijke dieperliggende oorzaak, bijvoorbeeld een vroeger trauma (PTSS). Voor patiënten zelf is dat niet altijd van begin af aan duidelijk en dat leidt dan tot een lange zoektocht langs hulpverleners. Het is daarom belangrijk om bij comorbiditeit niet te snel te concluderen wat het probleem is, maar ruim de tijd te nemen voor een goede diagnose. En ook bereid zijn om die zo nodig tijdens het behandelproces aan te passen.
Patiënten signaleren dat wanneer er meerdere klachten aanwezig zijn mensen last hebben van het ‘hokjes’ denken in de gezondheidszorg en daarmee onduidelijk is in welk zorgprogramma ze moeten worden behandeld. Het belang van de patiënt dient daarbij altijd voorop te staan. Bij comorbide klachten kan het gaan om een langere behandelduur. Als er sprake is van meerdere behandelaars moeten die onderling goed contact houden, ook als ze bij verschillende organisaties werken. Daarnaast is het juist voor mensen met comorbide klachten van belang dat na afloop van de formele behandeling, goede nazorg plaatsvindt: zo nu en dan een gesprek om te kijken hoe het gaat. En dan bij voorkeur door de oorspronkelijke behandelaar.
Patiënten met meerdere klachten hebben (net als veel andere patiënten) niet altijd realistische verwachtingen van de te behalen resultaten. Vaak zullen er ‘zwakke plekken’ of enige restklachten overblijven, die juist in spannende perioden extra de kop op steken. Het is belangrijk dat behandelaars hun patiënten hierover goed informeren. Zo wordt voorkomen dat patiënten denken dat het aan henzelf ligt omdat ze niet genoeg hun best doen of anderszins niet deugen.
Omdat een goede diagnose, een goede behandeling en eerlijke verwachtingen zo moeilijk zijn, zoeken veel patiënten naast hun behandeling ook alternatieve hulp. Soms helpt dat. Het is belangrijk dat behandelaars aan patiënten de ruimte bieden om hierover te praten, zodat ze hun behandelaar om advies kunnen vragen en ze de effecten van de alternatieve hulp met hun behandelaar kunnen bespreken.
Organisatie van zorg
In het geval van comorbiditeit wordt een geïntegreerde behandeling gegeven met goede afstemming tussen diverse behandelaren die een deel van de behandeling geven. Zorgprogramma’s gericht op specifieke aandoeningen kunnen hierbij bemoeilijkend zijn. Een oplossing kan zijn dat er meer transdiagnostisch behandeld wordt dan nu het geval is.
Professioneel perspectief
Op basis van het beloop van symptomen bepaalt de clinicus welke van de comorbide aandoeningen de hoofdstoornis is. Het focus van de behandeling ligt op de hoofdstoornis: van deze aandoening wordt de richtlijn gevolgd, waarbij wel breed gekeken wordt naar de totaliteit van de problematiek. Tijdens de behandeling worden de aanwezigheid en ernst van de symptomen gemonitord. Ook wordt steeds beoordeeld welke klachten op dat moment het meest invalideren of een behandelvorm in de weg staat. Als bijvoorbeeld een patiënt met een paniekstoornis en depressie zodanig ernstig depressief is dat een CGT en exposurebehandeling niet lukt, zou eerst instellen op een antidepressivum overwogen kunnen worden en aandacht besteed aan activering en dagstructurering. Als de patiënt vervolgens voldoende opgeknapt is, kunnen CGT en exposure gegeven worden.
Bij zwangeren en lacterende vrouwen dient ook de ernst van de symptomen en de effecten daarvan op het beloop van de zwangerschap en de foetus/baby meegewogen te worden. Indien een snellere algehele klinische verbetering gewenst is dan eerder starten met medicatie, waarbij rekening wordt gehouden welke antidepressivum tijdens zwangerschap en borstvoeding kunnen worden voorgeschreven.
Er dient altijd aandacht te zijn voor suïcidaliteit, bij comorbiditeit dient dit zeker het geval te zijn.
Onderbouwing
Achtergrond
De vraag van veel clinici is hoe te behandelen als er sprake is van comorbide aandoeningen. Angst- en dwangstoornissen komen frequent samen voor met depressieve stoornissen. Vanwege de hoge frequentie van deze comorbiditeit en ook omdat binnenkort een update van de richtlijn Depressie verschijnt heeft de commissie ervoor gekozen deze comorbiditeit hier te behandelen.
Conclusies / Summary of Findings
Psychotherapie bij een primaire angst stoornis met een comorbiditeit van een depressieve stoornis bij volwassenen
|
⨁⨁⨁◯ |
Bij een comorbiditeit van een gegeneraliseerde angststoornis en depressie resulteert cognitieve gedragstherapie waarschijnlijk in een vermindering van depressieve symptomen. Cuijpers et al., 2016 |
|
⨁⨁◯◯ |
Bij een comorbiditeit van een sociale angststoornis en depressie resulteert cognitieve gedragstherapie mogelijk in een vermindering van depressieve symptomen. Cuijpers et al., 2016 |
|
⨁⨁◯◯ |
Bij een comorbiditeit van een paniekstoornis en depressie resulteert cognitieve gedragstherapie mogelijk in een vermindering van depressieve symptomen. Cuijpers et al., 2016 |
Psychotherapie bij een comorbiditeit van depressie en angst bij adolescenten
|
⨁◯◯◯ |
Comorbiditeit van een depressieve stoornis bij een primaire angststoornis bij adolescenten lijkt niet of nauwelijks van invloed op de effectiviteit van cognitieve gedragstherapie, maar het wetenschappelijke bewijs is zeer onzeker. Kunas et al., 2021 |
Psychotherapie bij een comorbiditeit van depressie en angst bij ouderen
|
⨁◯◯◯ |
Bij een comorbiditeit van depressie en angst bij ouderen lijkt een psychologische interventie depressieve en angst symptomen te verminderen maar het wetenschappelijke bewijs is zeer onzeker. Wuthrich et al., 2021 |
|
⨁⨁◯◯ |
Bij een comorbiditeit van depressie en angst bij ouderen lijkt een psychologische interventie niet of nauwelijks te resulteren in een verschil in depressieve en angst symptomen na 4 tot 26 weken follow-up in vergelijking met actieve controle/wachtlijst conditie. Wuthrich et al., 2021 |
Samenvatting literatuur
Conclusies van de tweede versie van de richtlijn (2023)
Omdat wetenschappelijk onderzoek ontbrak konden bij de tweede versie van de richtlijn (2013) voor geen van de angststoornissen, noch voor de dwangstoornis conclusies worden getrokken over de effectiviteit van farmacotherapie en psychotherapie bij patiënten met een angst- of dwangstoornis als hoofddiagnose en comorbide lichte, matig ernstige of ernstige depressie.
Resultaten richtlijn (2022)
Onderstaand volgt een beschrijving van de gevonden vier reviews. Vervolgens worden de uitkomsten van de reviews per artikel samengevat.
Beschrijving Wuthrich2021
Wuthrich en collega’s (Wuthrich et al., 2021) hebben een meta-analyse uitgevoerd waarin er gekeken werd naar de effectiviteit van psychologische interventies bij ouderen (60 jaar en ouder, gemiddelde range van 67,35 jaar tot 71,30 jaar) met een comorbide depressieve en een angststoornis. Een depressie en een angststoornis werden vastgesteld op basis van klinische diagnose of op basis van een cutoff score die klinisch relevant werd bevonden. Een RCT gebruikte klinische relevante angst en depressie symptomen op basis van een gestandaardiseerde zelf rapportage (BDI ≥ 12; STAI ≥ 38), bij 2 RCT’s werd via een semigestructureerd interview een diagnose van zowel angst en depressie vastgesteld en bij 1 RCT werden mensen geïncludeerd waarbij via een diagnostisch interview angst en depressie werd vastgesteld (ADIS score ≥ 4). Psychologische interventies bestonden uit groepscognitieve gedragstherapie (manualised CGT), angstmanagement behandeling en een “detached” mindfulness interventie (bestaande uit cognitieve therapie waarbij gebruikt gemaakt werd van aandachtstraining met als doel het verhogen van cognitieve flexibiliteit). en deze werden vergelijken met een actieve controle of wachtlijst condities. Wanneer er gekeken wordt naar het effect van psychologische interventies op depressie scores bleek er een niet significante afname in scores te zijn ten opzichte van controle aan het einde van het interventie traject (4 RCT’s, n =255, SMD = -0.55, 95% BI: -1,25, 0.14). Wanneer er gekeken wordt naar angstsymptomen was er een grotere, maar niet significante, afname voor psychologische interventies vergeleken met controle aan het einde van het interventie traject. (4 RCT’s, n = 255, SMD = -0.44, (95% BI: -1.38, 0.50).
Wanneer er gekeken wordt naar de veranderingen in symptomen tussen post-interventie en follow-up (4 tot 26 weken) was er voor zowel depressie en angst een grotere, maar niet significante, toename van symptomen in de psychologische interventie groep in vergelijking met de controle groep (3 RCT’s, n = 193 , SMD = 0.19, (95% BI: -0.09, 0.48) en 3 RCT’s, n = 193, SMD = 0.16, (95% BI: -0.13, 0.44) voor depressieve en angst symptomen respectievelijk). Dit laat zien dat het effect van een psychologische interventie op zowel depressie als angst symptomen over de periode van follow-up afneemt.
GRADE tabel Psychologische interventies versus actieve controle/wachtlijst conditie voor comorbiditeit depressie en angst is te vinden in Bijlage 3, sectie 3.12, tabel 1.
Figuur 1. Risk of bias assessment overgenomen van (Wuthrich et al., 2021)
Beschrijving Cuijpers2016
In een meta-analyse uitgevoerd door Cuijpers en collega’s (Cuijpers et al., 2016) werd het effect van cognitieve gedragstherapie op depressieve symptomen onderzocht bij de behandeling van een primaire diagnose van paniekstoornis (PS), gegeneraliseerde angststoornis (GAS) en sociale angststoornis (SAS) bij volwassen (> 18 jaar). De effecten van de behandeling bij angststoornissen werden ook vergeleken met de effecten van behandeling bij een major depressieve stoornis. Wanneer de behandeling bij een primaire diagnose van een angststoornis (47 RCT’s, n = 2605, SMD = 0.61, 95% BI 0.49, 0.74) vergeleken werd met de behandeling van een primaire diagnose van depressie (34 RCT’s, n = 2881, SMD = 0.81, 95% BI 0.67, 0.94) was er geen significant verschil tussen beide SMD’s (p = 0.09).
Wanneer er gekeken wordt naar de effecten van CGT op depressieve symptomen bij verschillende angststoornissen in vergelijking met controle (waiting list, gebruikelijke behandeling, placebo of anders) komt naar voren dat bij GAS er een significante afname is in depressieve symptomen (16 RCT’s, n = 889, SMD = 0.68, 95% BI: 0.53, 0.82), dit was ook het geval bij de sociale angststoornis (SAS) (13 RCT’s, n = 928, SMD = 0.79, 95% BI: 0.53, 1.04) en bij de paniekstoornis (PS) (18 RCT’s, n =788, SMD = 0.47, 95% BI: 0.21, 0.73). Er was geen significant verschil in effect tussen de verschillende angststoornis behandelingen gevonden.
GRADE tabel Cognitieve gedragstherapie versus controle voor Angststoornissen/depressie is te vinden in Bijlage 3, sectie 3.12, tabel 2.
Beschrijving Kunas2021
In een meta-analyse uitgevoerd door Kunas en collega’s (Kunas et al., 2021) werd o.a. onderzocht of het hebben van een comorbiditeit van angst of depressie symptomen bij een primaire diagnose van een depressie of angststoornis van invloed is op de effectiviteit van cognitieve gedragstherapie (CGT). Dit in een populatie met adolescenten met een depressie of angststoornis of een combinatie van beide. Er werden CGT interventies meegenomen die zowel in een individuele als groepssetting geven werden en dit konden korte alsmede lange interventie trajecten zijn. Als effectiviteit werden verschillende maten meegenomen, te weten door auteurs gedefinieerde respons, remissie of het bereiken van een cutoff score op een gestandaardiseerd instrument. Wanneer er gekeken werd naar het behandeleffect bij een comorbiditeit met een angststoornis bij een primaire diagnose van depressie en visa versa, bleek dat comorbiditeit de kans op een behandeleffect niet significant beïnvloedt (primaire diagnose depressie: 5 RCT’s, n = 945, OR = 0.62, 95% BI: 0.36, 1,06; primaire diagnose angststoornis: 6 RCT’s, n = 680, OR = 0.54, 95% BI: 0.27, 1.06).
GRADE tabel Cognitieve gedragstherapie bij primaire diagnose depressie/angst in combinatie met angst of depressieve symptomen is te vinden in Bijlage 3, sectie 3.12, tabel 3.
Zoeken en selecteren
Zoekstrategie en selectie van studies
Om de uitgangsvragen te beantwoorden is er op 26 juli 2021 een search gedaan naar systematische reviews en meta-analyses gebruikmakend van de PICO weergegeven in de tabel hieronder. Deze search is uitgevoerd in samenwerking met de werkgroep en het projectteam van de multidisciplinaire richtlijn depressie. De volledige zoekstrategie en selectieprocedure staan beschreven in het review protocol, welke ook is toegepast voor de richtlijn depressie (zie bijlage Review Protocol en 2). Voor de voorliggende richtlijn angststoornissen zijn de studies geanalyseerd voor uitkomstmaten rondom angst en dwang.
|
Patient/Population (P) |
Patiënten met een depressieve stoornis (major depressieve stoornis, MDS) in combinatie met angststoornis (of hoge score op angst-schaal) |
|
Intervention (I) |
Psychotherapie Farmacotherapie |
|
Comparator/Control (C) |
gebruikelijke behandeling (inclusief gebruikelijke behandeling +interventie) Elke andere vorm van behandeling bijv. (niet uitputtend):
Wachtlijstconditie |
|
Outcome (O) |
Symptomatisch herstel Functioneel herstel Kwaliteit van leven Werkhervatting |
Geïncludeerde en geëxcludeerde studies
Op 29 juni 2021 is er een search uitgevoerd in de Embase, Medline, Psychinfo en Cochrane databases waar er specifiek is gekeken naar meta-analyses en systematisch reviews. De zoekstrategie en selectieprocedure staan beschreven in het review protocol (zie bijlage Review Protocol). De specifieke searchtermen (per databank beschreven) zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase. Na ontdubbelen bleven er 301 publicaties over (110 Medline, 100 Embase, 50 PsychInfo, 41 Cochrane). Na selectie op titel en abstract bleven er 27 artikelen over voor de selectie op basis van de fulltekst. Op basis van fulltekstselectie bleven er 3 artikelen over voor verdere GRADE beoordeling (Cuijpers et al., 2016; Kunas et al., 2021; Wuthrich et al., 2021). Redenen voor exclusie waren dat het toch geen systematische review betrof (14 artikelen), de populatie buiten de PICO viel (6 artikelen), de uitkomst niet overeen kwam met de PICO (2 artikelen) en er geen RCT’s werden meegenomen (1 artikel).
Referenties
- Cuijpers, P., Cristea, I. A., Weitz, E., Gentili, C., & Berking, M. (2016). The effects of cognitive and behavioural therapies for anxiety disorders on depression: a meta-analysis. Psychological Medicine, 46(16), 3451-3462. https://doi.org/10.1017/S0033291716002348
- Kunas, S. L., Lautenbacher, L. M., Lueken, P. U., & Hilbert, K. (2021). Psychological Predictors of CognitiveBehavioral Therapy Outcomes for Anxiety and Depressive Disorders in Children and Adolescents: A Systematic Review and Meta-Analysis. Journal of Affective Disorders, 278, 614-626. https://doi.org/10.1016/j.jad.2020.09.092
- Wuthrich, V. M., Meuldijk, D., Jagiello, T., Robles, A. G., Jones, M. P., & Cuijpers, P. (2021). Efficacy and effectiveness of psychological interventions on co-occurring mood and anxiety disorders in older adults: A systematic review and meta-analysis. International Journal of Geriatric Psychiatry, 36(6), 858-872. https://doi.org/10.1002/gps.5486
Evidence tabellen
Tabel 1 Psychologische interventies versus actieve controle/wachtlijst conditie voor co-morbiditeit depressie en angst (Wuthrich 2021)
|
Uitkomsten |
Absolute effecten* (95% CI) |
Relatief effect |
Aantal deelnemers |
Kwaliteit van het bewijs |
Opmerkingen |
|
|
Risico met actieve controle/wachtlijst conditie |
Risico met psychologische interventies |
|||||
|
Depressieve symptomen (einde interventie) |
- |
SMD 0.55 SD lager |
- |
255 |
⨁◯◯◯ |
Een psychologische interventie lijkt depressieve symptomen te verminderen maar het wetenschappelijke bewijs is zeer onzeker. |
|
Angst symptomen (einde interventie) |
- |
SMD 0.44 SD lager |
- |
255 |
⨁◯◯◯ |
Een psychologische interventie lijkt angst symptomen te verminderen maar het wetenschappelijke bewijs is zeer onzeker. |
|
Depressieve symptomen (verschil einde interventie tot follow up) |
- |
SMD 0.19 SD hoger |
- |
193 |
⨁⨁◯◯ |
Een psychologische interventie lijkt niet of nauwelijks te resulteren in een verschil in depressieve symptomen na 4 tot 26 weken follow-up in vergelijking met actieve controle/wachtlijst conditie. |
|
Angst symptomen (verschil einde interventie tot follow up) |
- |
SMD 0.16 SD hoger |
- |
193 |
⨁⨁◯◯ |
Een psychologische interventie lijkt niet of nauwelijks te resulteren in een verschil in angst symptomen na 4 tot 26 weken follow-up in vergelijking met actieve controle/wachtlijst conditie. |
a Statistische heterogeniteit (I2 = 83,3%)
b Effect schatting gebaseerd op klein sample
c 95% BI doorkruist gebied van geen verschil
d Statistische heterogeniteit (i2 = 90%)
Tabel 2 Cognitieve gedragstherapie versus controle voor Angststoornissen/depressie (Cuijpers 2016)
|
Uitkomsten |
Absolute effecten* (95% CI) |
Relatief effect |
Aantal deelnemers |
Kwaliteit van het bewijs |
Opmerkingen |
|
|
Risico met controle |
Risico met Cognitieve gedragstherapie |
|||||
|
Depressieve symptomen (behandeling GAS) |
- |
SMD 0.68 SD hoger |
- |
889 |
⨁⨁⨁◯ |
Cognitieve gedragstherapie bij generalistische angststoornis resulteert waarschijnlijk in een vermindering van depressieve symptomen. |
|
Depressieve symptomen (behandeling SAS) |
- |
SMD 0.79 SD hoger |
- |
928 |
⨁⨁◯◯ |
Cognitieve gedragstherapie bij sociale angststoornis lijkt te resulteren in een vermindering van depressieve symptomen. |
|
Depressieve symptomen (behandeling PS) |
- |
SMD 0.47 SD hoger |
- |
788 |
⨁⨁◯◯ |
Cognitieve gedragstherapie bij een paniekstoornis lijkt te resulteren in een vermindering van depressieve symptomen. |
|
Depressieve symptomen (behandeling MDD) |
- |
SMD 0.81 SD hoger |
- |
2881 |
⨁⨁◯◯ |
Cognitieve gedragstherapie bij een major depressie stoornis lijkt te resulteren in een grote vermindering van depressieve symptomen. |
|
Depressieve symptomen (behandeling angststoornissen) |
- |
SMD 0.61 SD hoger |
- |
2605 |
⨁⨁⨁◯ |
Cognitieve gedragstherapie bij angststoornissen resulteert waarschijnlijk in een vermindering van depressieve symptomen. |
a Groot deel van de studies liet verhoogde Rob zien (vooral selectie bias)
b Er was sprake van statistische heterogeniteit
Tabel 3 Cognitieve gedragstherapie bij primaire diagnose depressie/angst in combinatie met angst of depressieve symptomen (Kunas 2021)
|
Uitkomsten |
Absolute effecten* (95% CI) |
Relatief effect |
Aantal deelnemers |
Kwaliteit van het bewijs |
Opmerkingen |
|
|
Risico met controle |
Risico met Cognitieve gedragstherapie |
|||||
|
Angst symptomen (behandeling bij primaire diagnose angststoornis) |
- |
- |
OR 0.54 (0.27 tot 1.06) |
680 |
⨁◯◯◯ |
Co-morbiditeit van depressie bij een primaire diagnose van een angststoornis lijkt niet of nauwelijks van invloed op de effectiviteit van CGT, maar het wetenschappelijke bewijs is zeer onzeker. |
a Er was sprake van een verhoogde RoB bij het merendeel van de studies
b Er was sprake van statistische heterogeniteit
c 95% BI doorkruist het gebied van geen verschil
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 04-09-2024
Beoordeeld op geldigheid : 04-03-2024
Algemene gegevens
In opdracht van de Nederlandse Vereniging voor Psychiatrie (NVvP) en Stichting Kwaliteitsgelden Medisch Specialisten (SKMS) is de multidisciplinaire richtlijn Angst- en Dwangstoornissen voor de vierde maal geüpdatet en gereviseerd van november 2020 tot en met mei 2023. De ontwikkeling van de richtlijn werd methodologisch en organisatorisch ondersteund door het Trimbos-instituut.
Doel en doelgroep
De multidisciplinaire richtlijn Angst- en Dwangstoornissen geeft aanbevelingen en handelingsinstructies voor de samenwerking, diagnostiek en behandeling van volwassenen, kinderen en ouderen met een angst- of dwangstoornis. De richtlijn geeft aanbevelingen ter ondersteuning van de praktijkvoering van alle professionals die betrokken zijn bij de zorgverlening aan deze groepen patiënten. Op basis van de resultaten van wetenschappelijk onderzoek en praktijkoverwegingen geeft de richtlijn een overzicht van goed (‘optimaal’) handelen als waarborg voor kwalitatief hoogwaardige zorg. De richtlijn kan tevens richting geven aan de onderzoeksagenda voor wetenschappelijk onderzoek op het gebied van angststoornissen.
De richtlijn geeft aanbevelingen bij de diagnostiek en behandeling van een angst- of dwangstoornis. De aanbevelingen van de richtlijn moeten worden vertaald naar de lokale situatie in een instelling of behandelteam. Het opstellen van lokale zorgprogramma’s en andere vormen van werkkaders op basis van deze richtlijn wordt door de werkgroep aangemoedigd, omdat dat voor de implementatie van de in de richtlijn beschreven optimale zorg bevorderlijk is.
Deze multidisciplinaire richtlijn is een kwaliteitsinstrument en een beslissingsondersteunend instrument bij (gezamenlijke) beslissingen over het behandelbeleid. De richtlijn geeft aanbevelingen over het in te zetten en te volgen behandelbeleid, ter ondersteuning van de dagelijkse praktijkvoering.
Samenstelling werkgroep
De Multidisciplinaire richtlijn Angst- en Dwangstoornissen is ontwikkeld door de gelijknamige werkgroep, in opdracht van de Nederlandse Vereniging voor Psychiatrie (NVvP) en Stichting Kwaliteitsgelden Medisch Specialisten (SKMS).
De werkgroep bestond uit: psychiaters, psychologen, verpleegkundigen, huisartsen en ervaringsdeskundigen, welke door de respectievelijke beroepsverenigingen en familie- en patiëntenverenigingen werden afgevaardigd. Voorafgaande aan het ontwikkeltraject werden kennismakingsgesprekken gevoerd met verscheidene kandidaat leden voor de werkgroep. Uit deze groep belangstellenden werden de huidige werkgroepleden geselecteerd. Naast de werkgroep waren enkele adviseurs betrokken, welke delen hebben meegeschreven en die werd gevraagd voorafgaand aan de commentaarfase schriftelijk te reageren op onderdelen van de concepttekst. Deze adviseurs konden tevens worden gevraagd om tijdens een werkgroepbijeenkomst mee te denken over een specifieke uitgangsvraag. De werkgroep werd methodologisch en organisatorisch ondersteund door het technisch team van het Trimbos-instituut. Dit technisch team bestond uit een projectleider, informatiespecialist, literatuur reviewers, een notulist en een projectassistente. Onderstaande schema's geven een overzicht van de samenstelling van de werkgroep, de adviseurs en het ondersteunend technisch team. Alle werkgroepleden rapporteerden bij aanvang hun mogelijke belangenverstrengelingen en aan het begin van elke vergadering werd hen gevraagd of hier wijzigingen in waren opgetreden.
Leden Werkgroep (op alfabetische volgorde)
|
|
Naam |
Organisatie |
Beroepsvereniging |
|
1. |
Ton van Balkom (voorzitter) |
GGZinGeest AmsterdamUMC (VUMC) |
Psychiater, NVvP |
|
2. |
Neeltje Batelaan (vice-voorzitter) |
GGZinGeest AmsterdamUMC (VUMC) |
Psychiater, NVvP |
|
3. |
Martin Beeres |
Radboud MC |
Huisarts, NHG |
|
4. |
Gert-Jan Hendriks |
Pro Persona |
Psychiater, NVVP (ouderen) |
|
5. |
Mirjam Kampman |
Pro Persona |
Psycholoog, NIP (?) |
|
6. |
Tessa Magnée |
Huisartspraktijk |
POH-GGZ, LVPOHGGZ |
|
7. |
Inez Mijsberg |
Dimence |
Verpleegkundige, V&VN |
|
8. |
Maaike Nauta |
RUG |
Psycholoog, NIP (?) (kinderen) |
|
9. |
Lieke van Noord |
Angst, Dwang en Fobie Stichting |
Ervaringsdeskundige |
|
10. |
Patricia van Oppen |
GGZinGeest AmsterdamUMC (VUMC) |
Psycholoog, NVGzP |
|
11. |
Koen Schruers |
Maastricht University |
Psychiater, NVvP |
|
12. |
Sako Visser |
UVA |
Psycholoog, NIP |
|
13. |
Irene van Vliet |
LUMC |
Psychiater, NVvP |
Adviseurs
|
Hoofdstuk |
Naam |
Organisatie |
Beroep |
|
Farmacotherapie |
Chaim Huyser |
Levvel |
Kinder-en jeugd psychiater |
|
Werkhervatting |
Irene Lindenburg |
UWV |
Verzekeringsarts, NVVG |
|
Werkhervatting |
Giny Norder |
Arbo Unie |
Bedrijfsarts, NVAB |
|
Farmacotherapie / Neuromodulatie |
Chris Bervoets |
UPC KU Leuven |
Psychiater |
|
Onderhoudsbehandeling (coauteur van dit hoofdstuk) |
Leonieke Kranenburg |
Erasmus MC |
Psycholoog |
Methodologische ondersteuning
|
Naam
|
Ondersteuning |
|
Danielle van Duin / Piet Post |
Projectleider, Trimbos-instituut |
|
Egbert Hartstra |
Reviewer, Trimbos-instituut |
|
Matthijs Oud |
Reviewer, Trimbos-instituut |
|
Elena Vos |
Reviewer, Trimbos-instituut |
|
Erika Papazoglou |
Reviewer, Trimbos-instituut |
|
Bram Zwanenburg |
Reviewer, Trimbos-instituut |
|
Lex Hulsbosch |
Reviewer, Trimbos-instituut |
|
Rikie Deurenberg |
Informatiespecialist, namens Trimbos-instituut |
|
Chris van der Grinten |
Notulist, namens Trimbos-instituut |
|
Joyce Huls / Nelleke van Zon / Isa Reijgersberg |
Project assistent, Trimbos-instituut |
In totaal kwam de werkgroep Angststoornissen voorafgaand aan de commentaarfase 17 keer bijeen in een periode 30 maanden (november 2020 - april 2023). Daarnaast kwamen zij in zogeheten ‘topic-groepen’ nog in subgroepjes bijeen. In deze periode werden de stappen van de methodiek voor evidence-based richtlijnontwikkeling (EBRO) doorlopen. De informatiespecialist verrichtte in overleg met de werkgroepleden op systematische wijze literatuuronderzoek en de reviewers maakten een selectie in de gevonden onderzoeken (zie voor informatie over de zoekstrategie en de selectiecriteria: het reviewprotocol). De reviewers beoordeelden de kwaliteit en inhoud van de aldus verkregen literatuur en verwerkten deze in evidence tabellen, GRADE profielen, beschrijvingen van de wetenschappelijke onderbouwing en wetenschappelijke (gewogen) conclusies. Leden van de werkgroep gingen op basis van de gevonden literatuur met elkaar in discussie over praktijkoverwegingen (beschreven in de sectie “Praktijkoverwegingen”) en aanbevelingen. De werkgroepleden schreven samen met het technisch team van het Trimbos-instituut de concepttekst, welke ter becommentariëring openbaar is gemaakt. De ontvangen commentaren zijn verwerkt in een commentaartabel, die tijdens een werkgroepbijeenkomst is besproken. Na het doorvoeren van op deze bijeenkomst voorgestelde wijzigingen is de definitieve richtlijn aan de opdrachtgever aangeboden.
Methode ontwikkeling
Evidence based
Implementatie
Recent onderzoek laat zien dat er bij trajecten rond kwaliteit van zorg voornamelijk aandacht is voor de ontwikkeling van de kwaliteitstandaard. Planmatige opgezette en onderbouwde invoering komt maar heel beperkt van de grond. Hierop dient gericht te worden aangestuurd door financiers, zodat hier al bij de start geld voor beschikbaar is. De Regieraad voor richtlijntrajecten onderschrijft dan ook een programmatische aanpak van de ontwikkeling, invoering én evaluatie van kwaliteitsstandaarden inclusief (financiële en organisatorische) middelen, om het gebruik van de standaarden te stimuleren, monitoren en evalueren. TNO, CBO en het Trimbos-instituut besloten deze opdracht samen uit te voeren, met als doel de complementaire inzichten en expertise te vertalen in een gemeenschappelijke visie op richtlijnen en andere kwaliteitsstandaarden. Dit resulteerde in een praktisch instrument voor een analyse van richtlijntrajecten: Kwaliteit Richtlijnontwikkeling, Invoering en Evaluatie (KRIE).
Werkwijze
Afbakening
Deze richtlijn betreft diagnostiek en behandeling van mensen met een angst- en of dwangstoornis. Studies over alle levensfases (kinderen, adolescenten, volwassenen en ouderen) zijn meegenomen. In de richtlijn is gezocht naar meta-analyses en belangrijke gecontroleerde studies van 2013 tot en met heden (2022). Nog niet gepubliceerde onderzoeken zijn niet meegenomen (wel onderzoeken 'in press'). Zie voor meer informatie over de afbakening van de richtlijn in de bijlagen. Per hoofdstuk is een bijlage opgenomen met toelichting over de gebruikte reviewstrategie (reviewprotocollen per uitgangsvraag).
Uitgangsvragen
De richtlijn is ontwikkeld op geleide van uitgangsvragen, die gebaseerd zijn op knelpunten die worden ervaren rondom samenwerking, diagnostiek en behandeling van mensen met een angst- of dwangstoornis.
De richtlijn is geen leerboek waarin zoveel mogelijk beschikbare kennis over een onderwerp wordt opgenomen, maar een document met praktische aanbevelingen rondom knelpunten uit de praktijk. Dat betekent dat praktijkproblemen het uitgangspunt zijn van de teksten in de richtlijn. Er wordt niet ingegaan op de vraag door wie die problemen moeten worden aangepakt of opgelost. De richtlijn is een document waarin staat hoe optimale diagnostiek en behandeling er inhoudelijk uitziet en in welke vorm een interventie het beste aangeboden kan worden. In deze richtlijn worden de hieronder beschreven ‘klinische uitgangsvragen’ behandeld in de verschillende hoofdstukken.
Uitgangsvragen in de richtlijn Angststoornissen
|
Hoofdstuk |
Uitgangsvragen |
|
Hoofdstuk 3 Classificatie en Diagnostiek |
|
|
Hoofdstuk 4 Psychotherapie (breed) |
|
|
Hoofdstuk 5 EMDR bij angst |
|
|
Hoofdstuk 6 Vorm van aanbieden |
|
|
Hoofdstuk 7 Farmacotherapie
|
|
|
Hoofdstuk 8 Combinatiebehandeling |
|
|
Hoofdstuk 9 Neuromodulatie |
|
|
Hoofdstuk 10 Maatschappelijk participatie / werkhervatting |
|
|
Hoofdstuk 11 Onderhoudsbehandeling |
|
|
Hoofdstuk 12 Co-morbiditeit |
|
Methode: wetenschappelijke onderbouwing
De richtlijn Angststoornissen is ontwikkeld volgens de methodiek van de evidence based richtlijnontwikkeling (EBRO).
Zoekstrategie
Om de klinische uitgangsvragen te beantwoorden is door de informatiespecialist, in overleg met de werkgroepleden, op systematische wijze literatuuronderzoek verricht en is een selectie gemaakt binnen de gevonden onderzoeken volgens vooraf vastgestelde selectiecriteria. Er is gezocht naar bestaande (buitenlandse) evidence-based richtlijnen voor de zorg aan mensen met angststoornissen en dwangstoornisseen, systematische reviews en oorspronkelijke onderzoeken. In de literatuursearches is gezocht naar literatuur in de Engelse, Nederlandse, Franse, en Duitse taalgebieden. Voor het zoeken naar publicaties is gebruik gemaakt van de volgende informatiebronnen:
- Cochrane Database of Systematic Reviews (CDSR)
- Psychological Information Database (PsycINFO)
- PubMed
- Cumulative Index to Nursing and Allied Health Literature (CINAHL)
- Excerpta Medica database (Embase)
Selectiestrategie
Bij de selectie van artikelen zijn de volgende criteria gehanteerd:
- Geeft het onderwerp van het gevonden onderzoek voldoende antwoord op de uitgangsvraag: worden de binnen GRADE vastgestelde kritische en belangrijke uitkomstmaten in het onderzoek geëvalueerd? (zie voor meer informatie over GRADE verderop in deze paragraaf);
- Sluit de doelgroep van het gevonden onderzoek voldoende aan bij de doelgroep van de richtlijn;
- Is er sprake van een meta-analyse, systematic-review, randomised controlled trial (RCT), cohort onderzoek, cross-sectioneel onderzoek, patiëntcontrole onderzoek of wetenschappelijke verantwoord kwalitatief onderzoek? Bij een longitudinaal onderzoek: Is er sprake van een voldoende lange follow-up periode?;
- Zie voor meer informatie over de zoekstrategie de bijlagen per hoofdstuk en voor meer informatie over de selectiecriteria per uitgangsvraag de reviewprotocollen in de bijlagen per hoofdstuk.
Beoordeling van de kwaliteit van het bewijs
Studies werden door twee personen beoordeeld op het risico op bias met behulp van de Cochrane Collaboration Risico van Bias Assessment Tool (Higgins 2008). Elke studie werd gewaardeerd op de wijze van randomisatie en toewijzing; blindering van de deelnemers, beoordelaars, en therapeuten; gehanteerde methode om met voortijdig stoppen met de behandeling van deelnemers om te gaan; en of alle uitkomsten zijn gerapporteerd. Risico op bias kon als hoog (serieuze kans op beïnvloeding van het resultaat), laag (waarschijnlijk geen invloed op het resultaat), of onduidelijk worden beoordeeld.
Voor het bewijs rondom interventies is daarna het bewijs van de onderzoeken per uitkomstmaat gegradeerd met behulp van GRADE[1]. De kwaliteit van het bewijs kent daarbij vier niveaus, te weten; zeer laag, laag, matig en hoog. In deze richtlijn is gekozen om de GRADE niveaus weer te geven met behulp van de volgende neutrale en internationaal toepasbare weergave:
[1] GRADE: Grading of Recommendations Assessment, Development and Evaluation
|
Hoog |
|
|
Matig |
|
|
Laag |
|
|
Zeer laag |
|
Het studiedesign bepaalt de uitgangspositie van de kwaliteit van bewijs. Gerandomiseerde, gecontroleerde studies (RCT's) hebben over het algemeen meer bewijskracht dan observationele studies. Daarom is hun uitgangspositie hoog, terwijl de uitgangspositie van observationele studies laag is. De kwaliteit van het bewijs per uitkomstmaat wordt, behalve door de methodologische kwaliteit van de individuele onderzoeken, ook bepaald door andere factoren, zoals de mate van consistentie van de gevonden resultaten uit de verschillende onderzoeken en de precisie van de gevonden uitkomst (zie tabel 1).
Tabel 1 GRADE: Factoren voor downgraden en upgraden
Het niveau van de kwaliteit van het bewijs (zeer laag, laag, matig en hoog) verwijst naar de mate van vertrouwen dat men heeft in de schatting van het effect van een behandeling.
|
We downgraden het niveau van de kwaliteit van bewijs van studies met een hoge uitgangspositie (RCT’s), bij: |
We upgraden het niveau van de kwaliteit van bewijs van observationele studies bij: |
|
|
|
|
|
|
Standaard is SMD van -0,2 tm 0,2 niet klinisch relevant en bij een RR/OR is dit 0,75 tm 1,25.
Bij een Mean Difference tussen groepen wordt uit het Minimal Important Clinical Difference (MICD)van de vragenlijst gehanteerd. Is deze niet voorhanden dan moet de evidentie op minimaal 300 personen zijn gebaseerd. |
|
|
|
[2] Het blinderen van deelnemers en therapeuten is in deze richtlijn niet meegenomen in de beoordeling van studies rond psychosociale niterventies, omdat blinderen van de deelnemers en therapeuten niet goed mogelijk is bij deze interventies.
Netwerk meta-analyse
In recente jaren wordt er naast de traditionele meta-analyses steeds meer gebruik gemaakt van netwerk meta-analyses (NMA). De voordelen van een NMA is dat er vergelijkingen tussen interventies gemaakt kunnen worden die in de losse geïncludeerde studies niet direct met elkaar zijn vergeleken (indirecte vergelijkingen), alle evidentie in het model wordt meegenomen wat leidt tot verbeterde precisie bij het schatten van de interventie effecten. Deze indirecte vergelijkingen zijn echter wel gevoelig voor variabiliteit en verschillen tussen de geïncludeerde studies waardoor het van belang is dat er zorg gedragen wordt dat er geen grote heterogeniteit en inconsistentie in het model aanwezig is. Dit kan deels voorkomen worden door het includeren van studies waarbij er geen grote verschillen zijn in populatiekenmerken. Voor het bepalen van de kwaliteit van bewijs afkomstig uit een NMA is men afhankelijk van op welke wijze de auteurs de NMA hebben uitgevoerd (gemaakte aannames, uitgevoerde analyse, rapporteren van onderliggende informatie, rapporteren van CINeMA scores). De CINeMA methode heeft gelijkenissen met de GRADE methode maar is toegespitst op het gebruik bij NMA. Waar mogelijk worden deze CiNeMA scores gebuikt in de huidige richtlijn. Mochten deze ontbreken wordt er door de reviewers gekeken of de heterogeniteit en inconsistentie van het model worden gerapporteerd, mocht dit niet het geval zijn dan wordt de NMA niet meegenomen. Wanneer deze informatie wel aanwezig is wordt deze meegenomen in de GRADE beoordeling en er wordt een narratieve schatting van het risico op vertekening van uitkomsten door gebreken in de onderzoeksopzet gemaakt (Risk of Bias). . Mocht er sprake zijn van verhoogde heterogeniteit dan wordt hier voor gedowngrade en wanneer er sprake is van verhoogde inconsistentie dan wordt de NMA niet meegenomen.
Samenvatten van resultaten in ‘evidence tabel’ en ‘forest plot’
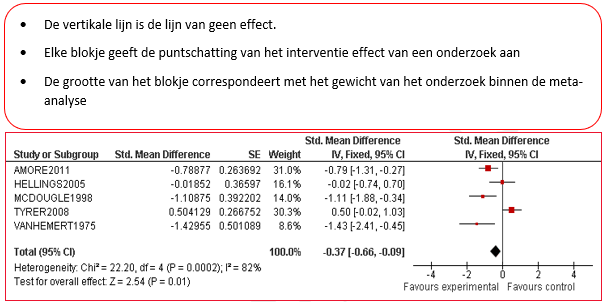
Van elk artikel is een samenvatting gemaakt in een zogenaamde 'evidence tabel', waarin de belangrijkste kenmerken van individuele onderzoeken zijn opgenomen (bij een RCT zijn dat bijvoorbeeld het doel van het onderzoek, het onderzoeksdesign, patiëntkenmerken, interventies, uitkomstmaten en de resultaten). Bij de uitgangsvragen over interventies is voor elke kritische uitkomstmaat een meta-analyse uitgevoerd, om de omvang van het klinisch effect van de interventie samen te vatten. De data uit oorspronkelijke onderzoeken worden hiervoor verwerkt in een forest plot, welke een grafische weergave van de meta-analyse geeft (zie tabel 2 voor een voorbeeld van een forest plot).
Tabel 2 Voorbeeld van een forest plot met toelichting
Wanneer er onvoldoende data beschikbaar waren om een meta-analyse uit te voeren, stelden de reviewers in enkele gevallen een narratieve (beschrijvende) review van het beschikbare bewijs op (zonder ‘gepoolde’ resultaten en berekening van mate van heterogeniteit, maar met een beschrijving van de kwaliteit). De kwaliteitsbeoordeling en een samenvattende beschrijving van de verschillende onderzoeken welke zijn geselecteerd vanuit de systematische literatuur search worden voor elke uitgangsvraag beschreven onder het kopje ‘wetenschappelijke onderbouwing’[3].
[3] Wat effectgroottes in de evidence tabellen en forest plots betreft: SMD's (standard mean differences) werden als klein beschouwd (0,2 ⩽ SMD < 0,5), matig (0,5 ⩽ SMD < 0,8) of groot (SMD ⩾ 0,8) (Cohen, 1988).
Conclusies
De formulering van de conclusies, gebaseerd op de studies uit de systematische literatuur search, is afgestemd op het GRADE niveau (zie tabel 3). Deze formulering sluit ook aan bij de ‘levels of evidence’ welke indeling (niveau 1 t/m 4) voorheen werd gebruikt in onder andere de multidisciplinaire richtlijn Schizofrenie.
Tabel 3 Formulering conclusies n.a.v. GRADE niveau
|
GRADE |
Levels of evidence |
Formulering conclusies |
|
|
Niveau 1 |
“Het is aangetoond dat…” |
|
|
Niveau 2 |
“Het is aannemelijk dat…” |
|
|
Niveau 3 |
“Er zijn aanwijzingen dat…” |
|
|
Niveau 4 |
“Er zijn voorzichtige aanwijzingen dat…” |
Van conclusies naar aanbevelingen: praktijkoverwegingen
Naast het wetenschappelijk bewijs bepalen enkele andere factoren mede of een instrument of behandeling wordt aanbevolen.
Mee te wegen factoren om te bepalen of een instrument of behandeling wordt aanbevolen:
|
1. Kwaliteit van bewijs Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
2. Balans tussen gewenste en ongewenste effecten Hoe groter het verschil is tussen de gewenste en ongewenste effecten, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Hoe kleiner dit verschil of hoe meer onzekerheid over de grootte van het verschil, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
|
3. Patiëntenperspectief Hoe groter de uniformiteit in waarden en voorkeuren van patiënten bij het afwegen van de voor- en nadelen van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. De teksten onder het kopje ‘patiëntenperspectief’ zijn geschreven door de vertegenwoordiger van de patiëntenorganisatie: de Angst, Dwang en Fobie Stichting. Het is steeds gegaan om informele vragenrondes onder leden van het wetenschapspanel en de topicgroepen van deze organisatie. Gemiddeld zijn zo’n 30 à 40 personen bevraagd. |
|
4. Professioneel perspectief Hoe groter de uniformiteit in waarden en voorkeuren van professionals ten aanzien van de toepasbaarheid van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Toelichting:
De teksten onder het kopje ‘professioneel perspectief’ zijn geschreven door de leden van de richtlijncommissie. |
|
5. Middelenbeslag Hoe minder middelen er worden gebruikt (m.a.w. hoe lager de kosten van een interventie zijn vergeleken met de beschouwde alternatieven en andere kosten gerelateerd aan de interventie), des te waarschijnlijker wordt het formuleren van een sterke aanbeveling. Hoe meer onzekerheid over het middelenbeslag, des te waarschijnlijker wordt een conditionele aanbeveling. |
|
6. Organisatie van zorg Hoe meer onzekerheid of de geëvalueerde interventie daadwerkelijk op landelijke schaal toepasbaar is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
Aanbevelingen
Afhankelijk van het bewijs en bovenstaande factoren kun je een instrument of behandeling wel of niet aanbevelen. We maken daarbij onderscheid tussen zwakke en sterke aanbevelingen. In het geval van een sterke aanbeveling zou je behandeling X voor alle patiënten met Y willen aanbevelen. Bij een zwakke aanbeveling is dit bijvoorbeeld afhankelijk van de voorkeuren van de patiënt in kwestie. Het is belangrijk in deze sectie expliciet te vermelden op grond waarvan een behandeling wel of niet wordt aanbevolen en ook waarom die aanbeveling zwak of sterk zou moeten zijn.
Voor de formulering van ‘sterke’ (onvoorwaardelijke) en ‘zwakke’ (voorwaardelijke) aanbevelingen is de volgende indeling aangehouden (zie tabel 4):
Tabel 4 GRADE Voorkeursformulering sterke / zwakke aanbevelingen
|
Gradering aanbeveling |
Betekenis |
Voorkeursformulering* |
|
STERK VOOR |
De voordelen zijn groter dan de nadelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie kiezen. |
We bevelen [interventie] aan. |
|
ZWAK VOOR |
De voordelen zijn groter dan de nadelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie kiezen. |
Overweeg [interventie], bespreek de voor- en nadelen). |
|
ZWAK TEGEN |
De nadelen zijn groter dan de voordelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie kiezen. |
Wees terughoudend met [interventie], bespreek de voor- en nadelen). |
|
STERK TEGEN |
De nadelen zijn groter dan de voordelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie kiezen. |
We bevelen [interventie] niet aan. |
* het gaat hier om voorkeursaanbevelingen, deze kunnen in een enkele geval afwijken. Voor bepaalde hoofdstukken is GRADE niet toegepast (bijv. Organisatie van zorg) daar zijn uit praktisch oogpunt ook de aanbevelingen niet volgens GRADE
Referenties
Cohen J (1988) Statistical Power Analysis for the Behavioral Sciences. Hillsdale, NJ: Lawrence Erlbaum Associates.
Gevers, J. K. M., & Aalst, A. van (1998). De rechter en het medisch handelen (3e druk). Deventer: Kluwer.
Higgins, J. P. T., Green, S., & Cochrane Collaboration (2008). Cochrane handbook for systematic Reviews of interventions. Chichester, England/Hoboken, NJ: Wiley-Blackwell.
Zoekverantwoording
Zoekstrategie – Co-morbiditeit bij Angst- en Dwangstoornissen en Depressie
Overzicht met aantallen per gezochte database (Medline, Embase en PsychInfo). Er is in Endnote per deelonderwerp (=PTSD of ASS) zoveel mogelijk ontdubbeld.
Resultaten co-morbiditeit depressie en autisme spectrum stoornis.
|
Database |
Aantal hits |
|
Medline |
17 |
|
Embase |
80 |
|
PsychInfo |
20 |
Zoekstrategie medline
Database: Ovid MEDLINE(R) ALL <1946 to July 23, 2021>
Search Strategy:
--------------------------------------------------------------------------------
1 exp depressive disorder/ (113694)
2 Depression/ (130261)
3 (depressi* or depressed).tw,kw. (476283)
4 (dysthymi* or distress*).tw,kw. (140773)
5 (mood? or mental health or ((emotion* or psychological) adj trauma*)).tw,kf. (252336)
6 "common mental disorder*".tw,kf. (2985)
7 or/1-6 (795885)
8 Stress Disorders, Post-Traumatic/ (35358)
9 ("post traumatic stress disorder" or "post-traumatic stress disorder" or (post-traum* adj2 neuros*) or ptsd).tw,kf. (32697)
10 (or/8) or 9 (46626)
11 exp anxiety disorders/ or exp obsessive-compulsive disorder/ or panic disorder/ or phobic disorders/ or phobia, social/ (82768)
12 Hypochondriasis/ (2329)
13 ((panic adj1 disorder?) or ptsd or (anxiety adj1 neurosis) or (anxiety adj neuros?s) or (acute adj1 stress adj1 disorder*) or (anxiety adj1 neuros*) or (stress adj1 disorder?) or (generalized adj1 anxiety adj1 disorder*)).tw,kf. (54117)
14 or/11-13 (125735)
15 (unipolar adj3 depress*).ti,kw. (1500)
16 limit 15 to medline (1370)
17 7 and unipolar.tw,kw. (6333)
18 14 and 17 (395)
19 from 18 keep 61,69,72,78,108,111,116,119,122-123,126,128-130,137,153,169,173,199,206 (20)
20 "spijker$".fc_auts. and "advice".fc_titl. (1)
21 "weitz$".fc_auts. and "effects of psychotherapy".fc_titl. (1)
22 "16".fc_issue. and "46".fc_vol. and "2016".fc_pubyr. and "3451".fc_pg. (1)
23 "12".fc_issue. and "73".fc_vol. and "Sherbourne$".fc_auts. and "2012".fc_pubyr. (1)
24 "11".fc_issue. and "31".fc_vol. and "2014".fc_pubyr. and "934".fc_pg. (1)
25 "1".fc_issue. and "24".fc_vol. and "schaffer$".fc_auts. and "2012".fc_pubyr. and "6".fc_pg. (1)
26 "40".fc_vol. and "newby$".fc_auts. and "2015".fc_pubyr. (1)
27 or/20-26 (7)
28 Mood Disorders/ (14947)
29 7 or 28 (800582)
30 14 and 29 (53195)= depressie + angststoornissen
31 from 27 keep 1-7 (7)
32 Comorbidity/ (116607)
33 (comorbidit* or co-morbid* or co-occur* or relationsh* or associat* or correlat* or together).tw,kw. (7545270)
34 32 or 33 (7580671)
35 30 and 34 (31957)=depressie + angststoornissen + comorbidity
36 31 and 35 (5)
37 31 not 36 (2)
38 (therap* adj3 anxiety adj3 "on depression").tw. (11)
39 (transdiagnostic adj3 treat* adj3 depressi* adj3 anxiety).tw,kw. (9)
40 "*Transdiagnostic".kw. (633)
41 "filter medline systematic reviews".ti. (0)
42 meta analysis.pt. (137964)
43 (meta-anal$ or metaanal$).tw,kf. (209530)
44 (systematic$ adj10 (review$ or overview$)).tw,kf. (236547)
45 (quantitativ$ adj10 (review$ or overview$)).tw,kf. (10764)
46 (methodologic$ adj10 (review$ or overview$)).tw,kf. (13351)
47 medline.tw. and review.pt. (84166)
48 (pooled adj3 analy*).tw,kf. (23175)
49 "cochrane$".fc_jour. (15447)
50 or/42-49 (415867)
51 30 and 34 and 50 (1292)= depressie + angststoornissen + SR
52 Outcome Assessment, Health Care/ (76834)
53 treatment outcome/ (1042478)
54 (efficac* or effective or optimi?e).tw,kw. (2353115)
55 "Quality of Life"/ (216807)
56 Return to Work/ (3005)
57 or/52-56 (3322853)= outcome
58 51 and 57 (499)= depressie + angststoornissen + SR + outcome
59 th.fs. (1959060)
60 dt.fs. (2351243)
61 58 and (59 or 60) (325)
62 exp *depressive disorder/ (89092)
63 *Depression/ (79277)
64 (depressi* or depressed).ti,kw. (177643)
65 (dysthymi* or distress*).ti,kw. (33103)
66 (mood? or mental health or ((emotion* or psychological) adj trauma*)).ti,kw. (89278)
67 "common mental disorder*".ti,kw. (1186)
68 *Mood Disorders/ (9300)
69 or/62-68 (328656)= depressie focus
70 61 and 69 (130)=comorbidity + angst + depressie focus
71 7 and 27 (7)
72 "lamers$".fc_auts. and "comorbidity patterns".fc_titl. and "2011".fc_pubyr. (1)
73 7 and (8 or 9) (21896)
74 34 and 73 (13554)=comorbidity + depressie + PTSD
75 50 and 74 (625)
76 (dutch or english or german).la. (29051841)
77 75 and 76 (617)
78 "depressie vb in cochrane".ti. (0)
79 "Psychological therapies versus antidepressant medication, alone and in combination for depression in children and adolescents".fc_titl. (2)
80 "cognitive and behavioural therapies versus treatment as usual for depression ".fc_titl. (3)
81 from 80 keep 3 (1)
82 "Switching to another SSRI or to venlafaxine with or without cognitive behavioral therapy for adolescents with SSRI-resistant depression: the TORDIA randomized controlled trial".fc_titl. (1)
83 "The effectiveness of SPARX, a computerised self help intervention for adolescents seeking help for depression: randomised controlled non-inferiority ".fc_titl. (1)
84 "Evidence Base Update of Psychosocial Treatments for Child and Adolescent Depression".fc_titl. (1)
85 "Psychological therapies for treatment-resistant depression in adults".fc_titl. (1)
86 (activation adj1 therap*).ti. (174)
87 from 86 keep 15 (1)
88 "P voor depressie".ti. (0)
89 "P voor depressie conform recente cochrane reviews".ti. (0)
90 Depression/ (130261)
91 exp depressive disorder/ (113694)
92 (depressi* or depressed).tw,kw. (476283)
93 (dysthymi* or distress*).tw,kw. (140773)
94 (mood? or mental health or ((emotion* or psychological) adj trauma*)).tw,kf. (252336)
95 "common mental disorder*".tw,kf. (2985)
96 or/90-95 (795885)
97 (dutch or german or english).la. (29051841)
98 96 and 97 (751424)
99 "onderdeel psychotherapie".ti. (0)
100 exp behavior therapy/ or exp cognitive behavioral therapy/ (80375)
101 (behavio* adj2 (therapy or activatio*)).tw,kw. (27106)
102 (social adj2 skill? adj2 training).tw. (1101)
103 (social adj2 skill? adj2 training).kf. (80)
104 (relaxation adj2 therap*).tw,kf. (1079)
105 ((Cognitive or emotive or Problem?solving or "self control") adj2 therap*).tw. (23106)
106 ((Cognitive or emotive or Problem?solving or "self control") adj2 therap*).kf. (5609)
107 "Third‐wave CBT".tw. (0)
108 Mindfulness/ (4252)
109 (mindfulness adj2 therap*).tw,kw. (596)
110 "Acceptance and commitment therapy".tw,kw. (1191)
111 "Extended behavioural activation".tw. (4)
112 ("'third wave CBT or compassionate mind training or functional analytic psychotherapy" or "meta-cognitive therapy" or "dialectical behaviour therapy").tw,kw. (208)
113 "meta-cognitive therapy".tw,kw. (12)
114 interpersonal psychotherapy/ or psychotherapy, psychodynamic/ or psychotherapy, rational-emotive/ (890)
115 Motivational Interviewing/ (2133)
116 exp Psychotherapy/ (203789)
117 or/100-115 (99310)
118 98 and 117 (24773)=depressie + talen +psychotherapie
119 "filter medline systematic reviews".ti. (0)
120 meta analysis.pt. (137964)
121 (meta-anal$ or metaanal$).tw,kf. (209530)
122 (systematic$ adj10 (review$ or overview$)).tw,kf. (236547)
123 (quantitativ$ adj10 (review$ or overview$)).tw,kf. (10764)
124 (methodologic$ adj10 (review$ or overview$)).tw,kf. (13351)
125 medline.tw. and review.pt. (84166)
126 (pooled adj3 analy*).tw,kf. (23175)
127 "cochrane$".fc_jour. (15447)
128 or/120-127 (415867)
129 118 and 128 (2407)= depressie + talen +psychotherapie + SR
130 *Depression/ (79277)
131 exp *depressive disorder/ (89092)
132 (depressi* or depressed).ti,kw. (177643)
133 (dysthymi* or distress*).ti,kw. (33103)
134 (mood? or mental health or ((emotion* or psychological) adj trauma*)).ti,kw. (89278)
135 "common mental disorder*".ti,kw. (1186)
136 or/130-135 (323690)
137 "P depressie focus".ti. (0)
138 129 and 136 (1183)= depressie + talen +psychotherapie + depressie focus
139 meta-analysis/ (137964)
140 meta?analy*.tw,kw. (40324)
141 139 or 140 (153501)
142 138 and 141 (532)= meta + depressie + focus depressie + talen +psychotherapie
143 Placebos/ (35582)
144 Waiting Lists/ (12696)
145 "treatment as usual".tw,kw. (4856)
146 (placebo? or (waiting adj2 list?)).tw,kw. (238489)
147 or/143-146 (264624)= outcome
148 exp Antidepressive Agents/tu (53901)
149 (antidepressiv* adj1 (agent? or drug?)).tw,kw. (1139)
150 exp "serotonin and noradrenaline reuptake inhibitors"/ or exp serotonin uptake inhibitors/ (46107)
151 ("serotonin and noradrenaline reuptake inhibitors" or "serotonin and noradrenaline uptake inhibitors" or "serotonin and norepinephrine reuptake inhibitors" or "serotonin and norepinephrine uptake inhibitors").tw,kw. (1206)
152 Citalopram/ (5031)
153 escitalopram/ (5031)
154 fluoxetine/ (9382)
155 fluvoxamine/ (1884)
156 paroxetine/ (4025)
157 sertraline/ (3172)
158 or/152-157 (21064)
159 desvenlafaxine/ (319)
160 duloxetine/ (1655)
161 venlafaxine/ (2653)
162 159 or 160 or 161 (4368)
163 (citalopram or escitalopram or fluoxetine or fluvoxamine or paroxetine or sertraline or desvenlafaxine or duloxetine or venlafaxine).tw,kw. (31586)
164 Neurotransmitter Uptake Inhibitors.rn. (1202)
165 Antidepressive Agents.rn. (45266)
166 or/148-165 (106970)= medicatie
167 142 and 166 (61)= meta + depressie + focus depressie + talen +psychotherapie + medicatie
168 138 and 166 (174)= depressie + talen + psychotherapie + depressie focus + medicatie
169 168 (174)
170 limit 169 to yr="2010 -Current" (115)
171 96 and 117 and 166 and 128 (270)
172 exp Psychiatric Status Rating Scales/ (85645)
173 "hamilton rating scale".tw. (3627)
174 "HAMD-17".kw. (5)
175 (depression adj3 rating?).tw. (15213)
176 173 or 174 or 175 (15543)
177 172 or 176 (95866)
178 96 and 117 and 128 and 177 (87)
179 limit 178 to yr="2010 -Current" (70)=depressie +psychotherapie + SR + outcome
180 147 and 179 (18)
181 147 and 171 (75)
182 limit 181 to yr="2010 -Current" (59)
183 "initial treatment".tw,kw. (24424)
184 96 and 117 and 166 and 128 and 183 (7)
185 "Severity of Illness Index"/ (257584)
186 (depressi* adj3 severity).tw,kw. (12070)
187 176 or 185 or 186 (278911)= outcome
188 96 and 117 and 166 and 187 and 128 (40)=
189 from 170 keep 1-108 (108)= )= depressie + talen +psychotherapie + depressie focus + medicatie vanaf 2010 + outcome
190 from 180 keep 1-17 (17)
191 from 184 keep 1-7 (7)
192 from 188 keep 1-39 (39)
193 96 and 117 and 128 and 187 (169)
194 193 (169)
195 limit 194 to yr="2010 -Current" (138)
196 195 and 136 (92)
197 117 or 166 (201482)
198 77 and 197 (99)= depressie + PTSD
199 from 72 keep 1 (1)
200 from 198 keep 14 (1)
201 exp Autism Spectrum Disorder/ (33685)
202 (autism or autistic or asperger*).ti,kw. (39104)
203 201 or 202 (46203)
204 7 and (166 or 117) and 97 and 203 and 50 (27)
205 136 and 204 (13)
206 "Anxiety and Depression Reduction as Distal Outcomes of a College Transition Readiness Program for Adults with Autism.".fc_titl. (1)
207 "Treatment of depression in individuals with autism spectrum disorder: a systematic review.".fc_titl. (0)
208 "menezes$".fc_auts. and "autis*".fc_titl. (6)
209 "Psychosocial treatments targeting anxiety and depression in adolescents and adults on the autism spectrum".fc_titl. (1)
210 7 and 97 and (34 or 40) and 203 (1924)
211 210 and 50 and (166 or 117) (17)= SR depressie en autisme
Embase strategie
Database: Embase <1974 to 2021 July 23>
Search Strategy:
--------------------------------------------------------------------------------
1 "PP BV emb20210625 comorbid".ti. (0)
2 exp depression/ (510112)
3 (depressi* or depressed).tw,kw. (643894)
4 (depressi* or depressed).ti,kw. (246221)
5 (dysthymi* or distress*).ti,kw. (52462)
6 "common mental disorder*".ti,kw. (1335)
7 exp *depression/ (220803)
8 4 or 5 or 6 or 7 (364778)
9 "depressie focus".ti. (0)
10 exp anxiety disorder/ (263775)
11 exp *anxiety disorder/ (113912)
12 ((panic adj1 disorder?) or ptsd or (anxiety adj1 neurosis) or (anxiety adj neuros?s) or (acute adj1 stress adj1 disorder*) or (anxiety adj1 neuros*) or (stress adj1 disorder?) or (generalized adj1 anxiety adj1 disorder*)).tw,kw. (70296)
13 ("post traumatic stress disorder" or "post-traumatic stress disorder" or (post-traum* adj2 neuros*) or ptsd).tw,kw. (42903)
14 ((panic adj1 disorder?) or ptsd or (anxiety adj1 neurosis) or (anxiety adj neuros?s) or (acute adj1 stress adj1 disorder*) or (anxiety adj1 neuros*) or (stress adj1 disorder?) or (generalized adj1 anxiety adj1 disorder*)).ti,kw. (40917)
15 11 or 13 or 14 (132710)
16 "angststoornissen focus".ti. (0)
17 8 and 15 (32705)
18 comorbidity/ (305386)
19 comorbidity assessment/ (2306)
20 (comorbidit* or co-morbid* or co-occur* or relationsh* or associat* or correlat* or together).tw,kw. (9947697)
21 (therap* adj3 anxiety adj3 "on depression").tw. (15)
22 (transdiagnostic adj3 treat* adj3 depressi* adj3 anxiety).tw,kw. (6)
23 (unipolar adj3 depress*).tw,kw. (6781)
24 or/18-22 (10024234)
25 8 and 15 and 24 (21021)
26 exp psychotherapy/ (262296)
27 exp antidepressant agent/ (490273)
28 25 and (26 or 27) (3523)
29 "emb SR filter".ti. (0)
30 meta analysis/ (220631)
31 "systematic review"/ (305324)
32 (meta-analy$ or metaanaly$).tw,kw. (272715)
33 (systematic$ adj4 (review$ or overview$)).tw,kw. (289227)
34 (quantitativ$ adj5 (review? or overview?)).tw,kw. (6164)
35 (methodologic adj5 (overview? or review?)).tw,kw. (405)
36 (review$ adj3 (database? or medline or embase or cinahl)).tw,kw. (31970)
37 (pooled adj3 analy$).tw,kw. (35105)
38 (extensive adj3 review$ adj3 literature).tw,kw. (4136)
39 (meta or synthesis or (literature adj8 database?) or extraction).tw,kw. (1583821)
40 review.pt. (2761867)
41 39 and 40 (185502)
42 or/30-38,41 (659699)
43 "Quality of Life"/ (515753)
44 Return to Work/ (7410)
45 (outcome or (quality adj2 life) or (return adj2 work)).ti,kw. (455362)
46 outcome assessment/ or exp treatment outcome/ (1823932)
47 (efficac* or effective or optimi?e).tw,kw. (3214351)
48 ("treatment as usual" or "usual care").tw,kw. (32515)
49 or/43-48 (5132281)
50 28 and 42 and 49 (191)
51 (dutch or english or german).la. (32411008)
52 50 and 51 (191)
53 from 52 keep 1-187 (187)
54 "spijker$".fc_auts. and "advice".fc_titl. (1)
55 50 and 54 (0)
56 28 and 54 (1)
57 "weitz$".fc_auts. and "effects of psychotherapy".fc_titl. (1)
58 52 and 57 (0)
59 2 or 3 or 5 or 6 (851714)
60 10 or 12 or 13 (272539)
61 24 and 59 and 60 (74953)
62 42 and 51 and 61 (3733)
63 57 and 62 (1)
64 49 and 62 (1853)
65 30 or 32 (317299)
66 64 and 65 (904)
67 exp *depression/dt (54601)
68 exp *depression/th (25547)
69 67 or 68 (69508)
70 66 and 69 (149)
71 *comorbidity/ (19168)
72 (comorbidit* or co-morbid* or co-occur* or relationsh* or associat* or correlat* or together).ti,kw. (1793006)
73 21 or 22 or 71 or 72 (1795811)
74 66 and 73 (122)
75 posttraumatic stress disorder/ (66167)
76 ("post traumatic stress disorder" or "post-traumatic stress disorder" or (post-traum* adj2 neuros*) or ptsd).tw,kw. (42903)
77 75 or 76 (71261)
78 28 and 42 and 77 (73)=depressie + behandeling + SR + PTSD
79 *posttraumatic stress disorder/ (33566)
80 ("post traumatic stress disorder" or "post-traumatic stress disorder" or (post-traum* adj2 neuros*) or ptsd).ti,kw. (21066)
81 79 or 80 (38497)
82 78 and 81 (35)= depressie + behandeling + SR + PTSD focus
83 exp autism/ (77132)
84 (autism or autistic or asperger*).ti,kw. (51747)
85 83 or 84 (82116)
86 18 or 19 or 20 (10024223)
87 8 and 42 and 51 and 85 (126)
88 86 and 87 (79)
89 autism/co, dm, dr, dt, rh, si, su, th [Complication, Disease Management, Drug Resistance, Drug Therapy, Rehabilitation, Side Effect, Surgery, Therapy] (9088)
90 88 and 89 (12)
91 "Treatment of depression in individuals with autism spectrum disorder".fc_titl. (1)
92 85 and 91 (1)
93 8 and 92 (1)
94 86 and 93 (1)
95 42 and 94 (1)
96 8 and 42 and 85 and 86 (82)= P depressie focus + SR +autisme +comorbiditeit
Psycinfo
Database: APA PsycInfo <1806 to July Week 3 2021>
Search Strategy:
--------------------------------------------------------------------------------
1 "psycinfo depression comorbidity".ti. (0)
2 Depression/ (26147)
3 major depression/ or anaclitic depression/ or dysthymic disorder/ or endogenous depression/ or atypical depression/ or reactive depression/ or recurrent depression/ or treatment resistant depression/ (135728)
4 (depress* or dysthymi* or "affective disorder*" or "affective symptom*").ti,id. (181096)
5 *Depression/ (20014)
6 *major depression/ or *anaclitic depression/ or *dysthymic disorder/ or *endogenous depression/ or *atypical depression/ or *reactive depression/ or *recurrent depression/ or *treatment resistant depression/ (111127)
7 4 or 5 or 6 (186064)
8 exp Generalized Anxiety Disorder/ or exp Anxiety Disorders/ or exp Anxiety/ (125507)
9 disease course/ or exp prognosis/ (20710)
10 ((panic adj1 disorder?) or ptsd or (anxiety adj1 neurosis) or (anxiety adj neuros?s) or (acute adj1 stress adj1 disorder*) or (anxiety adj1 neuros*) or (stress adj1 disorder?) or (generalized adj1 anxiety adj1 disorder*)).tw,id. (62600)
11 anxiety/ (66383)
12 exp posttraumatic stress disorder/ (35220)
13 ("post traumatic stress disorder" or "post-traumatic stress disorder" or (post-traum* adj2 neuros*) or ptsd).tw,id. (39783)
14 exp *Generalized Anxiety Disorder/ or exp *Anxiety Disorders/ or exp *Anxiety/ (100939)
15 ((panic adj1 disorder?) or ptsd or (anxiety adj1 neurosis) or (anxiety adj neuros?s) or (acute adj1 stress adj1 disorder*) or (anxiety adj1 neuros*) or (stress adj1 disorder?) or (generalized adj1 anxiety adj1 disorder*)).ti,id. (42103)
16 *anxiety/ (46980)
17 exp *posttraumatic stress disorder/ (30196)
18 ("post traumatic stress disorder" or "post-traumatic stress disorder" or (post-traum* adj2 neuros*) or ptsd).ti,id. (20423)
19 or/14-18 (135769)
20 7 and 19 (22279)
21 comorbidity/ (34865)
22 (comorbidit* or co-morbid* or co-occur* or relationsh* or associat* or correlat* or together).tw,id. (1765983)
23 (therap* adj3 anxiety adj3 "on depression").tw,id. (8)
24 (transdiagnostic adj3 treat* adj3 depressi* adj3 anxiety).tw,id. (7)
25 or/21-24 (1770851)
26 20 and 25 (14224)
27 exp drug therapy/ (150437)
28 exp psychotherapy/ (208903)
29 (treat* or therap*).ti,id. (450998)
30 exp *drug therapy/ (122556)
31 exp *psychotherapy/ (187967)
32 29 or 30 or 31 (598867)
33 26 and 32 (2232)
34 (dutch or english or german).la. (4720241)
35 26 and 33 and 34 (2120)
36 "psycinfo SR filer".ti. (0)
37 (meta-anal* or metaanal*).tw. (42578)
38 (quantitativ* adj5 (review* or overview*)).tw. (2746)
39 (quantitativ* adj5 (review* or overview*)).id. (72)
40 (systematic* adj5 (review* or overview*)).tw,id. (41453)
41 (methodolo* adj5 (review* or overview*)).tw,id. (7354)
42 ((medline or cochrane) adj5 (review* or overview*)).tw,id. (3145)
43 (literature adj5 (overview or review)).tw,id. (85326)
44 (synthes* adj3 (literature* or research or studies or data)).tw,id. (10160)
45 (pooled adj5 analys*).tw,id. (2570)
46 (data adj2 pool*).tw,id. (2514)
47 ((hand or manual* or database* or computer* or electronic*) adj2 search*).tw,id. (12612)
48 "literature review"/ or meta analysis/ (27752)
49 "systematic review"/ (624)
50 or/37-49 (165906)
51 35 and 50 (155)
52 51 (155)
53 limit 52 to all journals (136)
54 26 and 34 and 50 (563)
55 meta analysis/ (5053)
56 (meta-analy$ or metaanaly$).tw,id. (42569)
57 55 or 56 (42723)
58 54 and 57 (272)
59 32 and 58 (72)
60 7 and (12 or 13) and 25 and 32 and 34 and 50 (29)
61 from 60 keep 1-29 (29)
62 14 or 15 or 16 (132113)
63 7 and 62 and 25 and 32 and 34 and 50 (154)= depressie + angst + comorbidity + behandeling + talen + SR
64 63 (154)
65 limit 64 to all journals (136)
66 65 not 60 (113)
67 exp autism spectrum disorders/ (47265)
68 (autism or autistic or asperger*).ti,id. (48062)
69 67 or 68 (50142)
70 21 or 22 (1770845)
71 7 and 69 and 70 and 34 and 50 (27)= depressie + autisme + comorbidity + SR
72 71 (27)
73 limit 72 to all journals (24)
74 from 71 keep 1-27 (27)
75 from 73 keep 1-24 (24)
76 7 and 32 and 50 and (17 or 18) (51)= depressie + therapie + SR + PTSD
77 76 (51)
78 limit 77 to all journals