Repositietechnieken
Uitgangsvraag
Wat is de meest effectieve manier van repositie van de schouder bij patiënten met een primaire, anterieure schouderluxatie?
Aanbeveling
Bespreek de opties van verschillende repositietechnieken met de patiënt bij een anterieure schouderluxatie en kies voor een repositietechniek waar voldoende succesvolle ervaring mee is opgedaan.
Overweeg om een biomechanische repositietechniek boven een tractie of hefboom repositietechniek te kiezen in verband met de pijnbeleving voor de patiënt.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Er is literatuuronderzoek uitgevoerd naar de meest effectieve manier van repositie van de schouder bij patiënten met een primaire, anterieure schouderluxatie. Er werden drie categorieën repositietechnieken onderling met elkaar vergeleken; repositietechnieken op basis van tractie, repositietechnieken op basis van een hefboom en biomechanische repositietechnieken. ‘Succesvolle repositie’ en ‘complicaties’ werden gedefinieerd als cruciale uitkomsten. ‘Pijn’, ‘recidief schouderluxatie’, ‘instabiliteit van de schouder’, ‘functionele restklachten’ en ‘patiënttevredenheid’ werden als belangrijke uitkomsten beschouwd.
PICO 1: repositie op basis van tractie versus repositie op basis van biomechanische technieken
Uit de analyse van de literatuur bleek dat er vaker sprake was van een succesvolle repositie (relatief risico van 0.34) bij de biomechanische repositietechniek. Echter, de bewijskracht hiervoor was zeer laag, met name omdat het weinig patiënten betrof. Zeven van de 25 reposities waren succesvol bij gebruik van een tractie repositietechniek in vergelijking met 29 van de 35 succesvolle reposities bij gebruik van een biomechanische repositietechniek. De bewijskracht is hiervoor ook zeer laag.
De literatuur niet duidelijk is over het effect van biomechanische repositie technieken op ‘succesvolle repositie’ en het effect op ‘complicaties’ in vergelijking met repositie op basis van tractie. De geïncludeerde studies rapporteerden daarnaast ook resultaten met betrekking tot de belangrijke uitkomstmaat ‘pijn’. De literatuur is niet duidelijk over het effect op de mate van pijn tijdens de repositie van biomechanische versus tractietechnieken. Er was geen verschil tussen de repositietechnieken. De bewijskracht hiervoor is echter zeer laag. Voor alle andere belangrijke uitkomsten, zoals ‘recidieven’, ‘instabiliteit van de schouder’, ‘functionele restklachten’ en ‘patiënttevredenheid’ was geen informatie beschikbaar, waardoor er geen GRADE-conclusies geformuleerd konden worden.
PICO 2: repositie op basis van tractie versus repositie op basis van een hefboomtechniek
De tweede PICO richtte zich op repositie op basis van tractie versus repositie op basis van hefboomtechnieken. Er bleek een verschil te zijn in het aantal succesvolle reposities wanneer een tractie repositietechniek werd vergeleken met een hefboom repositietechniek. Veertig van de 45 patiënten waarbij een tractietechniek werd toegepast hadden een succesvolle repositie van de schouder in vergelijking met 30 van 43 patiënten, waarbij een hefboomtechniek werd toegepast (relatief risico van 1.27 in het voordeel van repositie op basis van een tractietechniek). Echter, de bewijskracht bleek ook hier zeer laag, waardoor er veel onzekerheid heerst over het effect van een repositietechniek op basis van tractie op ‘succesvolle repositie na de eerste poging’ in vergelijking met een hefboomtechniek. Er werden in geen van de studies resultaten gerapporteerd over de cruciale uitkomst ‘complicaties’ noch de belangrijke uitkomsten, zoals ‘recidieven’, ‘instabiliteit van de schouder’, ‘functionele restklachten’ of ‘patiënttevredenheid’.
PICO 3: repositie op basis van biomechanische technieken versus repositie op basis van een hefboomtechniek
Bij de vergelijking van biomechanische repositietechnieken versus repositie op basis van een hefboomtechniek laten de resultaten een klein klinisch relevant verschil zien voor de uitkomst succesvolle repositie (relatief risico van 1.26), maar door de zeer lage bewijskracht, vanwege het kleine aantal patiënten, is er op basis van de literatuur veel onzekerheid rondom dit gevonden effect. De cruciale uitkomst complicaties werd in geen van de studies gerapporteerd. Anderzijds lijken biomechanische technieken wel te resulteren in een mindere mate van pijn gedurende de repositieprocedure in vergelijking met een hefboomtechniek. De bewijskracht hiervoor is laag. Evenals bij de eerste en tweede PICO van deze richtlijnmodule werden er ook voor de derde PICO geen resultaten gerapporteerd voor de belangrijke uitkomsten, zoals recidieven, instabiliteit van de schouder, functionele restklachten noch voor patiënttevredenheid.
Er zijn in de literatuur case reports beschikbaar, waarin complicaties worden beschreven bij technieken waar tractie of een hefboom werden gebruikt. Bij tractie door het overrekken van vaatstructuren danwel zenuwen in de okselregio en bij hefboom technieken zijn spiraalfracturen van de humerus beschreven. Het is onduidelijk wat de kans op deze complicaties is en ze worden niet in de geïncludeerde studies in het literatuuronderzoek beschreven.
Minder pijn gedurende reductie is van invloed op de besluitvorming voor een techniek, omdat deze de noodzaak tot aanvullende pijnstillende technieken vermindert. Op basis van de geïncludeerde literatuur is er geen uitspraak over te doen. In de ervaring van de werkgroep zijn biomechanische technieken het minst pijnlijk, gevolgd door hefboom en tractie.
Waarden en voorkeuren van patiënten (en evt. hun verzorgers)
De patiënt wil een techniek die een snelle repositie geeft zonder toename, of zelfs met afname, van pijn, waarbij de kans op complicaties (korte en lange termijn), zowel door techniek als door de pijnstilling, zeer klein of afwezig is. Daarnaast blijkt uit een enquête van de Patiëntenfederatie Nederland dat patiënten verschillende ervaringen hebben met de manier waarop reponeren van de schouder besproken wordt met de medisch specialist. Soms wordt besproken dat er verschillende manieren van terugzetten zijn en wat de voor- en nadelen daarvan zijn, terwijl in andere gevallen de patiënt niet wordt geïnformeerd over de verschillende manieren waarop een schouder gereponeerd kan worden. Gezien het feit dat er geen eenduidige conclusie getrokken kan worden over de meest succesvolle manier van reponeren, zal de ervaring van de hulpverlener die reponeert vaak van invloed zijn op de keuze van de techniek. Wat voor de patiënt van belang is, is om de verwachting van de repositie te bespreken. Dit kan de patiënt zowel een positiever gevoel geven over de ervaring, maar mogelijk ook het succes van de repositie positief beïnvloeden, doordat de patiënt zich wellicht beter kan ontspannen.
Kosten (middelenbeslag)
Een repositietechniek die geen gebruik maakt van aanvullende pijnstilling zal een positief effect hebben op de kosten voor de behandeling. Op basis van de geïncludeerde studies is dit effect niet te kwantificeren. Indien patiënten veel pijn of angst ervaren kan het gebruik van pijnstillende technieken alsnog worden overwogen.
Aanvaardbaarheid, haalbaarheid en implementatie
De technieken beschreven in de geïncludeerde studies worden nu al regulier gebruikt in Nederland. Veel gehoorde bezwaren zijn dat behandelaren gebruik maken van de voor hen bekende technieken waar zij goede ervaringen mee hebben. Met name het eerste reductie succes wordt dan groot geacht. Ook wordt er zeer gevarieerd gedacht over aanvullende pijnstillende technieken en is het achterwege laten daarvan soms een punt van discussie. Zolang alle patiënten toegang hebben tot acute zorg/SEH is deze interventie breed toegankelijk en dat zal door deze richtlijn niet wijzigen. De meeste pijnstillende technieken, zoals sedatie, nemen extra tijd in beslag waardoor het langer duurt voordat de patiënt geholpen kan worden en zorgen voor mogelijk een grotere personele inzet. Wanneer de repositietechnieken minder gebruik maken van mensen en middelen, zoals het toepassen van geavanceerde pijnstillende technieken, zal dat de implementatie niet negatief beïnvloeden. Het kennisniveau voor het correct uitvoeren van de technieken verschilt niet.
Rationale van de aanbeveling: weging van argumenten voor en tegen de interventies
Alle technieken voor de reductie van een anterieure schouderluxatie die in het literatuuronderzoek worden beschreven worden nu al regulier gebruikt in Nederland. De verschillen in primair reductie succes zijn op basis van de geïncludeerde studies niet onderscheidend genoeg. Door een gebrek aan bewijskracht is er geen richting te geven aan een voorkeur voor de verschillende technieken. Doordat de ervaring van de werkgroep is dat biomechanische technieken minder pijn lijken te veroorzaken, zou het beginnen met een biomechanische reductie techniek de voorkeur hebben. Het is met name belangrijk dat de zorgverlener ervaring en kennis heeft van de door hem gebruikte techniek. Het is tevens waardevol dat er meerdere specifieke technieken worden beheerst, mogelijk uit dezelfde groep. Het geniet de voorkeur om rekening te houden met de omstandigheden waarin wordt gewerkt, zowel voor de tijd die kan worden besteed aan het inlichten van de patiënt, als de toegang tot geavanceerde pijnstillende technieken.
Gezien de beperkte studies en zeer lage bewijskracht is er geen evidente keuze voor een van de groepen te maken op basis van reductie succes.
Onderbouwing
Achtergrond
Van alle schouderluxaties is ongeveer 95% een anterieure schouderluxatie. Er zijn twee leeftijdspieken in incidentie; rond de 25 jaar bij mensen die sporten en rond de 60 jaar, waarbij de luxatie vaak wordt veroorzaakt door een val. In praktijk wordt een brede variatie aan technieken (25+) gebruikt. Er zijn binnen deze technieken drie groepen te definiëren; tractie (onder andere Hippocrates en Stimson), hefboom (onder andere Kocher of externe rotatie) en biomechanisch (onder andere Modified Milch, FARES, Scapula manipulatie en Cunningham).
Conclusies / Summary of Findings
PICO 1: Traction-based reposition techniques versus biomechanical reposition techniques
Successful reduction at the first attempt (critical)
|
Very low GRADE |
It is not clear if traction-based reposition techniques are more successful at the first attempt when compared with biomechanical reposition techniques in patients with a primary, anterior shoulder dislocation.
Sources: Dong (2021) (Amar, 2012). |
Complications (critical)
|
Very low GRADE |
It is not clear if traction-based reposition techniques are more effective for the prevention of complications when compared with biomechanical reposition techniques in patients with a primary, anterior shoulder dislocation.
Sources: Dong (2021) (Amar, 2012). |
Pain (during reduction) (important)
|
Very low GRADE |
It is not clear if traction-based reposition techniques may induce the level of pain (during reduction) when compared with biomechanical reposition techniques in patients with a primary, anterior shoulder dislocation.
Sources: Dong (2021) (Amar, 2012). |
Recurrence, shoulder instability, functional residual complaints, and patient satisfaction (important)
|
No GRADE |
It is not possible to draw any conclusion regarding recurrence, shoulder instability, functional residual complaints, and patient satisfaction in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with traction-based reposition techniques compared with biomechanical reposition techniques.
Source(s): - |
PICO 2: Traction-based reposition techniques versus leverage-based reposition techniques
Successful reduction at the first attempt (critical)
|
Very low GRADE |
It is not clear if traction-based reposition techniques are more successful at the first attempt when compared with leverage-based reposition techniques in patients with a primary, anterior shoulder dislocation.
Sources: Dong (2021) (Rezende, 2015) |
Complications (critical)
|
No GRADE |
it was not possible to draw any conclusion with regards to the critical outcome complications in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with traction-based reposition techniques compared with leverage-based reposition techniques.
Source(s): - |
Pain (during reduction) (important)
|
Very low GRADE |
The evidence is very uncertain about the effect of traction-based reposition techniques on the level of pain (during reduction) when compared with leverage-based reposition techniques in patients with a primary, anterior shoulder dislocation.
Sources: Dong (2021) (Rezende, 2015; Sayegh, 2009). |
Recurrence, shoulder instability, functional residual complaints, and patient satisfaction (important)
|
No GRADE |
Due to a lack of relevant literature, it was not possible to draw any conclusion with regards to the outcomes recurrence, shoulder instability, functional residual complaints, and patient satisfaction in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with traction-based reposition techniques compared with leverage-based reposition techniques.
Source(s): - |
PICO 3: Biomechanical reposition techniques versus leverage-based reposition techniques
Successful reduction at the first attempt (critical)
|
Very low GRADE |
The evidence is very uncertain about the effect of biomechanical reposition techniques on successful reduction at the first attempt when compared with leverage-based reposition techniques in patients with a primary, anterior shoulder dislocation.
Sources: Dong (2021) (Beattie, 1986; Maity, 2012). |
Complications (critical)
|
No GRADE |
Due to a lack of relevant literature, it was not possible to draw any conclusion with regards to the outcome complications in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with biomechanical reposition techniques compared with leverage-based reposition techniques.
Source(s): - |
Pain (during reduction) (important)
|
Low GRADE |
Biomechanical reposition techniques may induce less pain (during reduction) when compared with leverage-based reposition techniques in patients with a primary, anterior shoulder dislocation.
Sources: Dong (2021) (Maity, 2012; Sayegh, 2009). |
Recurrence, shoulder instability, functional residual complaints, and patient satisfaction (important)
|
No GRADE |
Due to a lack of relevant literature, it was not possible to draw any conclusion with regards to the outcomes recurrence, shoulder instability, functional residual complaints, and patient satisfaction in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with biomechanical reposition techniques compared with leverage-based reposition techniques.
Source(s): - |
Samenvatting literatuur
Description of studies
The systematic review and meta-analysis of Dong (2021) aimed to compare different techniques of closed reduction of anterior shoulder dislocation to determine the most effective and least painful technique. Dong (2021) searched the Cochrane Bone, Joint and Muscle Trauma Group Specialized Register, the Cochrane Central Register of Controlled Trials (CENTRAL), MEDLINE, and Embase up to the 31st of March 2019. They also searched the World Health Organization International Clinical Trials Registry platform, ClinicalTrials.gov and Current Controlled Trials and the conference proceedings of the British Elbow and Shoulder Society, The Bone and Joint Journal, America Orthopaedic Trauma Association and American Shoulder and Elbow Society to identify ongoing, recently completed and completed but unpublished trials. The eligibility criteria were (I) randomized controlled trials or quasi-randomized controlled trials; (II) acute anterior shoulder dislocations; and (III) studies investigating closed reduction methods. Studies that focused on fracture-dislocations were excluded. In total, Dong (2021) included twelve studies in their systematic review. For this guideline, eight of these twelve studies, involving 813 participants (distribution of men and woman is not reported) were included (Amar, 2012; Beattie, 1986; Ghane, 2014; Maity, 2012; Rezende, 2015; Sahin, 2011; Sapkota, 2015; Sayegh, 2009). One study compared a traction-based technique with a biomechanical reposition technique, matching the first PICO of this guideline (Amar, 2012). Two studies compared traction-based reposition techniques with leverage-based reposition techniques (Rezende, 2015; Sayegh, 2009) (PICO 2), and four studies compared biomechanical reposition techniques with leverage-based reposition techniques, matching the third PICO of this guideline (Beattie, 1986; Maity, 2012; Sapkota, 2015; Sayegh, 2009). Two studies from the systematic review of She (2012) were not useful for the literature analysis because they made a different subdivision of repositioning techniques than the study group of this guideline. The studies by Ghane (2014) and Sahin (2011) were therefore not elaborated in the results section. The study of Sayegh (2009) reported results regarding traction-based techniques with biomechanical reposition techniques (PICO 1), traction-based techniques with leverage-based reposition techniques (PICO 2), and biomechanical reposition techniques with leverage-based reposition techniques (PICO 3). All studies performed the reduction without sedation and/or analgesia. The mean age in the included studies varied from 27.7 years to 49.1 years. The Cochrane risk of bias tool was used to access the risk of bias in the studies. The reported outcomes in the studies were successful reduction (after one and after two attempts), and pain (during reduction).
Results
PICO 1: Traction-based reposition techniques versus biomechanical reposition techniques
Successful reduction at the first attempt (critical)
Succesful reduction at the first attempt for traction-based reposition versus biomechanical reposition was reported in one study, retrieved from the systematic review of Dong (2021) (Amar, 2012). The number of patients with successful reduction at the first attempt in the traction-based reposition technique group was 7/25 (28.0%), compared to 29/35 (82.9%) in the biomechanical reposition technique group. This resulted in a relative risk ratio (RR) of 0.34 (95% CI 0.18 to 0.64), in favor of the biomechanical reposition technique group. This was considered as a clinically relevant difference.
Complications (critical)
Complications were reported in one study, retrieved from the systematic review of Dong (2021) (Amar, 2012). Complications were defined as complications that occurred after the reduction. None of the patients in both the traction-based reposition group or the biomechanical reposition technique group reported any complications. This was not considered as a clinically relevant difference.
Pain (during reposition) (important)
The outcome pain for traction-based reposition versus biomechanical reposition was reported in one study, retrieved from the systematic review of Dong (2021) (Amar, 2012). Pain was measured with the Visual Analogue Scale (0-10), in which a score of zero indicates ‘no pain’ and a score of ten indicates ‘maximum pain’.
The mean (SD) pain score in the traction-based reposition technique group (N=25) was 5.3 (0.57) points, compared to 5.44 (0.54) points in the biomechanical reposition technique group (N=35). This resulted in a mean difference (MD) of 0.14 (95% CI -0.15 to 0.43), in favor of the traction-based reposition technique group. This was not considered as a clinically relevant difference.
Recurrence (important)
None of the included studies for this guideline reported information with regards to recurrence for traction-based reposition techniques versus biomechanical reposition techniques in patients with a primary, anterior shoulder dislocation.
Shoulder instability (important)
None of the included studies for this guideline reported information with regards to shoulder instability for traction-based reposition techniques versus biomechanical reposition techniques in patients with a primary, anterior shoulder dislocation.
Functional residual complaints (important)
None of the included studies for this guideline reported information with regards to functional residual complaints for traction-based reposition techniques versus biomechanical reposition techniques in patients with a primary, anterior shoulder dislocation.
Patient satisfaction (important)
None of the included studies for this guideline reported information with regards to patient satisfaction for traction-based reposition techniques versus biomechanical reposition techniques in patients with a primary, anterior shoulder dislocation.
Results
PICO 2: Traction-based reposition techniques versus leverage-based reposition techniques
Successful reduction at the first attempt (critical)
Successful reduction at the first attempt for traction-based reposition versus leverage-based reposition was reported in one study, retrieved from the systematic review of Dong (2021) (Rezende, 2015). The number of patients with successful reduction at the first attempt in the traction-based reposition technique group was 40/45 (88.9%), compared to 30/43 (69.8%) in the leverage-based reposition technique group. This resulted in a relative risk ratio (RR) of 1.27 (95% CI 1.02 to 1.59), in favor of the traction-based reposition technique group. This was considered as a clinically relevant difference.
Complications (critical)
None of the included studies for this guideline reported information with regards to complications for traction-based reposition techniques versus leverage-based reposition techniques in patients with a primary, anterior shoulder dislocation.
Pain (during reposition) (important)
The outcome pain for traction-based reposition versus leverage-based reposition was reported in two studies, retrieved from the systematic review of Dong (2021) (Rezende, 2015; Sayegh, 2009). Pain was measured with the Visual Analogue Scale (0-10), in which a score of zero indicates ‘no pain’ and a score of ten indicates ‘maximum pain’.
The mean (SD) pain score in the study of Sayegh (2009) in the traction-based reposition technique group (N=51) was 5.55 (1.58) points, compared to 4.32 (2.12) points in the leverage-based reposition technique group (N=25). This resulted in a mean difference (MD) of 1.23 (95% CI 0.29 to 2.17) points, in favor of the leverage-based reposition technique group. This was considered as a clinically relevant difference.
Rezende (2015) reported the mean pain score with a range of variance. The mean (range) pain score in the traction-based reposition group (N=45) was 3.1 (1 to 5) points, compared to 3.30 (2 to 5) points in the leverage-based reposition group (N=43). This result was in favor of the traction-based reposition group but was not considered as a clinically relevant difference.
Recurrence (important)
None of the included studies for this guideline reported information with regards to recurrence for traction-based reposition techniques versus leverage-based reposition techniques in patients with a primary, anterior shoulder dislocation.
Shoulder instability (important)
None of the included studies for this guideline reported information with regards to shoulder instability for traction-based reposition techniques versus leverage-based reposition techniques in patients with a primary, anterior shoulder dislocation.
Functional residual complaints (important)
None of the included studies for this guideline reported information with regards to functional residual complaints for traction-based reposition techniques versus leverage-based reposition techniques in patients with a primary, anterior shoulder dislocation.
Patient satisfaction (important)
None of the included studies for this guideline reported information with regards to patient satisfaction for traction-based reposition techniques versus leverage-based reposition techniques in patients with a primary, anterior shoulder dislocation.
Results
PICO 3: Biomechanical reposition techniques versus leverage-based reposition techniques
Successful reduction at the first attempt (critical)
Successful reduction at the first attempt for biomechanical reposition versus leverage-based reposition was reported in two studies, retrieved from the systematic review of Dong (2021) (Beattie, 1986; Maity, 2012). The results were pooled in a meta-analysis. The pooled number of patients with successful reduction at the first attempt in the biomechanical reposition technique group was 104/136 (76.5%), compared to 79/135 (58.5%) in the leverage-based reposition technique group. This resulted in a pooled relative risk ratio (RR) of 1.26 (95% CI 0.73 to 2.19), in favor of the biomechanical reposition technique group. This was considered as a clinically relevant difference.
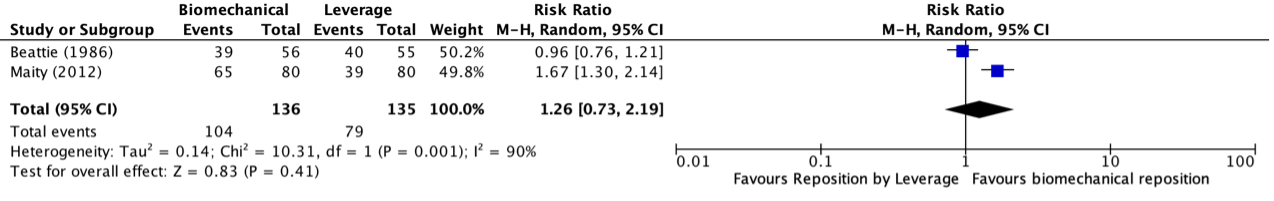
Figure 1. Forest plot showing the comparison between biomechanical reposition to reposition by leverage for successful reduction at the first attempt. Pooled relative risk ratio, random effects model. Z: p-value of overall effect; df: degrees of freedom; I2; statistical heterogeneity; CI: confidence interval.
Complications (critical)
None of the included studies for this guideline reported information with regards to complications for biomechanical reposition techniques versus leverage-based reposition techniques in patients with a primary, anterior shoulder dislocation.
Pain (during reposition) (important)
The outcome pain for biomechanical reposition versus leverage-based reposition was reported in two studies, retrieved from the systematic review of Dong (2021) (Maity, 2012; Sayegh, 2009). In both studies, no pain medication was used during the reduction procedure. Pain was measured with the Visual Analogue Scale (0-10), in which a score of zero indicates ‘no pain’ and a score of ten indicates ‘maximum pain’.
The results were pooled in a meta-analysis. This resulted in a pooled mean difference (MD) in pain score of -2.80 (95% CI -4.83 to 0.76), in favor of the biomechanical reposition technique group. This was considered as a clinically relevant difference.

Figure 2. Forest plot showing the comparison between biomechanical reposition to reposition by leverage for pain (during reposition). Pooled mean difference, random effects model. Z: p-value of overall effect; df: degrees of freedom; I2; statistical heterogeneity; CI: confidence interval.
Recurrence (important)
None of the included studies for this guideline reported information with regards to recurrence for biomechanical reposition techniques versus leverage-based reposition techniques in patients with a primary, anterior shoulder dislocation.
Shoulder instability (important)
None of the included studies for this guideline reported information with regards to shoulder instability for biomechanical reposition techniques versus leverage-based reposition techniques in patients with a primary, anterior shoulder dislocation.
Functional residual complaints (important)
None of the included studies for this guideline reported information with regards to functional residual complaints for biomechanical reposition techniques versus leverage-based reposition techniques in patients with a primary, anterior shoulder dislocation.
Patient satisfaction (important)
None of the included studies for this guideline reported information with regards to patient satisfaction for biomechanical reposition techniques versus leverage-based reposition techniques in patients with a primary, anterior shoulder dislocation.
Level of evidence of the literature
PICO 1: Traction-based reposition techniques versus biomechanical reposition techniques
Successful reduction at the first attempt (critical)
The level of evidence regarding the outcome successful reduction at the first attempt was derived from randomized controlled trials and therefore started high. The level of evidence was downgraded by three levels because of a lack of information regarding the randomization process (risk of bias, -1), the small number of events, and the small number of patients in the study (imprecision, -2). The level of evidence is very low.
Complications (critical)
The level of evidence regarding the outcome complications was derived from randomized controlled trials and therefore started high. The level of evidence was downgraded by three levels because of a lack of information regarding the randomization process (risk of bias, -1), the small number of events, and the small number of patients in the study (imprecision, -2). The level of evidence is very low.
Pain (during reduction) (important)
The level of evidence regarding the outcome pain (during reposition) was derived from randomized controlled trials and therefore started high. The level of evidence was downgraded by three levels because of a lack of information regarding the randomization process (risk of bias, -1) and the small number of patients (imprecision, -2). The level of evidence is very low.
Recurrence
Because of a lack of data, it was not possible to grade the literature for the outcome recurrence in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with traction-based reposition techniques compared with biomechanical reposition techniques.
Shoulder instability
Because of a lack of data, it was not possible to grade the literature for the outcome shoulder instability in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with traction-based reposition techniques compared with biomechanical reposition techniques.
Functional residual complaints
Because of a lack of data, it was not possible to grade the literature for the outcome functional residual complaints in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with traction-based reposition techniques compared with biomechanical reposition techniques.
Patient satisfaction
Because of a lack of data, it was not possible to grade the literature for the outcome patient satisfaction in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with traction-based reposition techniques compared with biomechanical reposition techniques.
PICO 2: Traction-based reposition techniques versus leverage-based reposition techniques
Successful reduction at the first attempt (critical)
The level of evidence regarding the outcome successful reduction at the first attempt was derived from randomized controlled trials and therefore started high. The level of evidence was downgraded by three levels because of a lack of information regarding the randomization process (risk of bias, -1), the wide confidence interval crossing the upper border of clinical relevance, and the small number of patients in the study (imprecision, -2). The level of evidence is very low.
Complications (critical)
Because of a lack of data, it was not possible to grade the literature for the outcome complications in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with traction-based reposition techniques compared with leverage-based reposition techniques.
Pain (during reduction) (important)
The level of evidence regarding the outcome pain was derived from randomized controlled trials and therefore started high. The level of evidence was downgraded by three levels because of a lack of information regarding allocation concealment (risk of bias, -1), the wide confidence interval crossing the upper border of clinical relevance, and the small number of patients in the study (imprecision, -2). The level of evidence was very low.
Recurrence (important)
Because of a lack of data, it was not possible to grade the literature for the outcome recurrence in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with traction-based reposition techniques compared with leverage-based reposition techniques.
Shoulder instability (important)
Because of a lack of data, it was not possible to grade the literature for the outcome shoulder instability in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with traction-based reposition techniques compared with leverage-based reposition techniques.
Functional residual complaints (important)
Because of a lack of data, it was not possible to grade the literature for the outcome functional residual complaints in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with traction-based reposition techniques compared with leverage-based reposition techniques.
Patient satisfaction (important)
Because of a lack of data, it was not possible to grade the literature for the outcome patient satisfaction in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with traction-based reposition techniques compared with leverage-based reposition techniques.
PICO 3: Biomechanical reposition techniques versus leverage-based reposition techniques
Successful reduction at the first attempt (critical)
The level of evidence regarding the outcome successful reduction at the first attempt was derived from randomized controlled trials and therefore started high. The level of evidence was downgraded by three levels because of a lack of information regarding allocation concealment (risk of bias, -1), the wide confidence interval crossing both borders of clinical relevance, and the small number of patients in the study (imprecision, -2). The level of evidence is very low.
Complications (critical)
Because of a lack of data, it was not possible to grade the literature for the outcome complications in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with biomechanical reposition techniques compared with leverage-based reposition techniques.
Pain (during reduction) (important)
The level of evidence regarding the outcome pain was derived from randomized controlled trials and therefore started high. The level of evidence was downgraded by two levels because of a lack of information regarding allocation concealment (risk of bias, -1) and the wide confidence interval crossing the lower border of clinical relevance (imprecision, -1). The level of evidence is low.
Recurrence (important)
Because of a lack of data, it was not possible to grade the literature for the outcome recurrence in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with biomechanical reposition techniques compared with leverage-based reposition techniques.
Shoulder instability (important)
Because of a lack of data, it was not possible to grade the literature for the outcome shoulder instability in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with biomechanical reposition techniques compared with leverage-based reposition techniques.
Functional residual complaints (important)
Because of a lack of data, it was not possible to grade the literature for the outcome functional residual complaints in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with biomechanical reposition techniques compared with leverage-based reposition techniques.
Patient satisfaction (important)
Because of a lack of data, it was not possible to grade the literature for the outcome patient satisfaction in patients with a primary, anterior shoulder dislocation undergoing repositioning of the shoulder with biomechanical reposition techniques compared with leverage-based reposition techniques.
Zoeken en selecteren
PICO 1:
What is the effectiveness of repositioning using traction-based repositioning techniques versus biomechanical repositioning techniques in patients with primary, anterior shoulder dislocations?
A systematic review of the literature was performed to answer the following question: what is the effectiveness of repositioning using traction-based repositioning techniques versus biomechanical repositioning techniques in patients with primary, anterior shoulder dislocations?
P: Patients with a primary anterior shoulder dislocation.
I: Traction-based reposition techniques.
C: Biomechanical reposition techniques.
O: Successful reduction/repositioning (critical); complications (critical); pain; recurrence; shoulder instability; functional residual complaints; patient satisfaction.
PICO 2:
What is the effectiveness of reposition using traction-based repositioning techniques versus leverage repositioning techniques in patients with primary, anterior shoulder dislocations?
A systematic review of the literature was performed to answer the following question: what is the effectiveness of reposition using traction-based reposition techniques versus leverage repositioning techniques in primary, anterior shoulder dislocations?
P: Patients with a primary anterior shoulder dislocation.
I: Traction-based reposition techniques.
C: Leverage-based reposition techniques.
O: Successful reduction/repositioning (critical); complications (critical); pain; recurrence; shoulder instability; functional residual complaints; patient satisfaction.
PICO 3:
What is the effectiveness of reposition using biomechanical repositioning techniques versus leverage repositioning techniques in patients with primary, anterior shoulder dislocations?
A systematic review of the literature was performed to answer the following question: what is the effectiveness of reposition using biomechanical repositioning techniques versus leverage repositioning techniques in primary, anterior shoulder dislocations?
P: Patients with a primary anterior shoulder dislocation.
I: Biomechanical reposition techniques.
C: Leverage-based reposition techniques.
O: Successful reduction/repositioning (critical); complications (critical); pain; recurrence; shoulder instability; functional residual complaints; patient satisfaction.
Relevant outcome measures
The guideline development group considered successful reduction/repositioning and complications as critical outcomes for decision making; and pain, recurrence, shoulder instability, functional residual complaints, and patient satisfaction as important outcome measures for decision making.
The working group defined a threshold of 10% for continuous outcomes and a relative risk (RR) for dichotomous outcomes of <0.80 and >1.25 as a minimal clinically (patient) important difference.
Search and select (Methods)
The databases Medline (via OVID) and Embase (via Embase.com) were searched with relevant search terms until the 15th of February 2022. The detailed search strategy is depicted under the tab Methods. The systematic literature search resulted in 207 hits. Studies were selected based on the following criteria: systematic reviews, randomized controlled trials (RCTs), and observational studies on the most effective way to reposition a primary anterior shoulder dislocation. Twelve studies were initially selected based on title and abstract screening. After reading the full text, eleven studies were excluded (see the table with reasons for exclusion under the tab Methods), and one study was included.
Results
One systematic review was included in the analysis of the literature. Important study characteristics and results are summarized in the evidence tables. The assessment of the risk of bias is summarized in the risk of bias tables.
Referenties
- Amar E, Maman E, Khashan M, Kauffman E, Rath E, Chechik O. Milch versus Stimson technique for nonsedated reduction of anterior shoulder dislocation: a prospective randomized trial and analysis of factors affecting success. J Shoulder Elbow Surg. 2012 Nov;21(11):1443-9. doi: 10.1016/j.jse.2012.01.004. Epub 2012 Apr 18. PMID: 22516569.
- Beattie TF, Steedman DJ, McGowan A, Robertson CE. A comparison of the Milch and Kocher techniques for acute anterior dislocation of the shoulder. Injury. 1986 Sep;17(5):349-52. doi: 10.1016/0020-1383(86)90161-0. PMID: 3533776.
- Ghane MR, Hoseini SH, Javadzadeh HR, Mahmoudi S, Saburi A. Comparison between traction-countertraction and modified scapular manipulation for reduction of shoulder dislocation. Chin J Traumatol. 2014 Apr 1;17(2):93-8. PMID: 24698578.
- Maity A, Roy DS, Mondal BC. A prospective randomised clinical trial comparing FARES method with the Eachempati external rotation method for reduction of acute anterior dislocation of shoulder. Injury. 2012 Jul;43(7):1066-70. doi: 10.1016/j.injury.2012.01.019. Epub 2012 Feb 12. PMID: 22333561.
- Rezende Bda R, de Almeida JI Sr, de Sousa UJ, Bomfim Lde S, Ferreira MS Jr. Glenoumeral dislocation: a prospective randomized study comparing spazo and kocher maneuvers. Acta Ortop Bras. 2015 Jul-Aug;23(4):192-6. doi: 10.1590/1413-78522015230400701. PMID: 26327800; PMCID: PMC4544527.
- Sahin N, Oztürk A, Ozkan Y, Atıcı T, Ozkaya G. A comparison of the scapular manipulation and Kocher's technique for acute anterior dislocation of the shoulder. Eklem Hastalik Cerrahisi. 2011;22(1):28-32. PMID: 21417983.
- Sapkota K, Shrestha B, Onta PR, Thapa P. Comparison between external rotation method and milch method for reduction of acute anterior dislocation of shoulder. J Clin Diagn Res. 2015 Apr;9(4):RC01-3. doi: 10.7860/JCDR/2015/11850.5738. Epub 2015 Apr 1. PMID: 26023610; PMCID: PMC4437126.
- Sayegh FE, Kenanidis EI, Papavasiliou KA, Potoupnis ME, Kirkos JM, Kapetanos GA. Reduction of acute anterior dislocations: a prospective randomized study comparing a new technique with the Hippocratic and Kocher methods. J Bone Joint Surg Am. 2009 Dec;91(12):2775-82. doi: 10.2106/JBJS.H.01434. PMID: 19952238.
Evidence tabellen
Evidence tabel
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C)
|
Follow-up |
Outcome measures and effect size |
Comments |
|
Dong (2021) |
SR and meta-analysis of RCTs
Literature search up to 31st of March 2019
Study design:
Setting and Country:
Source of funding No trials specified any source of funding.
Conflicts of interest: ll authors declare that they have no conflict of in- terest. The authors can confirm that, to the best of our knowledge, there has been no prior or duplicate submission or publication elsewhere of any part of the work. The manuscript has been read and approved by all authors, and each author believes that the manuscript represents honest work.
|
Inclusion criteria SR:
Exclusion criteria SR:
10 studies included
Important patient characteristics at baseline:
N
mean age
Groups comparable at baseline? Yes. |
Describe intervention:
PICO 1: tractie vs biomechanisch A: Stimson C: Spaso E: Traction-countertraction J: Hippocratic
PICO 2: tractie vs hefboom D: Hippocratic G: Spaso J: Hippocratic
PICO 3: biomechanisch vs hefboom B: Milch F: Fares H: Scapular manipulation I: Milch J: Fares |
Describe control:
PICO 1: tractie vs biomechanisch A: Milch C: Fares E: Modified scapular manipulation J: Fares
PICO 2: tractie vs hefboom D: Manipulative reduction G: Kocher J: Kocher
PICO 3: biomechanisch vs hefboom B: Kocher F: Eachempati external rotation H: Kocher I: External rotation method J: Kocher
|
End-point of follow-up:
|
Outcome measure 1: reduction success after one attempt
PICO 1: tractie vs biomechanisch None.
PICO 2: tractie vs hefboom D: Fang (2013), n/N (%) I: 50/60 (83.3%) C: 59/60 (98.3%)
PICO 3: biomechanisch vs hefboom B: Beattie (1986), n/N (%) I: 39/56 (69.6%) C: 40/55 (72.7%)
F: Maity (2012), n/N (%) I: 65/80 (81.25%) C: 39/80 (48.75%)
Outcome measure 2: Pain (measured using the 10-point VAS score)
PICO 1: tractie vs biomechanisch A: Amar (2012), mean (SD) I: 5.3 (0.57) (n=25) C: 5.44 (0.54) (n=35)
C: Chang (2013), mean (SD) I: 3.8 (2.65) C: 4.29 (1.69)
PICO 2: tractie vs hefboom J: Sayegh (2009), mean (SD) I: 4.88 (2.17) C: 5.44 (1.92)
PICO 3: biomechanisch vs hefboom F: Maity (2012), mean (SD) I: 1.596 (0.961) C: 3.387 (1.611)
J: Sayegh (2009), mean (SD) I: 1.57 (1.43) (n=53) C: 5.44 (1.92) (n=25)
Outcome measure 3: complications Complications were not looked at in detail in any of the studies but eight studies did mention that no short-term complications occurred following the reductions (Rezende 2015; Sayegh 2009; Chang 2013; Ghane 2014; Amar 2012; Maity 2012). Only Beattie (1986) reported a fracture of neck of humerus in one older woman.
|
Author’s conclusion: For clinicians who regularly reduce shoulder dislocations, it is reassuring to conclude that, from the information avail- able, regardless of whether they choose traction–countertrac- tion, leverage or scapular manipulation methods, they all appear to be equally as effective as each other with minimal complications. We conclude that leverage techniques tend to be quicker but marginally more painful than traction–coun- tertraction methods which may affect the choice of reduction method based on patient factors.
|
Risk of bias tabel
Systematic review(s)
|
Study
First author, year |
Appropriate and clearly focused question?1
Yes/no/unclear |
Comprehensive and systematic literature search?2
Yes/no/unclear |
Description of included and excluded studies?3
Yes/no/unclear |
Description of relevant characteristics of included studies?4
Yes/no/unclear |
Appropriate adjustment for potential confounders in observational studies?5
Yes/no/unclear/not applicable |
Assessment of scientific quality of included studies?6
Yes/no/unclear |
Enough similarities between studies to make combining them reasonable?7
Yes/no/unclear |
Potential risk of publication bias taken into account?8
Yes/no/unclear |
Potential conflicts of interest reported?9
Yes/no/unclear |
|
Dong (2021) |
Yes |
Yes |
Yes |
Yes |
Not applicable |
Yes |
Yes |
Yes |
Yes |
Randomized controlled trials
|
Study reference
(first author, publication year) |
Was the allocation sequence adequately generated?
Definitely yes Probably yes Probably no Definitely no |
Was the allocation adequately concealed?
Definitely yes Probably yes Probably no Definitely no |
Blinding: Was knowledge of the allocated interventions adequately prevented?
Definitely yes Probably yes Probably no Definitely no |
Was loss to follow-up (missing outcome data) infrequent?
Definitely yes Probably yes Probably no Definitely no |
Are reports of the study free of selective outcome reporting?
Definitely yes Probably yes Probably no Definitely no |
Was the study apparently free of other problems that could put it at a risk of bias?
Definitely yes Probably yes Probably no Definitely no |
Overall risk of bias If applicable/necessary, per outcome measure
LOW Some concerns HIGH
|
|
Amar (2012) |
Probably yes
Reason: “After confirmation of diagnosis, patients who met the inclusion criteria of this study and gave their consent to participate were randomly assigned to 1 of 2 study arms according to whether they received an even (Milch tech- nique) or odd (Stimson technique) computer-generated number.” |
No information
Reason: - |
Probably no
Reason: “Both the patient and surgeon were unaware of the method of treating the dislocation until the patient had provided consent.”
|
Definitely yes
Reason: no lost to follow-up reported. |
Probably yes
Reason: all predefined outcomes were reported. |
Probably yes.
Reason: no other problems than already stated. |
Some concerns
Reason: no blinding and unclear allocation concealment. |
|
Beattie (1986) |
Definitely no
Reason: “patients were placed at |
No information
Reason: - |
Definitely no
Reason: no blinding. |
Probably yes
Reason: no lost to follow-up reported. |
No specific information
Reason: - |
No specific information
Reason: - |
High
Reason: no randomisation, no allocation concealment and no blinding. |
|
Ghane (2014) |
Probably yes
Reason: “The patients were divided into TCT (50 cases) and MSM (47 cases) groups with simple randomization.” |
No specific information
Reason: - |
Definitely no
Reason: blinding was not possible |
Probably yes
Reason: no lost to follow-up reported. |
Probably yes
Reason: all predefined outcomes were reported. |
No specific information
Reason: - |
Some concerns
Reason: no blinding and unclear allocation concealment. |
|
Maity (2012) |
Probably yes
Reason: “Randomisation was done after we had taken written informed consent from the study participants and obtained baseline information. The random assignment scheme was created from a table of random numbers.” |
No specific information
Reason: - |
Definitely no
Reason: blinding was not possible |
Definitely yes.
Reason: no lost to follow-up reported. |
Probably yes
Reason: all predefined outcomes were reported. |
Probably yes
Reason: biggest limitation is blinding. |
Some concerns
Reason: no blinding and unclear allocation concealment. |
|
Rezende (2015) |
Definitely yes
Reason: “Patients were therefore randomized into two groups arbitrarily by means of previously numbered charts, being pair chart number corresponding to group A and even chart number to group B (zero was considered as even).” |
No specific information
Reason: - |
Definitely no
Reason: blinding was not possible |
Definitely yes.
Reason: no lost to follow-up reported. |
Probably yes
Reason: all predefined outcomes were reported. |
Probably no
Reason: “It is worth noticing that our sample, although calculated by Lehr formula,6 was based on data previously published. Thus, it is not possible to rule out any bias in the number of participants.”
|
Some concerns
Reason: no blinding and unclear allocation concealment. |
|
Sahin (2011) |
Definitely yes
Reason: “Following diagnosis, all patients were randomized to undergo reduction of the dislocation with one of the two methods used in the study.” |
Definitely yes.
Reason: “The randomization was done with random permuted blocks of a predefined size. The random numbers were blocked in groups of four to ensure study groups of approximately the same size. The actual randomization was performed by drawing envelopes. An orthopaedic resident carried out the allocation process.” |
Definitely no
Reason: blinding was not possible |
Definitely yes.
Reason: no lost to follow-up reported. |
Probably yes
Reason: all predefined outcomes were reported. |
Probably no
Reason: “the validity of some of the patients’ responses may be open to doubt.”
|
Low
Reason: no blinding. |
|
Sapkota (2015) |
Probably yes
Reason: “There were a total of 52 cases of dislocation distributed randomly into 2 groups.“ |
No specific information
Reason: - |
Definitely no
Reason: blinding was not possible |
Definitely yes.
Reason: no lost to follow-up reported. |
Probably yes
Reason: all predefined outcomes were reported. |
No specific information
Reason: - |
Some concerns
Reason: no blinding and unclear allocation concealment. |
|
Sayegh (2009) |
Probably yes
Reason: “all patients who met the inclusion criteria were randomized to undergo reduction of the dislocation with one of the three methods used in the study.” |
No specific information
Reason: - |
Definitely no
Reason: blinding was not possible |
Definitely yes.
Reason: no lost to follow-up reported. |
Probably yes
Reason: all predefined outcomes were reported. |
Probably yes
Reason: biggest limitation is blinding. |
Some concerns
Reason: no blinding and unclear allocation concealment. |
Exclusie tabel
|
Author and year |
Reason for exclusion |
|
Alkaduhimi (2017) |
Includes the same studies as the SR of Dong (2021). |
|
Fennelly (2020) |
Wrong study design; systematic review of observational studies. |
|
Ghane (2014) |
Included in the systematic review of Dong (2021). |
|
Maity (2012) |
Included in the systematic review of Dong (2021). |
|
Sahin (2011) |
Included in the systematic review of Dong (2021). |
|
Sapkota (2015) |
Included in the systematic review of Dong (2021). |
|
Sayegh (2009) |
Included in the systematic review of Dong (2021). |
|
Marcano-Fernandez (2018) |
Wrong comparison. |
|
Akcimen (2020) |
Wrong comparison. |
|
Puha (2016) |
Wrong study population. |
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 14-12-2023
Beoordeeld op geldigheid : 13-10-2023
Algemene gegevens
De ontwikkeling/herziening van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten (www.demedischspecialist.nl/kennisinstituut) en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Doel en doelgroep
Deze richtlijn bevat nuttige informatie voor alle zorgverleners die betrokken zijn bij de in de eerste-, tweede- en derdelijns zorg voor patiënten met een primaire, acute schouderluxatie.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodule is in 2021 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen (zie hiervoor de Samenstelling van de werkgroep) die betrokken zijn bij de zorg voor patiënten met een acute, primaire schouderluxatie.
Werkgroep
- Dhr. dr. R.J. (Robert Jan) Derksen (voorzitter), traumachirurg, Nederlandse Vereniging voor Heelkunde
- Dhr. dr. S.D. (Stijn) Nelen, traumachirurg, Nederlandse Vereniging voor Heelkunde
- Dhr. dr. N.W.L. (Niels) Schep, traumachirurg, Nederlandse Vereniging voor Heelkunde
- Mw. MSc. F. (Femke) Boon, fysio- en manueeltherapeut, Koninklijk Nederlands Genootschap voor Fysiotherapie
- Mw. MSc. K.M.C. (Karin) Hekman, fysio- en manueeltherapeut, Koninklijk Nederlands Genootschap voor Fysiotherapie
- Dhr. dr. O.A.J. (Olivier) van der Meijden, orthopedisch chirurg, Nederlandse Orthopaedische Vereniging
- Dhr. prof. Dr. M.P.J. (Michel) van den Bekerom, orthopedisch chirurg, Nederlandse Orthopaedische Vereniging
- Dhr. dr. D.N. (David) Baden, spoedeisende hulparts, Nederlandse Vereniging voor Spoedeisende Hulp Artsen
- Dhr. MA. T. (Thomas) Jonkergouw, adviseur patiëntbelang, Patiëntenfederatie Nederland
- Mw. M.G. (Maike) Broere, adviseur patiëntbelang, Patiëntenfederatie Nederland
- Mw. drs. L.E. (Louise) Huygen, radioloog, Nederlandse Vereniging voor Radiologie
Meelezers
- Dhr. drs. T. (Tjerk) de Ruiter, revalidatiearts, Nederlandse Vereniging van Revalidatieartsen
- Dhr. R.P.G. (Ramon) Ottenheijm, huisarts, Nederlands Huisartsen Genootschap
- Dhr. B.M.F. (Bart) van der Leeuw, anesthesioloog, Nederlandse Vereniging voor Anesthesiologie
Met ondersteuning van:
- Mw. dr. A.C.J. (Astrid) Balemans, adviseur, Kennisinstituut van Medisch Specialisten
- Dhr. MSc. M. (Mitchel) Griekspoor, adviseur, Kennisinstituut van Medisch Specialisten
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Dhr. dr. R.J. (Robert Jan) Derksen |
Traumachirurg |
ATLS-instructeur, stichting ALSG, 2-3 keer per jaar faculty-lid van een ATLS trauma-opvang cursus. Dit is een betaalde functie.
Bestuurslid Nederlandse Vereniging voor Traumachirurgie.
|
Persoonlijke financiële belangen Geen.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek Als ziekenhuis ontvangen wij een unrestricted educational grant van Mathys Medical. Hiermee bekostigen wij een arts-onderzoeker die onderzoek doet naar de eventuele meerwaarde van een schouderprothese in het geval van een complexe proximale humerusfractuur. Dit onderzoek is een joint-venture met het AUMC.
De uitkomsten van deze richtlijncommissie zullen geen voor- of nadelen met zich meebrengen voor de financier, de behandeling van een schouderluxatie is namelijk vrijwel nooit een prothese (uitgezonderd in zeldzame gevallen de luxatiefractuur).
Intellectuele belangen en reputatie Geen.
Overige belangen Geen. |
Geen restrictie.
|
|
Dhr. dr. S.D. (Stijn) Nelen
|
Traumachirurg |
ATLS-instructeur, betaald |
Persoonlijke financiële belangen Geen.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek Geen.
Intellectuele belangen en reputatie Geen.
Overige belangen Geen.
|
Geen restrictie.
|
|
Dhr. dr. N.W.L. (Niels) Schep
|
Traumachirurg |
Bestuurslid NED Ver Handchirurgie onbetaald Bestuurslid Big Hand Event onbetaald Instructeur Dutch Wrist Ascopie course onbetaald. Consultant Synthes, Arthrex: betrokken bij cursussen betaald. Chairman diverse AO cursussen onkosten vergoeding Instructeur IBRA course onkosten vergoeding. Instructeur CASH cursus, handfracturen onkostenvergoeding. Editor boek Leidraad chirurgie co- assistent revenuen geen. Instructeur ATLS |
Persoonlijke financiële belangen Geen.
Persoonlijke relaties Mijn echtgenote heeft een medisch congres bureau. Echter ik zie geen relatie met deze richtlijn.
Extern gefinancierd onderzoek Geen.
Intellectuele belangen en reputatie Diverse Zonmw beurzen voor onderzoek naar handfracturen. Ik heb diverse publicaties op het gebied van schouderstabilisatie, die wellicht in de richtlijn aan bod zullen komen.
Overige belangen Geen.
|
Geen restrictie.
De cursussen die voor arthrex worden gegeven gaan alleen over de hand en pols. Synthes levert geen producten die bij chirurgie bij schouderluxatie worden gebruikt. |
|
Mw. MSc. F. (Femke) Boon
|
Fysio- en manueeltherapeut |
Geen. |
Persoonlijke financiële belangen Werkzaam bij Schoudercentrum IBC Amstelland.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek Geen.
Intellectuele belangen en reputatie Geen.
Overige belangen Geen. |
Geen restrictie.
|
|
Mw. MSc. K.M.C. (Karin) Hekman
|
Fysio- en manueeltherapeut |
Bestuurslid SchouderNetwerken Nederland, onbetaald. |
Persoonlijke financiële belangen Geen.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek ZonMw Shoulder Innovation, 1,5 lijn schouderzorg (rol als projectleider)
ZonMw schouderspreekuur opzet in de 1e lijn (rol als projectleider).
Intellectuele belangen en reputatie In mijn werkveld is schouderinstabiliteit een van mijn interessegebieden. Ik behandel veel patiënten met schouderinstabiliteit, participeer in (tot op heden nog niet gefinancierde) onderzoeken om de kwaliteit van zorg te verbeteren.
Overige belangen Geen. |
Geen restrictie.
|
|
Dhr. dr. O.A.J. (Olivier) van der Meijden
|
Orthopedisch chirurg |
Geen. |
Persoonlijke financiële belangen Geen.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek Geen.
Intellectuele belangen en reputatie Geen.
Overige belangen Geen.
|
Geen restrictie.
|
|
Dhr. prof. Dr. M.P.J. (Michel) van den Bekerom
|
Orthopaedisch chirurg |
Orthopedisch Expertise Centrum Amsterdam Orthopedisch chirurgische expertisen vooral op het gebied van letselschade en arbeidsongeschiktheid Betaalde functies. Voornemens een fellowship te starten dus een vervolgopleiding op schouder/elleboog gebied voor een orthopedisch chirurg. Dit fellowship wordt dan mede (financieel) ondersteund door een firma die materiaal maakt dat we gebruiken bij schouderstabilisaties. Het betreft een overeenkomst tussen het OLVG en deze firma. Ik zal geen geld op persoonlijke titel ontvangen en het bedrag is ook niet afhankelijk van aantal operaties dat we verrichten. Het fellowship en dus de overeenkomt hebben een louter educatief doel. |
Persoonlijke financiële belangen Geen.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek Geen.
Intellectuele belangen en reputatie Geen.
Overige belangen (Betaald) onderwijs geven IOC NPI Amersfoort SOMT Amersfoort. |
Geen restrictie.
Er wordt een fellow aangenomen, mede bekostigd door een bedrijf. De overeenkomst is tussen het bedrijf en het OLVG, Van den Bekerom heeft hier zelf geen persoonlijk financieel belang bij. |
|
Dhr. dr. D.N. (David) Baden
|
Spoedeisende Hulp Arts |
Voorzitter NVSHA-vacatiegelden Voorzitter expertgroep "Met spoed beschikbaar" |
Persoonlijke financiële belangen Geen.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek
Intellectuele belangen en reputatie Geen.
Overige belangen Geen.
|
Geen restrictie.
|
|
Dhr. MA. T. (Thomas) Jonkergouw
|
Adviseur patiëntbelang |
Vrijwilliger Diabetes Vereniging Nederland - onbetaald. Organisatie van zomerkampen voor kinderen. |
Persoonlijke financiële belangen Geen.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek Geen.
Intellectuele belangen en reputatie Geen.
Overige belangen Geen.
|
Geen restrictie.
|
|
Mw. drs. L.E. (Louise) Huygen
|
Radioloog |
Geen. |
Persoonlijke financiële belangen Geen.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek Geen.
Intellectuele belangen en reputatie Geen. |
Geen restrictie.
|
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door het uitnodigen van de Patiëntenfederatie Nederland voor de schriftelijke knelpuntenanalyse en deelname van een afgevaardigde van de Patiëntenfederatie Nederland in de werkgroep. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen. De conceptmodules zijn tevens voor commentaar voorgelegd aan de Patiëntenfederatie Nederland en de eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Implementatie
|
Aanbeveling |
Tijdspad voor implementatie: 1 tot 3 jaar of > 3 jaar |
Verwacht effect op kosten |
Randvoorwaarden voor implementatie (binnen aangegeven tijdspad) |
Mogelijke barrières voor implementatie1 |
Te ondernemen acties voor implementatie2 |
Verantwoordelijken voor acties3 |
Overige opmerkingen |
|
Alle aanbevelingen |
< 1 jaar |
Geen. |
Geen. |
Geen. |
Promoten richtlijn schouderluxaties. Klinische les NTvG. Webinar vanuit de NVT. |
Werkgroepleden en Kennisinstituut. Werkgroep. NVT. |
Geen. |
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg voor patiënten die een schouderluxatie ervaren. Tevens zijn er knelpunten aangedragen door middel van een schriftelijke knelpuntenanalyse. Een verslag hiervan is opgenomen onder aanverwante producten.
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. Indien mogelijk werd de data uit verschillende studies gepoold in een random-effects model. Review Manager 5.4 werd gebruikt voor de statistische analyses. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE methodiek.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Zoekverantwoording
Algemene informatie
|
Richtlijn: Schouderluxaties |
|
|
Uitgangsvraag: Wat is de meest effectieve manier van reponeren een anterieure schouderluxatie? |
|
|
Database(s): Ovid/Medline, Embase |
Datum: 15-02-2022 |
|
Periode: geen restrictie |
Talen: Engels, Nederlands |
|
Literatuurspecialist: Miriam van der Maten |
|
|
BMI-zoekblokken: voor verschillende opdrachten wordt (deels) gebruik gemaakt van de zoekblokken van BMI-Online https://blocks.bmi-online.nl/ Bij gebruikmaking van een volledig zoekblok zal naar de betreffende link op de website worden verwezen. |
|
|
Toelichting: Voor deze vraag is gezocht op de elementen:
De sleutelartikelen van Dong en Alkaduhimi worden gevonden met de zoekopdracht. Het sleutelartikel van Cunningham wordt niet gevonden omdat het niet voldoet aan een van de studiedesigns (qua terminologie wordt hij wel gevonden). |
|
|
Te gebruiken voor richtlijnen tekst: In de databases Embase en Ovid/Medline is op 15 februari met relevante zoektermen gezocht naar systematische reviews, RCT en observationele studies over de meest effectieve manier van reponeren van een anterieure schouderluxatie. De literatuurzoekactie leverde 207 unieke treffers op. |
|
Zoekopbrengst
|
|
EMBASE |
OVID/MEDLINE |
Ontdubbeld |
|
SRs |
26 |
20 |
26 |
|
RCT |
37 |
34 |
39 |
|
Observationele studies |
100 |
107 |
142 |
|
Totaal |
163 |
161 |
207 |
Zoekstrategie
Embase.com
|
No. |
Query |
Results |
|
#17 |
#14 OR #15 OR #16 |
163 |
|
#16 |
#10 AND #13 NOT (#14 OR #15) |
100 |
|
#15 |
#10 AND #12 NOT #14 |
37 |
|
#14 |
#10 AND #11 |
26 |
|
#13 |
'comparative study'/exp OR 'control group'/de OR 'controlled study'/de OR 'controlled clinical trial'/de OR 'crossover procedure'/de OR 'double blind procedure'/de OR 'phase 2 clinical trial'/de OR 'phase 3 clinical trial'/de OR 'phase 4 clinical trial'/de OR 'pretest posttest design'/de OR 'pretest posttest control group design'/de OR 'quasi experimental study'/de OR 'single blind procedure'/de OR 'triple blind procedure'/de OR (((control OR controlled) NEAR/6 trial):ti,ab,kw) OR (((control OR controlled) NEAR/6 (study OR studies)):ti,ab,kw) OR (((control OR controlled) NEAR/1 active):ti,ab,kw) OR 'open label*':ti,ab,kw OR (((double OR two OR three OR multi OR trial) NEAR/1 (arm OR arms)):ti,ab,kw) OR ((allocat* NEAR/10 (arm OR arms)):ti,ab,kw) OR placebo*:ti,ab,kw OR 'sham-control*':ti,ab,kw OR (((single OR double OR triple OR assessor) NEAR/1 (blind* OR masked)):ti,ab,kw) OR nonrandom*:ti,ab,kw OR 'non-random*':ti,ab,kw OR 'quasi-experiment*':ti,ab,kw OR crossover:ti,ab,kw OR 'cross over':ti,ab,kw OR 'parallel group*':ti,ab,kw OR 'factorial trial':ti,ab,kw OR ((phase NEAR/5 (study OR trial)):ti,ab,kw) OR ((case* NEAR/6 (matched OR control*)):ti,ab,kw) OR ((match* NEAR/6 (pair OR pairs OR cohort* OR control* OR group* OR healthy OR age OR sex OR gender OR patient* OR subject* OR participant*)):ti,ab,kw) OR ((propensity NEAR/6 (scor* OR match*)):ti,ab,kw) OR versus:ti OR vs:ti OR compar*:ti OR ((compar* NEAR/1 study):ti,ab,kw) OR (('major clinical study'/de OR 'clinical study'/de OR 'cohort analysis'/de OR 'observational study'/de OR 'cross-sectional study'/de OR 'multicenter study'/de OR 'correlational study'/de OR 'follow up'/de OR cohort*:ti,ab,kw OR 'follow up':ti,ab,kw OR followup:ti,ab,kw OR longitudinal*:ti,ab,kw OR prospective*:ti,ab,kw OR retrospective*:ti,ab,kw OR observational*:ti,ab,kw OR 'cross sectional*':ti,ab,kw OR cross?ectional*:ti,ab,kw OR multicent*:ti,ab,kw OR 'multi-cent*':ti,ab,kw OR consecutive*:ti,ab,kw) AND (group:ti,ab,kw OR groups:ti,ab,kw OR subgroup*:ti,ab,kw OR versus:ti,ab,kw OR vs:ti,ab,kw OR compar*:ti,ab,kw OR 'odds ratio*':ab OR 'relative odds':ab OR 'risk ratio*':ab OR 'relative risk*':ab OR 'rate ratio':ab OR aor:ab OR arr:ab OR rrr:ab OR ((('or' OR 'rr') NEAR/6 ci):ab))) OR 'major clinical study'/de OR 'clinical study'/de OR 'case control study'/de OR 'family study'/de OR 'longitudinal study'/de OR 'retrospective study'/de OR 'prospective study'/de OR 'comparative study'/de OR 'cohort analysis'/de OR ((cohort NEAR/1 (study OR studies)):ab,ti) OR (('case control' NEAR/1 (study OR studies)):ab,ti) OR (('follow up' NEAR/1 (study OR studies)):ab,ti) OR (observational NEAR/1 (study OR studies)) OR ((epidemiologic NEAR/1 (study OR studies)):ab,ti) OR (('cross sectional' NEAR/1 (study OR studies)):ab,ti) |
14595627 |
|
#12 |
'randomized controlled trial'/exp OR random*:ti,ab OR (((pragmatic OR practical) NEAR/1 'clinical trial*'):ti,ab) OR ((('non inferiority' OR noninferiority OR superiority OR equivalence) NEAR/3 trial*):ti,ab) OR rct:ti,ab,kw |
1839814 |
|
#11 |
'meta analysis'/exp OR 'meta analysis (topic)'/exp OR metaanaly*:ti,ab OR 'meta analy*':ti,ab OR metanaly*:ti,ab OR 'systematic review'/de OR 'cochrane database of systematic reviews'/jt OR prisma:ti,ab OR prospero:ti,ab OR (((systemati* OR scoping OR umbrella OR 'structured literature') NEAR/3 (review* OR overview*)):ti,ab) OR ((systemic* NEAR/1 review*):ti,ab) OR (((systemati* OR literature OR database* OR 'data base*') NEAR/10 search*):ti,ab) OR (((structured OR comprehensive* OR systemic*) NEAR/3 search*):ti,ab) OR (((literature NEAR/3 review*):ti,ab) AND (search*:ti,ab OR database*:ti,ab OR 'data base*':ti,ab)) OR (('data extraction':ti,ab OR 'data source*':ti,ab) AND 'study selection':ti,ab) OR ('search strategy':ti,ab AND 'selection criteria':ti,ab) OR ('data source*':ti,ab AND 'data synthesis':ti,ab) OR medline:ab OR pubmed:ab OR embase:ab OR cochrane:ab OR (((critical OR rapid) NEAR/2 (review* OR overview* OR synthes*)):ti) OR ((((critical* OR rapid*) NEAR/3 (review* OR overview* OR synthes*)):ab) AND (search*:ab OR database*:ab OR 'data base*':ab)) OR metasynthes*:ti,ab OR 'meta synthes*':ti,ab |
733409 |
|
#10 |
(#6 OR #7 OR #8 OR #9) AND ([english]/lim OR [dutch]/lim) NOT ('conference abstract'/it OR 'editorial'/it OR 'letter'/it OR 'note'/it) NOT (('animal experiment'/exp OR 'animal model'/exp OR 'nonhuman'/exp) NOT 'human'/exp) |
283 |
|
#9 |
#1 AND #4 AND #5 |
25 |
|
#8 |
#1 AND #3 AND #5 |
207 |
|
#7 |
#1 AND #3 AND #4 |
56 |
|
#6 |
#1 AND #2 |
199 |
|
#5 |
kocher*:ti,ab,kw OR eachempati*:ti,ab,kw OR leverage*:ti,ab,kw OR ((external* NEAR/5 rotat*):ti,ab,kw) |
41389 |
|
#4 |
((biomechanical NEAR/5 (reposition OR reduction OR technique*)):ti,ab,kw) OR 'scapular manipulation*':ti,ab,kw OR cunningham*:ti,ab,kw OR milch*:ti,ab,kw OR fares*:ti,ab,kw |
5538 |
|
#3 |
'closed reduction (procedure)'/exp OR reduction*:ti,ab,kw OR reposition*:ti,ab,kw OR relocat*:ti,ab,kw OR 'traction therapy'/exp OR traction:ti,ab,kw OR countertraction:ti,ab,kw OR hippocratic:ti,ab,kw OR snowbird*:ti,ab,kw OR eskimo*:ti,ab,kw OR stimson*:ti,ab,kw OR spaso*:ti,ab,kw OR 'boss holzach matter*':ti,ab,kw OR matsen*:ti,ab,kw OR manes:ti,ab,kw OR chair:ti,ab,kw OR doshi*:ti,ab,kw OR noordeen*:ti,ab,kw OR arlt*:ti,ab,kw OR surfer*:ti,ab,kw OR 'bokor-billmann*':ti,ab,kw OR 'best of both':ti,ab,kw OR 'legg maneuver*':ti,ab,kw OR 'apple picker':ti,ab,kw OR davos:ti,ab,kw |
1759006 |
|
#2 |
((reduction OR reduce OR reposition OR relocate*) NEAR/5 (technique* OR method* OR maneuver*)):ti,ab,kw |
65870 |
|
#1 |
('shoulder dislocation'/exp/mj OR (((shoulder* OR glenohumeral) NEAR/5 (dislocat* OR luxat* OR instab*)):ti,ab,kw)) AND (anterior:ti,ab,kw OR antero*:ti,ab,kw) |
4886 |
Ovid/Medline
|
# |
Searches |
Results |
|
21 |
18 or 19 or 20 |
161 |
|
20 |
(14 and 17) not (18 or 19) |
107 |
|
19 |
(14 and 16) not 18 |
34 |
|
18 |
14 and 15 |
20 |
|
17 |
Case-control Studies/ or clinical trial, phase ii/ or clinical trial, phase iii/ or clinical trial, phase iv/ or comparative study/ or control groups/ or controlled before-after studies/ or controlled clinical trial/ or double-blind method/ or historically controlled study/ or matched-pair analysis/ or single-blind method/ or (((control or controlled) adj6 (study or studies or trial)) or (compar* adj (study or studies)) or ((control or controlled) adj1 active) or "open label*" or ((double or two or three or multi or trial) adj (arm or arms)) or (allocat* adj10 (arm or arms)) or placebo* or "sham-control*" or ((single or double or triple or assessor) adj1 (blind* or masked)) or nonrandom* or "non-random*" or "quasi-experiment*" or "parallel group*" or "factorial trial" or "pretest posttest" or (phase adj5 (study or trial)) or (case* adj6 (matched or control*)) or (match* adj6 (pair or pairs or cohort* or control* or group* or healthy or age or sex or gender or patient* or subject* or participant*)) or (propensity adj6 (scor* or match*))).ti,ab,kf. or (confounding adj6 adjust*).ti,ab. or (versus or vs or compar*).ti. or ((exp cohort studies/ or epidemiologic studies/ or multicenter study/ or observational study/ or seroepidemiologic studies/ or (cohort* or 'follow up' or followup or longitudinal* or prospective* or retrospective* or observational* or multicent* or 'multi-cent*' or consecutive*).ti,ab,kf.) and ((group or groups or subgroup* or versus or vs or compar*).ti,ab,kf. or ('odds ratio*' or 'relative odds' or 'risk ratio*' or 'relative risk*' or aor or arr or rrr).ab. or (("OR" or "RR") adj6 CI).ab.)) or Epidemiologic studies/ or case control studies/ or exp cohort studies/ or Controlled Before-After Studies/ or Case control.tw. or cohort.tw. or Cohort analy$.tw. or (Follow up adj (study or studies)).tw. or (observational adj (study or studies)).tw. or Longitudinal.tw. or Retrospective*.tw. or prospective*.tw. or consecutive*.tw. or Cross sectional.tw. or Cross-sectional studies/ or historically controlled study/ or interrupted time series analysis/ |
6739783 |
|
16 |
(exp randomized controlled trial/ or randomized controlled trials as topic/ or random*.ti,ab. or rct?.ti,ab. or ((pragmatic or practical) adj "clinical trial*").ti,ab,kf. or ((non-inferiority or noninferiority or superiority or equivalence) adj3 trial*).ti,ab,kf.) not (animals/ not humans/) |
1352557 |
|
15 |
(meta-analysis/ or meta-analysis as topic/ or (metaanaly* or meta-analy* or metanaly*).ti,ab,kf. or systematic review/ or cochrane.jw. or (prisma or prospero).ti,ab,kf. or ((systemati* or scoping or umbrella or "structured literature") adj3 (review* or overview*)).ti,ab,kf. or (systemic* adj1 review*).ti,ab,kf. or ((systemati* or literature or database* or data-base*) adj10 search*).ti,ab,kf. or ((structured or comprehensive* or systemic*) adj3 search*).ti,ab,kf. or ((literature adj3 review*) and (search* or database* or data-base*)).ti,ab,kf. or (("data extraction" or "data source*") and "study selection").ti,ab,kf. or ("search strategy" and "selection criteria").ti,ab,kf. or ("data source*" and "data synthesis").ti,ab,kf. or (medline or pubmed or embase or cochrane).ab. or ((critical or rapid) adj2 (review* or overview* or synthes*)).ti. or (((critical* or rapid*) adj3 (review* or overview* or synthes*)) and (search* or database* or data-base*)).ab. or (metasynthes* or meta-synthes*).ti,ab,kf.) not (comment/ or editorial/ or letter/ or ((exp animals/ or exp models, animal/) not humans/)) |
547875 |
|
14 |
10 or 11 or 12 or 13 |
291 |
|
13 |
5 and 8 and 9 |
23 |
|
12 |
5 and 7 and 9 |
167 |
|
11 |
5 and 7 and 8 |
49 |
|
10 |
5 and 6 |
163 |
|
9 |
(Kocher* or Eachempati* or leverage* or (external* adj5 rotat*)).ti,ab,kf. |
34034 |
|
8 |
((biomechanical adj5 (reposition or reduction or technique*)) or 'scapular manipulation*' or (Cunningham* or Milch* or Fares*)).ti,ab,kf. |
4312 |
|
7 |
exp Traction/ or reduction*.ti,ab,kf. or reposition*.ti,ab,kf. or relocat*.ti,ab,kf. or traction.ti,ab,kf. or countertraction.ti,ab,kf. or hippocratic.ti,ab,kf. or snowbird*.ti,ab,kf. or eskimo*.ti,ab,kf. or stimson*.ti,ab,kf. or spaso*.ti,ab,kf. or 'boss holzach matter*'.ti,ab,kf. or matsen*.ti,ab,kf. or manes.ti,ab,kf. or chair.ti,ab,kf. or doshi*.ti,ab,kf. or noordeen*.ti,ab,kf. or arlt*.ti,ab,kf. or surfer*.ti,ab,kf. or 'bokor-billmann*'.ti,ab,kf. or 'best of both'.ti,ab,kf. or 'legg maneuver*'.ti,ab,kf. or 'apple picker'.ti,ab,kf. or davos.ti,ab,kf. |
1320698 |
|
6 |
((reduction or reduce or reposition or relocate*) adj5 (technique* or method*)).ti,ab,kf. |
41169 |
|
5 |
(exp Shoulder Dislocation/ or ((shoulder* or glenohumeral) adj5 (dislocat* or luxat* or instab*)).ti,ab,kf.) and (anterior or antero*).ti,ab,kf. |
4397 |
