Uitstellen van een appendectomie voor acute appendicitis
Uitgangsvraag
Hoe lang kan een appendectomie voor acute appendicitis uitgesteld worden zonder negatieve gevolgen?
Aanbeveling
Voer een appendectomie bij een vermoeden van gecompliceerde appendicitis, op basis van kliniek en beeldvorming, zo snel als de logistiek en personele bezetting dit toe laat uit met een maximum van acht uur na indicatiestelling (categorie 2).
Voer een appendectomie bij het vermoeden van een ongecompliceerde appendicitis, op basis van kliniek en beeldvorming, in ieder geval binnen 24 uur na indicatiestelling uit maar bij voorkeur eerder indien de logistiek en personele bezetting dit toe laat (categorie 3 met indien nodig, om binnen de maximale uitstel van 24 uur te blijven, opschalen naar categorie 2).
Overwegingen
Analyse van de beschikbare data wordt bemoeilijkt door de vele verschillende tijdsintervallen en definities die door de studies worden gehanteerd. Hierdoor was men genoodzaakt statistische methoden te gebruiken die met beperkingen gepaard gaan. Verder waren alle studies observationele cohortstudies waardoor selectie bias een grote rol speelde. Aangezien voor de uitkomstmaat gecompliceerde appendicitis de meeste data beschikbaar is, lijken wij hier de meest zekere conclusies aan te kunnen verbinden. De overige uitkomstmaten vormen op de achtergrond samen de bevestiging van de conclusies die wij uit de gecompliceerde appendicitis resultaten kunnen trekken. De onzekerheid die te zien is in de gepresenteerde figuren neemt bij bepaalde tijdsmomenten (>12u en >24 u) toe omdat er in de gevonden studies een stuk minder intervallen na dit moment zijn beschreven en dat deze ook nog minder patiënten per interval bevatten. De spreiding wordt daardoor groter. Veel studies hanteren het interval > 24 uur als afkappunt, daarom is de verandering daar het grootst.
Het voornaamste onderscheid in de resultaten is het wel of niet corrigeren voor patiëntkarakteristieken, waardoor voor de zojuist genoemde selectiebias wordt gepoogd te corrigeren. De patiëntkarakteristieken waarvoor wordt gecorrigeerd zijn kenmerken die een perforatie op het moment van aankomst in het ziekenhuis waarschijnlijk maakt. Door hiervoor te corrigeren, wordt dus enkel het effect van het uitstellen van operatie zelf bekeken en de eventuele perforaties bij binnenkomst, die door patiëntselectie a priori vaker in het vroege stadium worden geopereerd, hebben daarmee niet of nauwelijks meer invloed op het analyseresultaat. Ongecorrigeerde data worden beïnvloed door selectie bias doordat men een zieke patiënt, dus met een grotere kans op complicaties, eerder in een vroeg stadium zal opereren. Wel vormt deze ongecorrigeerde data een meerderheid van hetgeen beschikbaar is.
In deze ongecorrigeerde data wordt in bijna alle uitkomstmaten de selectie bias bevestigd door de schijnbare paradox van slechtere uitkomsten bij patiënten die binnen 12 uur worden geopereerd. Bij de gecorrigeerde data wordt dit deels teniet gedaan met een licht verhoogd maar niet significant verhoogd risico op gecompliceerde appendicitis bij het uitstellen van een appendectomie tot 24 uur.
Uit de sensitiviteitsanalyse blijkt dat studies met enkel preoperatief ongecompliceerde appendicitis patiënten, een verlaagd risico op gecompliceerde appendicitis hebben ten opzichte van studies die zowel gecompliceerde als ongecompliceerde appendicitis patiënten hebben geëvalueerd. Dit suggereert dat het uitstellen van een appendectomie relatief veilig is bij patiënten met een vermoeden op ongecompliceerde appendicitis. Dit schept enige ruimte voor de rol van de klinische en radiologische beoordeling bij het bepalen van het operatietijdstip. Een niet zieke patiënt zonder tekenen van gecompliceerde appendicitis bij beeldvormend onderzoek, lijkt geen nadelige gevolgen te ondervinden van het, weliswaar beperkt, uitstellen van de operatie.
Bij alle uitkomstmaten blijven de ongecorrigeerde resultaten na 12 uur stabiel of nemen iets af in het risico op nadelige gevolgen. Dit lijkt in overeenstemming te zijn met de aanname dat in de eerste 12 uur de meest zieke patiënten al geopereerd zijn. De situatie dat stabiele risico’s na het wegnemen van deze zieke patiënten, over zouden gaan in stijgende risico’s lijkt in dit geval dus niet te bestaan.
Alles in overweging nemend is de werkgroep van mening dat door de methodologische beperkingen van de beschikbare literatuur (zich uitend in een ZEER LAGE GRADE classificatie) geen eenduidig antwoord op de uitgangsvraag kan worden geformuleerd. Bij het vermoeden van een gecompliceerde appendicitis is op basis van de literatuur geen precieze tijdsindicatie te geven maar lijkt het uitstellen van de operatie niet gewenst en daarom dient deze binnen acht uur uitgevoerd te worden. Bij een vermoeden op ongecompliceerde appendicitis op basis van kliniek en beeldvorming, is de werkgroep van mening dat op basis van de resultaten uit de literatuur in de periode tot 24 uur na indicatiestelling een vergelijkbaar risico op complicaties bestaat en er geen aanwijzingen zijn dat bij ongecompliceerde appendicitis in die periode het risico op perforatie toeneemt. In de periode tussen 24 en 48 uur uitstel van appendectomie zijn de betrouwbaarheidsintervallen wijd en neemt de statistische onzekerheid toe. Derhalve dient een ongecompliceerde appendectomie in ieder geval binnen 24 uur na indicatiestelling uitgevoerd te worden.
Momenteel is het op basis van studies naar antibiotische behandeling van ongecompliceerde appendicitis waarschijnlijk dat in de nabije toekomst patiënten met ongecompliceerde appendicitis patiënten antibiotisch kunnen worden behandeld, waarna na een initiële periode van 48 uur bij falen van de behandeling alsnog tot appendectomie kan worden overgegaan. Ondanks dat niet-operatieve behandeling van appendicitis (nog) geen onderdeel uitmaakt van een richtlijn, geeft het succespercentage van niet-operatieve behandeling van ongecompliceerde appendicitis wel aan in welke mate van spoedindicatie wij ongecompliceerde appendicitis kunnen inschalen.
Deze tijdsindicaties passen als volgt in de in Module 3 Classificatiesystemen spoedoperaties geadviseerde categorieën van spoedoperaties: bij een vermoeden van gecompliceerde appendicitis categorie 2 (binnen uren, maximaal acht uur) en bij het vermoeden van ongecompliceerde appendicitis categorie 3 (binnen dagen) waarbij op basis van de resultaten van de systematische review de 24 uur niet mag worden overschreden. Voor deze laatste categorie kan het dus nodig zijn om, indien de maximale uitstel van 24 uur niet gehaald dreigt te worden, de patiënt dan naar spoedcategorie 2 moet worden opgeschaald.
Onderbouwing
Achtergrond
Oorspronkelijk dacht men dat een acute appendicitis perforeert als maar lang genoeg wordt gewacht met behandelen. Daarom zijn velen geneigd een appendectomie zo snel mogelijk na aankomst in het ziekenhuis uit te voeren. In de praktijk is dit echter niet altijd eenvoudig te plannen door andere spoedoperaties of gebrek aan operatiecapaciteit tijdens diensturen.
Voornamelijk door studies naar het antibiotisch behandelen van ongecompliceerde appendicitis zijn er meer gegevens beschikbaar gekomen waaruit blijkt dat uitstel van het chirurgisch verwijderen van de appendix niet altijd leidt tot een hogere kans op perforatie of andere complicaties.
Momenteel wordt in Nederland het uitstellen van de appendectomie tot 8 uur geaccepteerd, al is de wetenschappelijke onderbouwing hiervoor beperkt. Middels deze uitgangsvraag willen wij een beter wetenschappelijk onderbouwd advies kunnen geven over de veiligheid van het uitstellen van een appendectomie en een preciezere schatting maken van de duur van uitstel dat acceptabel is.
Conclusies / Summary of Findings
|
GRADE ZEER LAAG |
Het uitstellen van een appendectomie tot 24 uur lijkt, vooral voor ongecompliceerde appendicitis patiënten, niet geassocieerd te zijn met een verhoogd risico op gecompliceerde appendicitis.
Bronnen (Andersen, 1992; Lee, 1993; Walker, 1995; Eldar, 1997; Hale, 1997; Amir, 2000; Maroju, 2004; Fahim, 2005; Taylor, 2005; Abou-Nukta, 2006; Bor-Fuh, 2007; Kearney, 2008; Gupta, 2010; Ingraham, 2010; Softa, 2010; Busch, 2011; Udgiri, 2011; Nagpal, 2012; Ramos, 2012; Teixeira, 2012; Eko, 2013; Giraudo, 2013; Sadot, 2013; Bhangu, 2014; Boomer, 2014; Drake, 2014; March, 2014; Shin, 2014; Beecher, 2015; Bonadio, 2015; Chen, 2015; Kim M, 2015; Kim S, 2015; Mandeville, 2015; Almström, 2016; Gurien, 2016; Harmon, 2016; Jeon, 2016; Kim, 2016; Sauvain, 2016) |
|
GRADE ZEER LAAG |
Door methodologische beperkingen is het niet mogelijk een effect van uitstellen van een appendectomie op surgical site infection aan te tonen.
Bronnen (Amir, 2000; Yardeni, 2004; Taylor, 2005; Abou-Nukta, 2006; Omundsen, 2006; Softa, 2010; Busch, 2011; Udgiri, 2011; Nagpal, 2012; Teixeira, 2012; Bhangu, 2014; Boomer, 2014; Shin, 2014; Kim S, 2015; Almström, 2016; Gurien, 2016; Harmon, 2016; Kim, 2016; Sauvain, 2016) |
|
GRADE ZEER LAAG |
Door methodologische beperkingen is er geen duidelijk effect van het uitstellen van een appendectomie op wondinfectie aan te tonen, al lijkt er geen associatie te zijn op basis van de beschikbare data.
Bronnen (Amir, 2000; Yardeni, 2004; Taylor, 2005; Abou-Nukta, 2006; Omundsen, 2006; Stahlfeld, 2007; Softa, 2010; Gupta, 2010; Busch, 2011; Udgiri, 2011; Eko, 2013; Kim M, 2015; Kim S, 2015; Almström, 2016; Gurien, 2016; Harmon, 2016; Kim, 2016; Sauvain, 2016; Jeon, 2016) |
|
GRADE ZEER LAAG |
Door methodologische beperkingen is het niet mogelijk een effect van uitstellen van een appendectomie op postoperatief intra-abdominaal abces aan te tonen.
Bronnen (Amir, 2000; Yardeni, 2004; Taylor, 2005; Abou-Nukta, 2006; Omundsen, 2006; Softa, 2010; Busch, 2011; Udgiri, 2011; Kim S, 2015; Beecher, 2015; Almström, 2016; Gurien, 2016; Harmon, 2016; Kim, 2016; Sauvain, 2016; Jeon, 2016) |
|
GRADE ZEER LAAG |
Door methodologische beperkingen is er geen duidelijk effect van het uitstellen van een appendectomie op complicaties aan te tonen, al lijkt er geen associatie te zijn tot een uitstel van 48 uur op basis van de beschikbare data.
Bronnen (Amir, 2000; Yardeni, 2004; Taylor, 2005; Omundsen, 2006; Ingraham, 2010; Udgiri, 2011; Nagpal, 2012; Giraudo, 2013; Bhangu, 2014; Shin, 2014; Kim S, 2015; Chen, 2015; Fair, 2015; Sammalkorpi, 2015; Jeon, 2016) |
Samenvatting literatuur
Beschrijving studies
Van de 45 studies die werden opgenomen in de analyse, beschreven er 40 studies (81.437 patiënten) gecompliceerde appendicitis (geperforeerd of gangreneus) als uitkomstmaat, 19 studies (24.067 patiënten) beschreven surgical site infection (wondinfectie en postoperatief intra-abdominaal abces als één groep), 19 studies (20.709 patiënten) wondinfectie, 16 studies (20.350 patiënten) postoperatieve intra-abdominaal abces en 15 studies (114.505 patiënten) morbiditeit. Er werden geen gerandomiseerde onderzoeken gevonden. De studies waren overwegend retrospectief (n = 40), een minderheid was prospectief (n=5).
Twee derde van de studies werd gepubliceerd in of na 2010. Van de 45 studies, beschreven zeven studies alleen kinderen jonger dan 18 jaar, drie studies alleen volwassenen ouder dan 18 jaar en 35 studies zowel kinderen als volwassenen. De start van de periode in-hospital delay werd gedefinieerd als spoedeisende hulp (SEH) registratie of lichamelijk onderzoek op de SEH door 22 studies, als klinische of radiologische diagnose door zeven studies, en door 14 studies als klinische opname. De karakteristieken per studie kunt u vinden in de evidence tabel.
In de studies werden vele verschillende tijdsintervallen gehanteerd waarin de resultaten werden gerapporteerd. Hierdoor konden de studies niet in twee of enkele groepen worden verdeeld welke met elkaar vergeleken konden worden in een meta-analyse. Het vaststellen van twee groepen met één afkappunt van het aantal uur uitstel, zou ervoor zorgen dat een grote hoeveelheid data niet in een meta-analyse meegenomen kon worden.
Daarnaast presenteerde het merendeel van de studies zijn resultaten als ongecorrigeerde data en een minderheid als gecorrigeerde odds ratio’s. Gecorrigeerde data werden het meeste waardevol geacht omdat in het geval van de ongecorrigeerde data een patiënten selectie heeft plaatsgevonden. Zieke, en dus waarschijnlijk gecompliceerde appendicitis, patiënten zullen meer in een vroeg stadium geopereerd worden. Echter, omdat deze gecorrigeerde odds ratio’s veelal een verschillend referentie-interval hadden, konden deze niet alle worden gepooled. Voor zover de tijdsintervallen dit toelieten zijn enkele studies wel gepooled, de andere gecorrigeerde odds ratio’s werden enkel beschreven. Op deze manier werd er zoveel als mogelijk gebruik gemaakt van deze meest betrouwbare informatie.
Om zo min mogelijk ongecorrigeerde data ongebruikt te laten, is hiervoor een generalized linear mixed model gemaakt. Hiervoor werden eerst de geobserveerde aantallen omgezet in odds. Daarna werden deze odds toegekend aan ieder uur in dat interval. De weegfactor voor elk uur werd bepaald door het aantal patiënten dat in dat uur aanwezig was. De odds werden in het model geanalyseerd of er een correlatie was tussen de tijdsduur en de uitkomstmaat. Per uitkomstmaat werden de instellingen aangepast om het best passende model te gebruiken voor de analyses. Vervolgens werden er op basis van het model odds ratio’s berekend met een zelf bepaald referentie interval.
Een groot deel van de studies beschreef het laatste tijdsinterval als een uitstel van meer dan een x aantal uur zonder een eind van dat interval te benoemen. Hierdoor kan niet precies vastgesteld worden op welke uren de desbetreffende odds geldt. Tevens kan de weegfactor per tijdsinterval niet precies worden vastgesteld omdat het niet bekend was over hoeveel uren de patiënten waren verdeeld. Door deze onzekerheden werden deze intervallen in de analyses niet meegenomen.
Ook werd er middels een sensitiviteitsanalyse bekeken of een aantal studiekarakteristieken van invloed waren op de uitkomst gecompliceerde appendicitis om daarmee te bepalen of het uiteindelijke advies werkelijk voor alle patiëntengroepen geldt of dat er bepaalde beperkingen zijn. Voor de overige uitkomstmaten was dit, door de beperkte hoeveelheid beschikbare data, niet mogelijk op een betrouwbare manier. De factoren die werden beoordeeld waren: het wel of niet excluderen van negatieve appendectomieën uit de analyse; het stadium van de appendicitis ten tijde van de diagnose (bijvoorbeeld alleen de volgens beeldvorming ongecompliceerde appendicitis werden geanalyseerd); de definitie van gecompliceerde appendicitis (perforatie of perforatie/gangreen); de definitie van start van de uitstel (spoed eisende hulp, diagnose of opname); de manier van vaststellen van het stadium appendicitis (bij operatie, pathologie of combinatie van beide). Middels backward elimination werden de meest bepalende studiekarakteristieken geïdentificeerd.
Resultaten
Uitkomstmaat gecompliceerde appendicitis
Deze uitkomstmaat werd beschreven in 40 studies met in totaal 81.437 patiënten. Hiervan analyseerden zeven studies alleen kinderen, de overige 33 studies analyseerden kinderen en volwassenen als één groep. Gecompliceerde appendicitis werd door 29 studies gedefinieerd als geperforeerde appendicitis, en door 11 studies als geperforeerde en/of gangreneuze appendicitis. Het type appendicitis werd meestal door pathologie vastgesteld (24 studies), gevolgd door een combinatie van operatie en pathologie (14 studies) en door één studie enkel op basis van de peroperatieve bevindingen.
Bij 27 studies werden de resultaten gerapporteerd als absolute patiënt aantallen, bij 13 studies werden gecorrigeerde odds ratio’s gerapporteerd en bij één studie werden alleen ongecorrigeerde odds ratio’s vermeld. Bij alle 13 studies met, middels logistische regressie, gecorrigeerde odds ratio’s werden ook ongecorrigeerde data gerapporteerd; in absolute aantallen dan wel in ongecorrigeerde odds ratio’s.
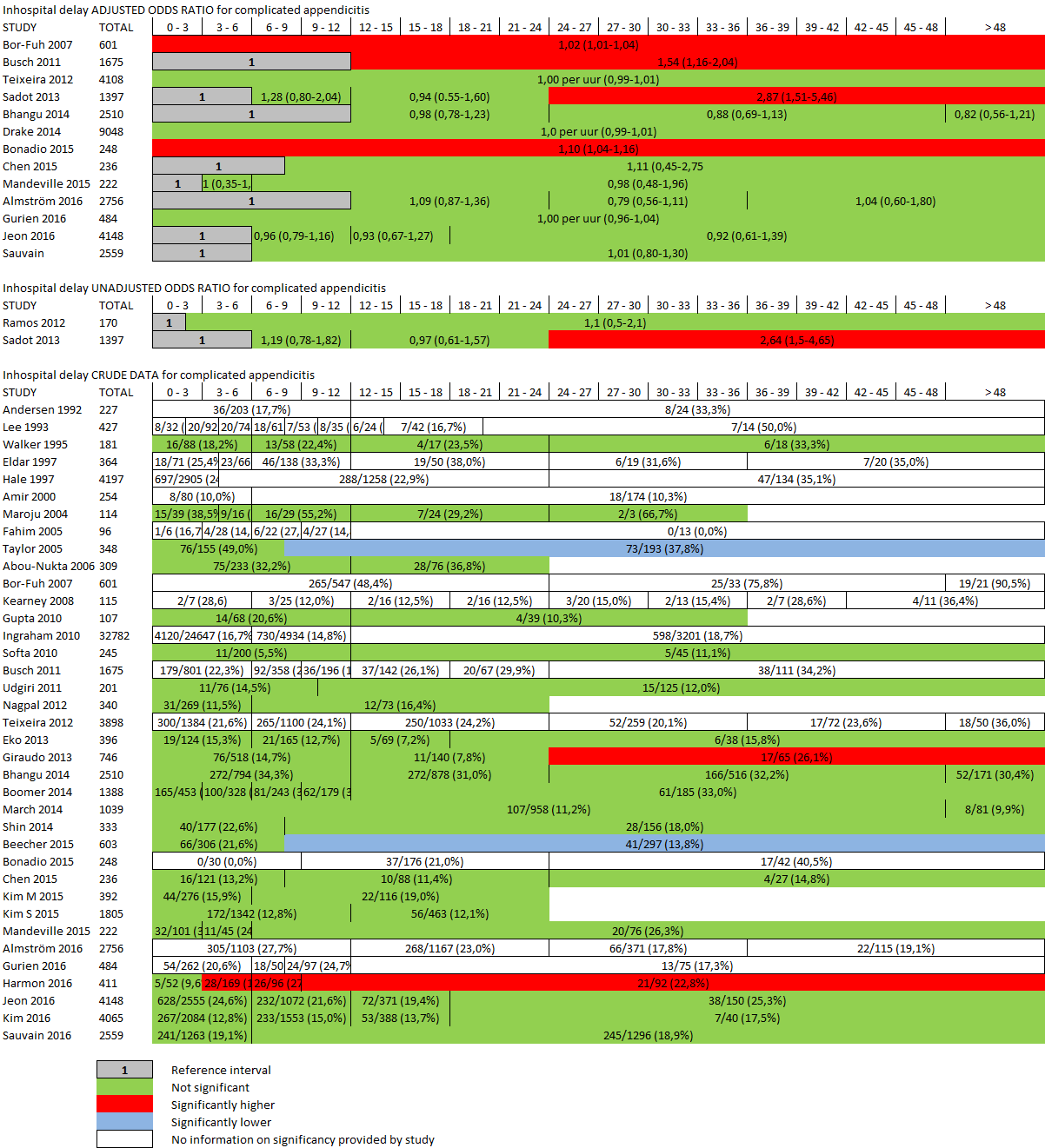
Allereerst valt het bij het inspecteren van de ruwe data op dat slechts enkele studies een significant verhoogd risico op gecompliceerde appendicitis vinden als men langer wacht met opereren (figuur 1). Dit geldt zowel voor de gecorrigeerde als ongecorrigeerde data. Opvallend hieraan is ook dat de intervallen die wel een significant hoger risico opleveren, bijna altijd oneindige intervallen zijn. Dit zijn intervallen waar door de studies geen eindpunt voor wordt beschreven en daardoor onduidelijk is voor welke uren dat verhoogde risico geldt.
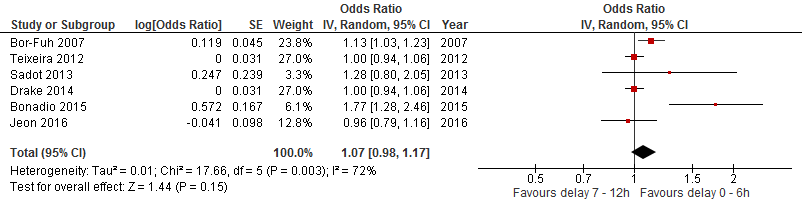
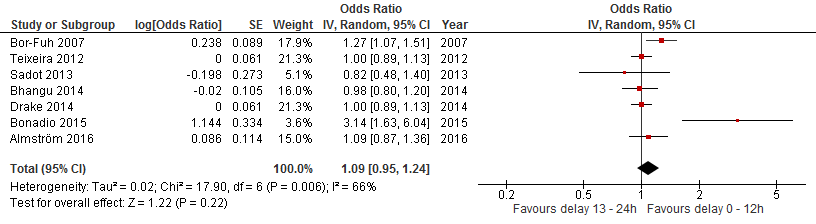
Het voor zover mogelijk samenvoegen van de gecorrigeerde odds ratio’s, levert een licht verhoogde maar niet significant hogere odds ratio op voor het interval zeven tot 12 uur ten opzichte van nul tot zes uur (1,07; 95% BI 0,98 tot 1,17) (figuur 2). Hetzelfde geldt voor het interval 13 tot 24 uur ten opzichte van nul tot 12 uur (1,09; 95% BI 0,95 tot 1,24) (figuur 3). Verder zien wij dat bij de meeste studies het corrigeren van de data voor patiëntkenmerken slechts een minimale toename teweegbrengt in odds ratio’s (figuur 4).
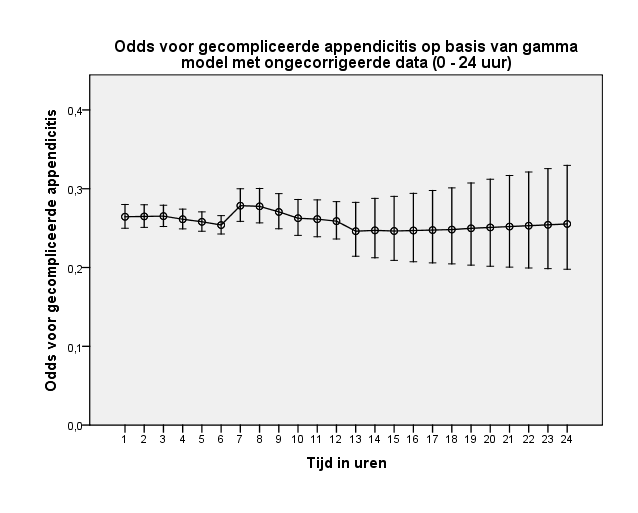
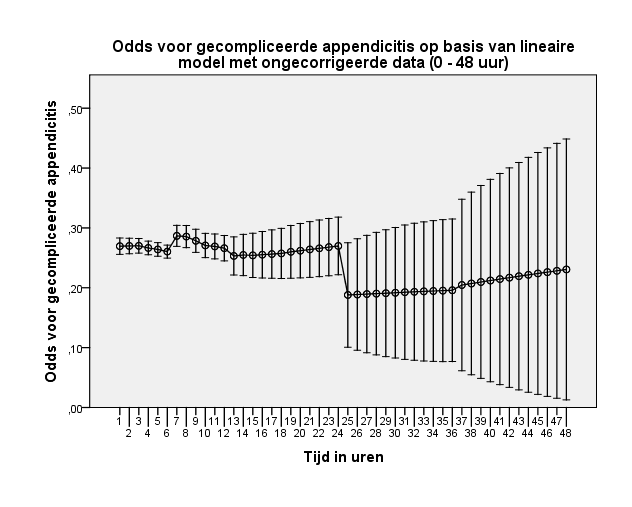
In het geval van de ongecorrigeerde data is een lichte toename van de odds op gecompliceerde appendicitis te zien in het interval tussen zeven en 12 uur, waarna dit licht afneemt tot 24 uur (figuur 5). Dit resulteert in een odds ratio van 1,03 voor het interval van zeven tot 12 uur ten opzichte van nul tot zes uur en van 0,96 voor het interval van 13 tot 24 uur ten opzichte van nul tot zes uur (tabel 1). In het interval van 25 tot 48 uur neemt de odds af maar nemen de betrouwbaarheidsintervallen en dus de onzekerheid fors toe (figuur 6).
In de sensitiviteitsanalyse zien wij dat het stadium van appendicitis bij inclusie één van de meest beïnvloedende factoren is. Dit blijkt uit de verminderde correlatie tussen uitstel en gecompliceerde appendicitis indien alleen studies worden geanalyseerd die patiënten met een preoperatieve diagnose van gecompliceerde appendicitis hebben geëxcludeerd. De leeftijd van de patiënten lijkt niet van invloed te zijn op deze correlatie (tabel 2). Wegens de gefingeerde situatie dat de odds per interval voor elk uur apart geldt, is de significantie van weinig waarde. Wel levert de significantie informatie op welke de meest bepalende factoren identificeert.
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat gecompliceerde appendicitis is met twee niveaus verlaagd gezien beperkingen in de onderzoeksopzet (onzekerheid of uitkomstmaat al in bij inclusie aanwezig was) en de heterogeniteit van de resultaten (inconsistentie). Vanwege het observationele studiedesign van de studies is de uitgangswaarde van de GRADE-bewijskracht Laag, de uiteindelijke bewijskracht komt neer op Zeer Laag.
Figuur 1 Schematische weergave van ruwe data en odds ratio’s voor gecompliceerde appendicitis in desbetreffende tijdsintervallen
Figuur 2 Forest plot van vergelijking odds ratio’s van zeven tot 12 uur ten opzichte van nul tot zes uur uitstel van operatie op basis van gecorrigeerde data
Figuur 3 Forest plot van vergelijking odds ratio’s van 13 tot 24 uur ten opzichte van nul tot 12 uur uitstel van operatie op basis van gecorrigeerde data
Figuur 4 Vergelijking tussen ongecorrigeerde en gecorrigeerde odds ratio per studie
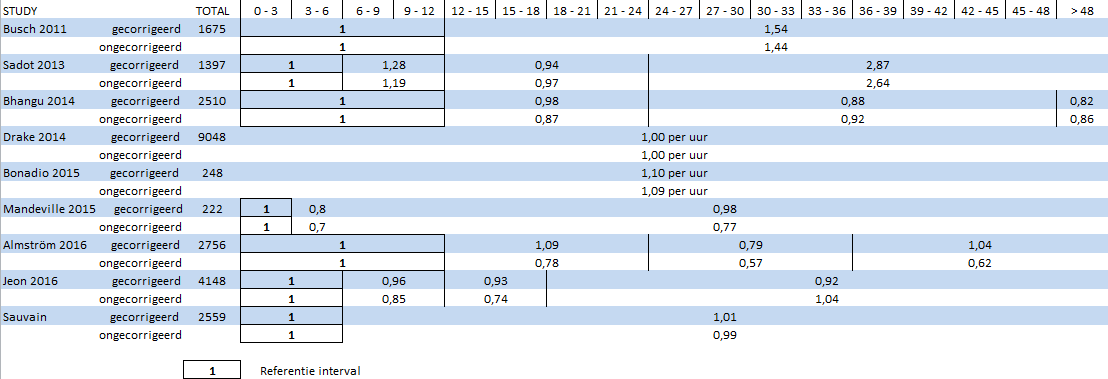
Tabel 1 Odds ratio’s voor gecompliceerde appendicitis op basis van model met ongecorrigeerde data
|
Referentie interval |
Interval Odds ratio |
|
|
0 tot 6 |
7 tot 12 |
1,03 |
|
|
13 tot 24 |
0,96 |
|
0 tot 12 |
13 tot 24 |
0,94 |
Figuur 5 Grafische weergave van odds voor gecompliceerde appendicitis op basis van model met ongecorrigeerde data (nul tot 24 uur)
Figuur 6 Grafische weergave van odds voor gecompliceerde appendicitis op basis van model met ongecorrigeerde data (nul tot 48 uur)
Tabel 2 invloed van studiekarakteristieken op de uitkomstmaat gecompliceerde appendicitis
|
Studiekarakteristieken |
|
Aantal studies |
Multivariabel |
Univariabel |
||
|
Ratio |
P-waarde |
Ratio |
P-waarde |
|||
|
Leeftijd |
Alle |
33 |
Ref. |
|
|
|
|
|
<18 jaar |
7 |
1,23 |
0,183 |
|
|
|
Negatieve |
Geëxcludeerd |
36 |
Ref. |
|
|
|
|
appendectomieën |
Geïncludeerd |
4 |
0,93 |
0,689 |
|
|
|
Diagnose middels† |
Pathologie |
24 |
Ref. |
|
Ref. |
|
|
|
Operatie |
1 |
1,18 |
0,515 |
1,70 |
0,001 |
|
|
Combinatie |
14 |
0,82 |
0,004 |
0,83 |
0,001 |
|
Stadium bij inclusie |
Alle |
34 |
Ref. |
|
Ref. |
|
|
|
Ongecompliceerd |
6 |
0,36 |
0,000 |
0,64 |
0,000 |
|
Definitie gecompliceerd |
Perforatie |
29 |
Ref. |
|
Ref. |
|
|
|
Perforatie/gangreen |
11 |
1,28 |
0,018 |
1,47 |
0,000 |
|
Startpunt uitstel |
SEH |
20 |
Ref. |
|
|
|
|
|
Diagnose |
6 |
1,16 |
0,212 |
|
|
|
|
Opname |
14 |
0,93 |
0,282 |
|
|
† 1 missende waarde
Uitkomstmaat surgical site infection
Deze uitkomstmaat is beschreven in 19 studies met in totaal 24.067 patiënten. Hiervan analyseerden vier studies alleen kinderen, twee studies alleen volwassenen en de overige 15 studies analyseerden kinderen en volwassenen als één groep.
Bij 18 studies werden de resultaten gerapporteerd als absolute patiënt aantallen, bij twee studies werden gecorrigeerde odds ratio’s gerapporteerd. Bij beide studies met gecorrigeerde odds ratio’s werden ook ongecorrigeerde data gerapporteerd (figuur 8).
Bij inspectie van de data valt wederom op dat slechts twee studies een significant hoger risico op surgical site infection rapporteren en dat dit wederom oneindige intervallen zijn. Overigens zijn dit wel precies de studies met gecorrigeerde data waarbij in de studie van Bhangu (2014) het risico toeneemt na 48 uur en het tijdstip waarop het risico toeneemt bij Teixeira (2012) onduidelijk is doordat er slechts een interval langer dan zes uur is (figuur 7).
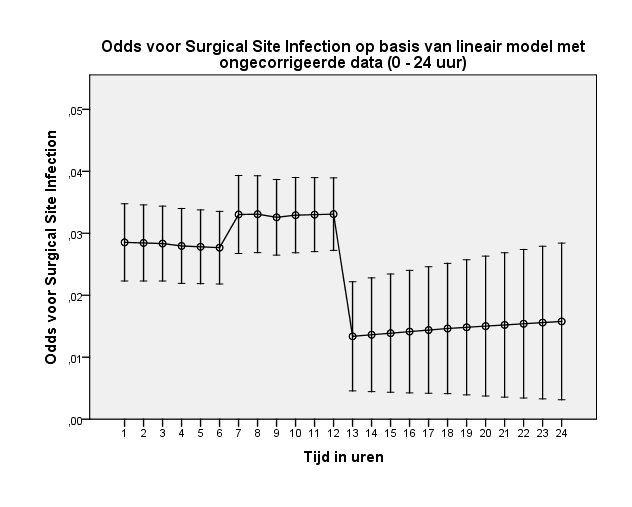
In het geval van de ongecorrigeerde data treden er meer surgical site infections op bij patiënten die binnen 12 uur worden geopereerd met een odds ratio van 0,52 voor het interval 13 tot 24 uur ten opzichte van nul tot 12 uur. Wel is er wederom sprake van een lichte toename van de odds in het interval zeven tot 12 uur met een odds ratio van 1,17 ten opzichte van het interval nul tot zes uur (tabel 3 en figuur 9).
Figuur 7 Schematische weergave van ruwe data en odds ratio’s voor surgical site infection in desbetreffende tijdsintervallen
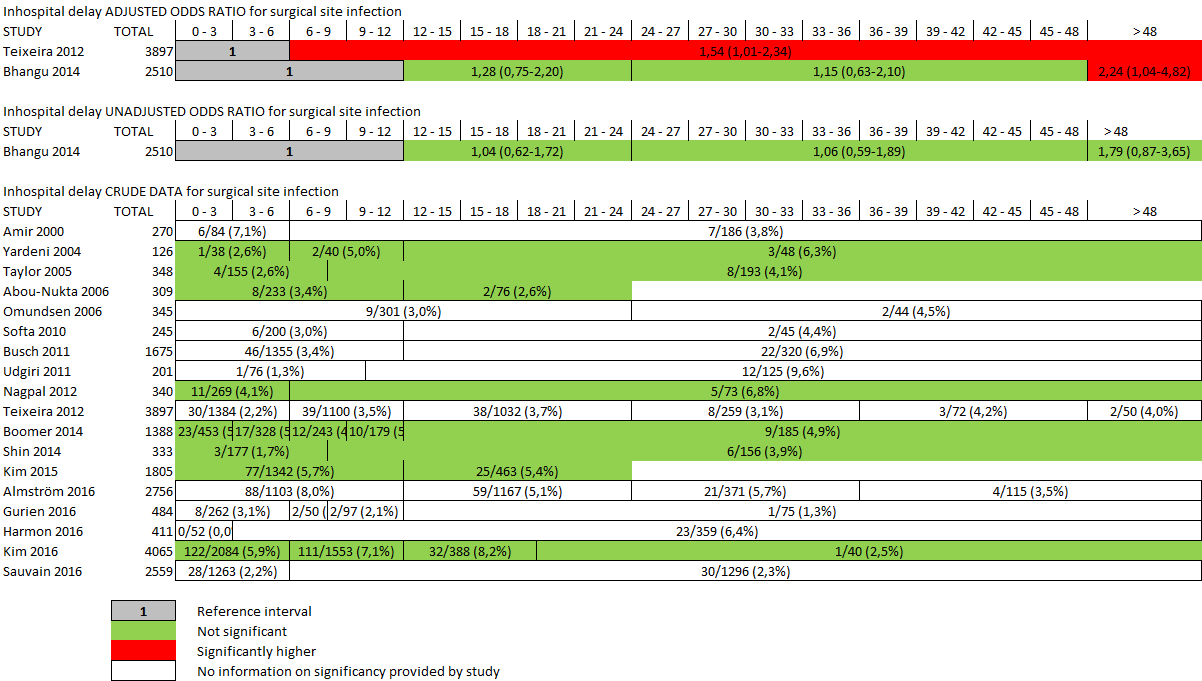
Tabel 3 odds ratio’s voor surgical site infection op basis van model met ongecorrigeerde data
|
Referentie interval |
Interval Odds ratio |
|
|
0 – 6 |
7 – 12 |
1,17 |
|
|
13 - 24 |
0,52 |
|
0 – 12 |
13 – 24 |
0,49 |
Figuur 8 Grafische weergave van odds voor surgical site infection op basis van model met ongecorrigeerde data (nul tot 24 uur)
Figuur 9 vergelijking tussen ongecorrigeerde en gecorrigeerde odds ratio per studie

Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat surgical site infection is met twee niveaus verlaagd gezien beperkingen in de onderzoeksopzet (zeer summiere informatie over de follow-up en vaststellen van de uitkomstmaat) en de heterogeniteit van de resultaten (inconsistentie). Vanwege het observationele studiedesign van de studies is de uitgangswaarde van de GRADE-bewijskracht Laag, de uiteindelijke bewijskracht komt neer op Zeer Laag.
Uitkomstmaat wondinfectie
Deze uitkomstmaat werd beschreven in 19 studies met in totaal 20.709 patiënten. Hiervan analyseerden drie studies alleen kinderen, twee studies alleen volwassenen en de overige 14 studies analyseerden kinderen en volwassenen als één groep.
Bij 18 studies werden de resultaten gerapporteerd als absolute patiënt aantallen, bij drie studies werden gecorrigeerde odds ratio’s gerapporteerd. Bij alle studies met gecorrigeerde odds ratio’s werden ook ongecorrigeerde data gerapporteerd (figuur 12).
Van de studies die gecorrigeerde odds ratio’s rapporteren, vindt geen enkele studie een significant hoger risico op wondinfectie bij het uitstellen van een appendectomie (figuur 10 en figuur 12).
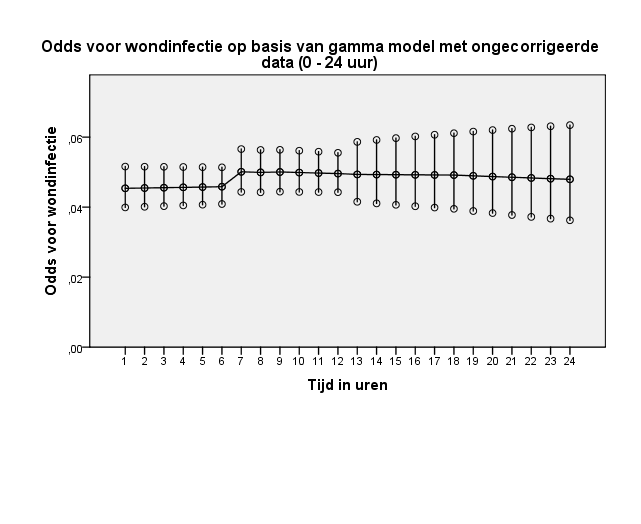
Bij de ongecorrigeerde data worden nagenoeg stabiele odds gevonden met een iets verhoogde ratio van 1,09 voor het interval zeven tot 12 uur en 1,07 voor het interval 13 tot 24 uur, beide ten opzichte van het interval nul tot zes uur (tabel 4 en figuur 11).
Figuur 10 Schematische weergave van ruwe data en odds ratio’s voor wondinfectie in desbetreffende tijdsintervallen

Tabel 4 Odds ratio’s voor surgical site infection op basis van model met ongecorrigeerde data
|
Referentie interval |
Interval Odds ratio |
|
|
0 – 6 |
7 – 12 |
1,09 |
|
|
13 - 24 |
1,07 |
|
0 – 12 |
13 – 24 |
1,03 |
Figuur 11 Grafische weergave van odds voor wondinfectie op basis van model met ongecorrigeerde data
Figuur 12 Vergelijking tussen ongecorrigeerde en gecorrigeerde odds ratio per studie
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat wondinfectie is met twee niveaus verlaagd gezien beperkingen in de onderzoeksopzet (zeer summiere informatie over de follow-up en vaststellen van de uitkomstmaat) en de heterogeniteit van de resultaten (inconsistentie). Vanwege het observationele studiedesign van de studies is de uitgangswaarde van de GRADE-bewijskracht Laag, de uiteindelijke bewijskracht komt neer op Zeer Laag.
Uitkomstmaat postoperatief intra-abdominaal abces
Deze uitkomstmaat is beschreven in 16 studies met in totaal 20.350 patiënten. Hiervan analyseerden drie studies alleen kinderen, twee studies alleen volwassenen en de overige 11 studies analyseerden kinderen en volwassenen als één groep.
Bij 15 studies werden de resultaten gerapporteerd als absolute patiënt aantallen, bij drie studies werden gecorrigeerde odds ratio’s gerapporteerd. De gecorrigeerde odds ratio’s wijzen alle op een lager maar niet significant lager risico op postoperatieve intra-abdominale abcessen bij uitstellen van de appendectomie (figuur 13 en figuur 16).
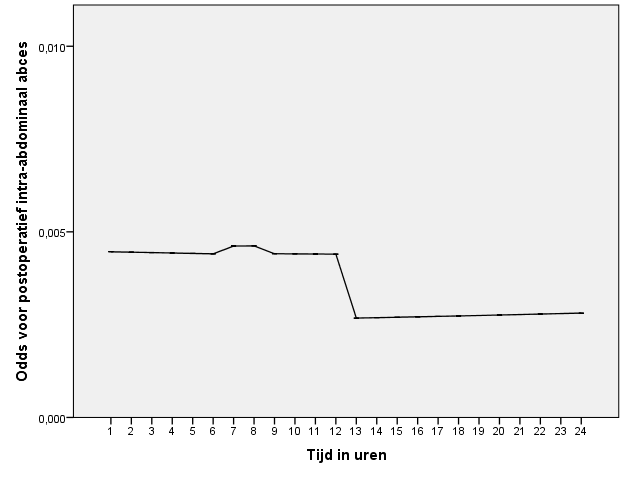
Bij de inspectie van de ongecorrigeerde data zien wij wederom slechts bij de oneindige intervallen enkele intervallen met een significant verhoogd risico op een postoperatief intra-abdominaal abces. Er is te weinig data beschikbaar om een betrouwbaar model te maken waardoor het fors verlaagde risico na 12 uur weinig informatief is (tabel 5 en figuur 15)
Figuur 13 Schematische weergave van ruwe data en odds ratio’s voor postoperatief intra-abdominaal abces in desbetreffende tijdsintervallen
Figuur 14 Vergelijking tussen ongecorrigeerde en gecorrigeerde odds ratio per studie

Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat postoperatief intra-abdominaal abces is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet (zeer summiere informatie over de follow-up en vaststellen van de uitkomstmaat), de heterogeniteit van de resultaten (inconsistentie). Vanwege het observationele studiedesign van de studies is de uitgangswaarde van de GRADE-bewijskracht Laag, de uiteindelijke bewijskracht komt neer op Zeer Laag.
Uitkomstmaat complicaties
Deze uitkomstmaat werd beschreven in 15 studies met in totaal 114.505 patiënten. Hiervan analyseerde één studie alleen kinderen, de overige 14 studies analyseerden kinderen en volwassenen als één groep.
Bij 14 studies werden de resultaten gerapporteerd als absolute patiënt aantallen, bij vier studies werden gecorrigeerde odds ratio’s gerapporteerd (figuur 15 en figuur 16). Slechts bij oneindige intervallen en meestal bij intervallen later dan 48 uur worden significant verhoogde risico’s op complicaties gerapporteerd. Dit geldt voor zowel de gecorrigeerde als ongecorrigeerde data (figuur 15).
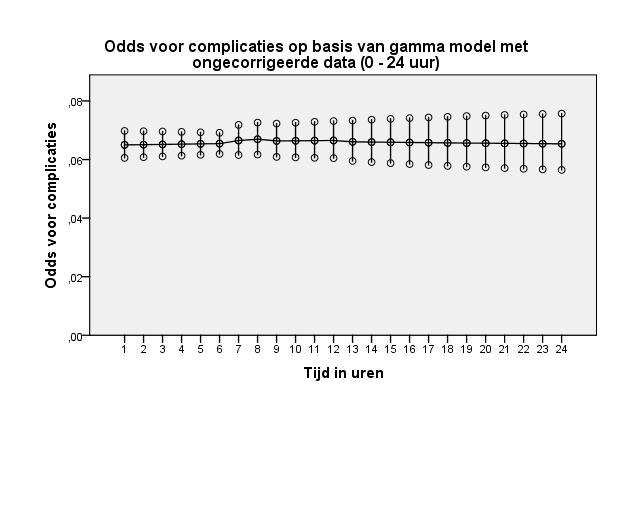
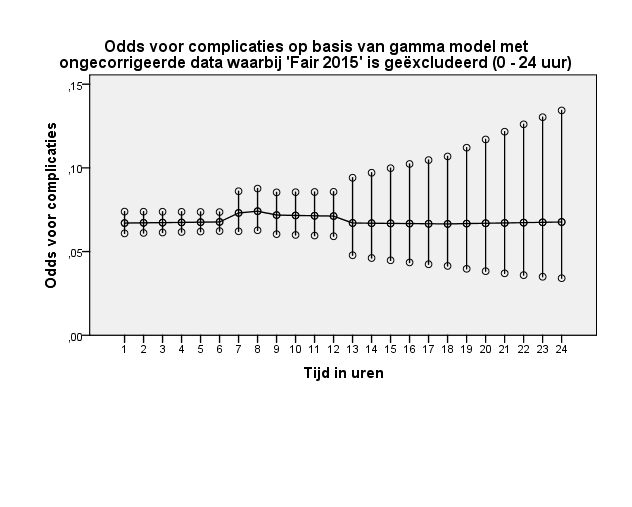
De ongecorrigeerde data levert een nagenoeg stabiel risico op complicaties op. Ook een model waarin de studie van Fair (2015), wegens zijn grote aandeel in het model, werd geëxcludeerd resulteerde in gelijkwaardige resultaten (tabel 6, figuur 17 en figuur 18).
Figuur 15 Schematische weergave van ruwe data en odds ratio’s voor complicaties in desbetreffende tijdsintervallen
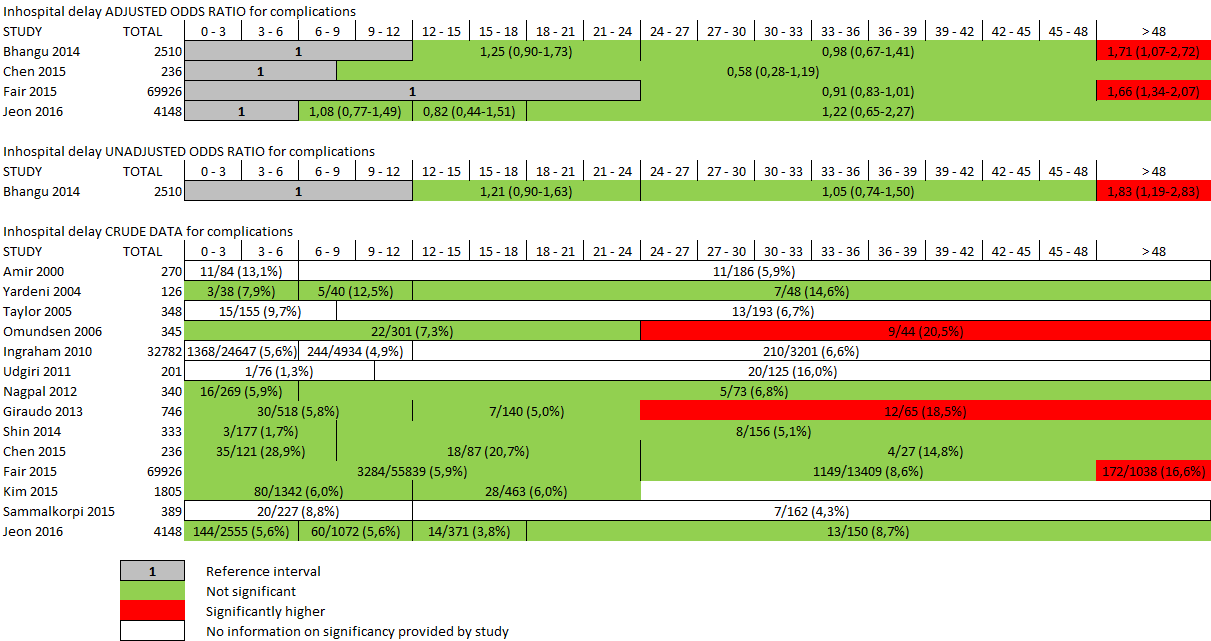
Figuur 16 Vergelijking tussen ongecorrigeerde en gecorrigeerde odds ratio per studie

Tabel 6 Odds ratio’s voor complicaties op basis van model met ongecorrigeerde data
|
Referentie interval |
Interval Odds ratio |
|
|
0 – 6 |
7 – 12 |
1,02 |
|
|
13 - 24 |
1,01 |
|
0 – 12 |
13 – 24 |
1,00 |
Figuur 17 Grafische weergave van odds voor complicaties op basis van model met ongecorrigeerde data
Figuur 18 Grafische weergave van odds voor complicaties op basis van model met ongecorrigeerde data
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat complicaties is met twee niveaus verlaagd gezien beperkingen in de onderzoeksopzet (zeer summiere informatie over de follow-up en vaststellen van de uitkomstmaat) en de heterogeniteit van de resultaten (inconsistentie). Vanwege het observationele studiedesign van de studies is de uitgangswaarde van de GRADE-bewijskracht Laag, de uiteindelijke bewijskracht komt neer op Zeer Laag.
Zoeken en selecteren
Om de uitgangsvraag te kunnen beantwoorden is er een systematische literatuuranalyse verricht naar de volgende vraagstelling:
Leidt het uitstellen van het operatief verwijderen van de appendix bij patiënten met acute appendicitis tot een hoger risico op gecompliceerde appendicitis, wondinfecties, postoperatieve intra-abdominale abcessen of andere complicaties?
Relevante uitkomstmaten
De primaire uitkomstmaat was gecompliceerde appendicitis (geperforeerd of gangreneus), daarnaast werd ook het effect op wondinfectie, postoperatief intra-abdominaal abces en complicaties in kaart gebracht.
De werkgroep definieerde niet a priori de genoemde uitkomstmaten, maar hanteerde de in de studies gebruikte definities.
Zoeken en selecteren (Methode)
In de databases Medline (OVID) en Embase (Elsevier) is met relevante zoektermen gezocht naar studies die de timing van appendectomie bij patiënten met acute appendicitis beschrijven. De zoekverantwoording is weergegeven onder het tabblad Verantwoording. De literatuurzoekactie leverde 4643 treffers op. Studies werden geselecteerd op grond van de volgende selectiecriteria:
- vergelijkend observationeel onderzoek;
- patiënten die een appendectomie hebben ondergaan wegens acute appendicitis;
- vergelijking van verschillende vooraf gedefinieerde tijdsintervallen in uren;
- beschrijving van minimaal één van de genoemde uitkomstmaten;
- studies met minimaal 10 patiënten;
- onderzoeken gepubliceerd in of na 1990.
Op basis van titel en abstract werden in eerste instantie 238 studies voorgeselecteerd. Na raadpleging van de volledige tekst, werden vervolgens 193 studies geëxcludeerd (zie exclusietabel) en 45 studies definitief geselecteerd.
(Resultaten)
In totaal zijn 45 onderzoeken opgenomen in de literatuuranalyse. De evidence tabel hiervan en beoordeling van de Risk of Bias kunt u in onder het tabblad Onderbouwing vinden.
Referenties
- Abou-Nukta F, Bakhos C, Arroyo K, et al. Effects of delaying appendectomy for acute appendicitis for 12 to 24 hours. Archives of surgery (Chicago, Ill : 1960). 2006;141(5):504-6.
- Almstrom M, Svensson JF, Patkova B, et al. In-hospital Surgical Delay Does Not Increase the Risk for Perforated Appendicitis in Children: A Single-center Retrospective Cohort Study. Ann Surg. Epub 2016.
- Amir M, Raja MH. Timings for surgery of acute appendicitis. Journal of the College of Physicians and Surgeons Pakistan. 2000;10(8):295-7.
- Andersen E, Sondenaa K, Soreide JA, et al. Acute appendicitis. Preoperative observation time and diagnostic accuracy. Tidsskrift for den Norske laegeforening. 1992;112(5):630-4.
- Beecher S, O'Leary DP, McLaughlin R. Hospital tests and patient related factors influencing time-to-theatre in 1000 cases of suspected appendicitis: a cohort study. World journal of emergency surgery : WJES. 2015;10:6.
- Bhangu A, Panagiotopoulou IG, Chatzizacharias N, et al. Safety of short, in-hospital delays before surgery for acute appendicitis: Multicentre cohort study, systematic review, and meta-analysis. Ann Surg. 2014;259(5):894-903.
- Bonadio W, Brazg J, Telt N, et al. Impact of In-Hospital Timing to Appendectomy on Perforation Rates in Children with Appendicitis. The Journal of emergency medicine. 2015;49(5):597-604.
- Boomer LA, Cooper JN, Deans KJ, et al. Does delay in appendectomy affect surgical site infection in children with appendicitis? Journal of pediatric surgery. 2014;49(6):1026-9.
- Bor-Fuh S, Te-Fa C, Jih-Chang C, et al. Risk factors associated with perforated appendicitis in elderly patients presenting with signs and symptoms of acute appendicitis. ANZ Journal of Surgery. 2007;77(8):662-6.
- Busch M, Gutzwiller FS, Aellig S, et al. In-hospital delay increases the risk of perforation in adults with appendicitis. World journal of surgery. 2011;35(7):1626-33.
- Chen CC, Ting CT, Tsai MJ, et al. Appendectomy timing: Will delayed surgery increase the complications? Journal of the Chinese Medical Association: JCMA. 2015;78(7):395-9.
- Drake FT, Mottey NE, Farrokhi ET, et al. Time to appendectomy and risk of perforation in acute appendicitis. JAMA surgery. 2014;149(8):837-44.
- Eko FN, Ryb GE, Drager L, et al. Ideal timing of surgery for acute uncomplicated appendicitis. North American Journal of Medical Sciences. 2013;5(1):22-7.
- Eldar S, Nash E, Sabo E, et al. Delay of surgery in acute appendicitis. American journal of surgery. 1997;173(3):194-8.
- Fahim F, Shirjeel S. A comparison between presenatation time and delay in surgery in simple and advanced appendicitis. Journal Of Ayub Medical College, Abbottabad: JAMC. 2005;17(2):37-9.
- Fair BA, Kubasiak JC, Janssen I, et al. The impact of operative timing on outcomes of appendicitis: A National Surgical Quality Improvement Project analysis. American journal of surgery. 2015;209(3):498-502.
- Giraudo G, Baracchi F, Pellegrino L, et al. Prompt or delayed appendectomy? Influence of timing of surgery for acute appendicitis. Surgery Today. 2013;43(4):392-6.
- Gupta A, Regmi S, Hazra NK, et al. Clinically monitored delay-A valid option in cases with doubtful diagnosis of acute appendicitis. The Indian journal of surgery. 2010;72(3):215-9.
- Gurien LA, Wyrick DL, Smith SD, et al. Optimal timing of appendectomy in the pediatric population. The Journal of surgical research. 2016;202(1):126-31.
- Hale DA, Jaques DP, Molloy M, et al. Appendectomy. Improving care through quality improvement. Archives of surgery (Chicago, Ill : 1960). 1997;132(2):153-7.
- Harmon LA, Davis ML, Jupiter DC, et al. Computed tomography to operating room in less than 3 hours minimizes complications from appendicitis. Am J Surg. 2016.
- Ingraham AM, Cohen ME, Bilimoria KY, et al. Effect of delay to operation on outcomes in adults with acute appendicitis. Archives of surgery (Chicago, Ill : 1960). 2010;145(9):886-92.
- Jeon BG, Kim HJ, Jung KH, et al. Appendectomy: Should it Be Performed So Quickly? The American surgeon. 2016;82(1):65-74.
- Kearney D, Cahill RA, O'Brien E, et al. Influence of delays on perforation risk in adults with acute appendicitis. 2008;51(12):1823-7.
- Kim HK, Kim YS, Lee SH, et al. Impact of a Delayed Laparoscopic Appendectomy on the Risk of Complications in Acute Appendicitis: A Retrospective Study of 4,065 Patients. Digestive surgery. 2016;34(1):25-9.
- Kim M, Oh ST. Effect of time delays for appendectomy as observed on computed tomography in patients with noncomplicated appendicitis. The American journal of emergency medicine. Epub 2015.
- Kim SH, Park SJ, Park YY, et al. Delayed Appendectomy Is Safe in Patients With Acute Nonperforated Appendicitis. International surgery. 2015;100(6):1004-10.
- Lee HY, Jayalakshmi P, Noori SH. Acute appendicitis--the University Hospital experience. The Medical journal of Malaysia. 1993;48(1):17-27.
- Mandeville K, Monuteaux M, Pottker T, et al. Effects of Timing to Diagnosis and Appendectomy in Pediatric Appendicitis. Pediatric emergency care. 2015;31(11):753-8.
- March B, Gillies D, Gani J. Appendicectomies performed >48 hours after admission to a dedicated acute general surgical unit. Annals of the Royal College of Surgeons of England. 2014;96(8):614-7.
- Maroju NK, Robinson Smile S, Sistla SC, et al. Delay in surgery for acute appendicitis. ANZ journal of surgery. 2004;74(9):773-6.
- Nagpal K, Udgiri N, Sharma N, et al. Delaying an appendectomy: Is it safe? American Surgeon. 2012;78(8):897-900.
- Omundsen M, Dennett E. Delay to appendicectomy and associated morbidity: a retrospective review. ANZ journal of surgery. 2006;76(3):153-5.
- Ramos CT, Nieves-Plaza M. The association of body mass index and perforation of the appendix in Puerto Rican children. J Health Care Poor Underserved. 2012;23(1):376-85.
- Sadot E, Wasserberg N, Shapiro R, et al. Acute Appendicitis in the Twenty-First Century: Should wij Modify the Management Protocol? Journal of Gastrointestinal Surgery. 2013;17(8):1462-70.
- Sammalkorpi HE, Leppäniemi A, Mentula P. High admission C-reactive protein level and longer in-hospital delay to surgery are associated with increased risk of complicated appendicitis. Langenbeck's archives of surgery / Deutsche Gesellschaft für Chirurgie. 2015;400(2):221-8.
- Sauvain MO, Slankamenac K, Muller MK, et al. Delaying surgery to perform CT scans for suspected appendicitis decreases the rate of negative appendectomies without increasing the rate of perforation nor postoperative complications. Langenbecks Arch Surg. 2016;401(5):643-9.
- Shin CS, Roh YN, Kim JI. Delayed appendectomy versus early appendectomy in the treatment of acute appendicitis: a retrospective study. World journal of emergency surgery : WJES. 2014;9(1):8.
- Softa SA. Outcome of delaying appendectomy more than 12 hours. Bahrain Medical Bulletin. 2010;32(2).
- Stahlfeld K, Hower J, Homitsky S, et al. Is acute appendicitis a surgical emergency? The American surgeon. 2007;73(6):626-30.
- Taylor M, Emil S, Nguyen N, et al. Emergent versus urgent appendectomy in children: A study of outcomes. Journal of Pediatric Surgery. 2005;40(12):1912-5.
- Teixeira PG, Sivrikoz E, Inaba K, et al. Appendectomy timing: waiting until the next morning increases the risk of surgical site infections. Annals of surgery. 2012;256(3):538-43.
- Udgiri N, Curras E, Kella VK, et al. Appendicitis, is it an emergency? American Surgeon. 2011;77(7):898-901.
- Walker SJ, West CR, Colmer MR. Acute appendicitis: does removal of a normal appendix matter, what is the value of diagnostic accuracy and is surgical delay important? Annals of the Royal College of Surgeons of England. 1995;77(5):358-63.
- Yardeni D, Hirschl RB, Drongowski RA, et al. Delayed versus immediate surgery in acute appendicitis: do wij need to operate during the night? 2004;39(3):464-9.
Evidence tabellen
|
|
|
|
|
|
Definitions |
|
|
|
|
|
|
|
|
|
Reference |
Design |
Setting |
Age |
Delay start |
Complicated appendicitis |
Diagn-osis |
Outcome |
Patients |
Negative append-ectomies |
Timing categories |
Results |
Percen-tage |
Odds ratio |
|
Andersen 1992 |
Retro- spective |
Norway |
All |
ED pres-entation |
Perforation |
Pathology |
Complicated appendicitis |
227 |
Excluded |
0-12h >12h |
36/203 8/24 |
17,7% 33,3% |
|
|
Lee 1993 |
Retro- spective |
Malaysia |
All |
Diagn-osis |
Perforation |
Pathology + surgery |
Complicated appendicitis |
427 |
Excluded |
0-2h 2-4h 4-6h 6-8h 8-10h 10-12h 12-14h 14-20h >20h |
8/32 20/92 20/74 18/61 7/53 8/35 6/24 7/42 7/14 |
25,0% 21,7% 27,0% 29,5% 13,2% 22,9% 25,0% 16,7% 50,0% |
|
|
Walker 1995 |
Pros- pective |
UK 2 hospitals |
All |
Admiss- ion |
Perforation |
Pathology |
Complicated appendicitis |
181 |
Excluded |
0-6h 6-12h 12-24h >24h |
16/88 13/58 4/17 6/18 |
18,2% 22,4% 23,5% 33,3% |
|
|
Eldar 1997 |
Retro- spective |
Israel |
All |
ED pres- entation |
Perforation or gangrene |
Pathology |
Complicated appendicitis |
364 |
Excluded |
0-4h 4-6h 6-12h 12-24h 24-36h >36h |
18/71 23/66 46/138 19/50 6/19 7/20 |
25,4% 34,8% 33,3% 38,0% 31,6% 35,0% |
|
|
Hale 1997
|
Retro-spective |
Worldwide 147 hospitals |
All |
Admiss-ion |
Perforation |
Pathology + surgery |
Complicated appendicitis |
4197 |
Excluded |
0-4h 4-24h >24h |
697/2905 288/1258 47/134 |
24,0% 22,9% 35,1% |
|
|
Amir 2000 |
Retro-spective |
Saudi Arabia |
All |
Admiss-ion |
Perforation or gangrene |
Pathology |
Complicated appendicitis |
254 |
Excluded |
0-6h >6h |
8/80 18/174 |
10,0% 10,3% |
|
|
Surgical Site Infection |
270 |
Included |
0-6h >6h |
6/84 7/186 |
7,1% 3,8% |
|
|||||||
|
Wound infection |
270 |
Included |
0-6h >6h |
5/84 5/186 |
6,0% 2,7% |
|
|||||||
|
Intra-abdominal abscess |
270 |
Included |
0-6h >6h |
1/84 2/186 |
1,2% 1,1% |
|
|||||||
|
All complications |
270 |
Included |
0-6h >6h |
11/84 11/186 |
13,1% 5,9% |
|
|||||||
|
Maroju 2004 |
Pros-pective |
India |
All |
ED pres-entation |
Perforation or gangrene |
Pathology + surgery |
Complicated appendicitis |
114 |
Excluded |
0-4h 4-6h 6-12h 12-24h 24-36h |
15/39 9/16 16/29 7/24 2/3 |
38,5% 56,3% 55,2% 29.2% 66.7% |
|
|
Yardeni 2004 |
Retro-spective |
USA |
All |
ED pres-entation |
Perforation |
Pathology |
Surgical Site Infection |
126 |
Excluded |
0-6h 6-12h >12h |
1/38 2/40 3/48 |
2,6% 5,0% 6,3% |
|
|
Wound infection |
126 |
Excluded |
0-6h 6-12h >12h |
0/38 0/40 0/48 |
0,0% 0,0% 0,0% |
|
|||||||
|
Intra-abdominal abscess |
126 |
Excluded |
0-6h 6-12h >12h |
1/38 2/40 3/48 |
2,6% 5,0% 6,3% |
|
|||||||
|
All complications |
126 |
Excluded |
0-6h 6-12h >12h |
3/38 5/40 7/48 |
7,9% 12,5% 14,6% |
|
|||||||
|
Fahim 2005 |
Pros-pective |
Pakistan |
All |
ED pres-entation |
Perforation or gangrene |
Pathology + surgery |
Complicated appendicitis |
96 |
Excluded |
0-3h 3-6h 6-9h 9-12h >12h |
1/6 4/28 6/22 4/27 0/13 |
16,7% 14,3% 27,3% 14,8% 0,0% |
|
|
Taylor 2005 |
Retro-spective |
Canada 2 hospitals |
<18 |
ED pres-entation |
Perforation or gangrene |
Pathology + surgery |
Complicated appendicitis |
348 |
Included |
0-8h >8h |
76/155 73/193 |
49,0% 37,8% |
|
|
Surgical Site Infection |
348 |
Included |
0-8h >8h |
4/155 8/193 |
2,6% 4,1% |
|
|||||||
|
Wound infection |
348 |
Included |
0-8h >8h |
1/155 5/193 |
0,6% 2,6% |
|
|||||||
|
Intra-abdominal abscess |
348 |
Included |
0-8h >8h |
3/155 3/193 |
1,9% 1,6% |
|
|||||||
|
All complications |
348 |
Included |
0-8h >8h |
15/155 13/193 |
9,7% 6,7% |
|
|||||||
|
Abou-Nukta 2006 |
Retro-spective |
USA |
>18 |
ED pres-entation |
Perforation or gangrene |
Pathology |
Complicated appendicitis |
309 |
Excluded |
0-12h 12-24h |
75/233 28/76 |
32,2% 36,8% |
|
|
Surgical Site Infection |
309 |
Excluded |
0-12h 12-24h |
8/233 2/76 |
3,4% 2,6% |
|
|||||||
|
Wound infection |
309 |
Excluded |
0-12h 12-24h |
2/233 1/76 |
0,9% 1,3% |
|
|||||||
|
Intra-abdominal abscess |
309 |
Excluded |
0-12h 12-24h |
6/233 1/76 |
2,6% 1,3% |
|
|||||||
|
Omundsen 2006 |
Retro-spective |
New Zealand |
All |
Admiss-ion |
Perforation |
Surgery |
Surgical Site Infection |
345 |
Excluded |
0-24h >24h |
9/301 2/44 |
3,0% 4,5% |
|
|
Wound infection |
345 |
Excluded |
0-24h >24h |
8/301 1/44 |
2,7% 2,3% |
|
|||||||
|
Intra-abdominal abscess |
345 |
Excluded |
0-24h >24h |
1/301 1/44 |
0,3% 2,3% |
|
|||||||
|
All complications |
345 |
Excluded |
0-24h >24h |
22/301 9/44 |
7,3% 20,5% |
|
|||||||
|
Bor-Fuh 2007 |
Retro-spective |
Taiwan |
>18 |
Diagn-osis |
Perforation |
Pathology + surgery |
Complicated appendicitis |
601 |
Excluded |
0-24h 24-48h >48h |
265/547 25/33 19/21 |
48,4% 75,8% 90,5% |
1,02 (1,01-1,04) / hour adj |
|
Stahlfeld 2007 |
Retro-spective |
USA |
All |
Diagn-osis |
Perforation |
Surgery |
Wound infection |
71 |
Excluded |
0-10h >10h |
4/53 0/18 |
7,5% 0,0% |
|
|
Kearney 2008 |
Retro-spective |
Ireland |
All |
ED pres-entation |
Perforation |
Pathology |
Complicated appendicitis |
115 |
Excluded |
0-6h 6-12h 12-18h 18-24h 24-30h 30-36h 36-42h >42h |
2/7 3/25 2/16 2/16 3/20 2/13 2/7 4/11 |
28,6% 12,0% 12,5% 12,5% 15,0% 15,4% 28,6% 36,4% |
|
|
Gupta 2010 |
Retro-spective |
Nepal |
All |
ED pres-entation |
Perforation or gangrene |
Pathology |
Complicated appendicitis |
107 |
Excluded |
0-12h 12-36h |
14/68 4/39 |
20,6% 10,3% |
|
|
Wound infection |
112 |
Included |
0-12h 12-36h |
6/72 2/40 |
8,3% 5,0% |
|
|||||||
|
Ingraham 2010 |
Retro-spective |
USA 211 hospitals |
All |
Admiss-ion |
Perforation
|
Pathology + surgery |
Complicated appendicitis |
32782 |
Excluded |
0-6h 6-12h >12h |
4120/24647 730/4934 598/3201 |
16,7% 14,8% 18,7% |
|
|
All complications |
32782 |
Excluded |
0-6h 6-12h >12h |
1368/24647 244/4934 210/3201 |
5,6% 4,9% 6,6% |
|
|||||||
|
Softa 2010 |
Retro-spective |
Saudi Arabia |
All |
Admiss-ion |
Perforation |
Pathology |
Complicated appendicitis |
245 |
Excluded |
0-12h >12h |
11/200 5/45 |
5,5% 11,1% |
|
|
Surgical Site Infection |
245 |
Excluded |
0-12h >12h |
6/200 2/45 |
3,0% 4,4% |
|
|||||||
|
Wound infection |
245 |
Excluded |
0-12h >12h |
5/200 2/45 |
2,5% 4,4% |
|
|||||||
|
Intra-abdominal abscess |
245 |
Excluded |
0-12h >12h |
1/200 0/45 |
0,5% 0,0% |
|
|||||||
|
Busch 2011 |
Retro-spective |
Switzerland 10 hospitals |
>18 |
Admiss-ion |
Perforation |
Pathology |
Complicated appendicitis |
1675 |
Excluded |
0-6h 6-9h 9-12h |
179/801 92/358 36/196 37/142 20/67 38/111 |
22,3% 25,7% 18,4% 26,1% 29,9% 34,2% |
Reference
|
|
12-18h 18-24h >24h |
1,54 (1,16-2,04)adj |
||||||||||||
|
Surgical Site Infection |
1675 |
Excluded |
0-12h >12h |
46/1355 22/320 |
3,4% 6,9% |
|
|||||||
|
Wound infection |
1675 |
Excluded |
0-12h >12h |
29/1355 12/320 |
2,1% 3,7% |
|
|||||||
|
Intra-abdominal abscess |
1675 |
Excluded |
0-12h >12h |
17/1355 10/320 |
1,2% 3,1% |
|
|||||||
|
Udgiri 2011 |
Retro-spective |
USA |
All |
ED pres-entation |
Perforation |
Pathology |
Complicated appendicitis |
201 |
Excluded |
0-10h >10h |
11/76 15/125 |
14,5% 12,0% |
|
|
Surgical Site Infection |
201 |
Excluded |
0-10h >10h |
1/76 12/125 |
1,3% 9,6% |
|
|||||||
|
Wound infection |
201 |
Excluded |
0-10h >10h |
0/76 2/125 |
0,0% 1,6% |
|
|||||||
|
Intra-abdominal abscess |
201 |
Excluded |
0-10h >10h |
1/76 10/125 |
1,3% 8,0% |
|
|||||||
|
All complications |
201 |
Excluded |
0-10h >10h |
1/76 20/125 |
1,3% 16,0% |
|
|||||||
|
Nagpal 2012 |
Retro-spective |
USA |
All |
Diagn-osis |
Perforation |
Unclear |
Complicated appendicitis |
340 |
Excluded |
0-6h 6-24h |
31/269 12/73 |
11,5% 16,4% |
|
|
Surgical Site Infection |
340 |
Excluded |
0-6h >6h |
11/269 5/73 |
4,1% 6,8% |
|
|||||||
|
All complications |
340 |
Excluded |
0-6h >6h |
16/269 5/73 |
5,9% 6,8% |
|
|||||||
|
Ramos 2012 |
Retro-spective |
Puerto Rico |
<18 |
Diagn-osis |
Perforation |
Pathology + surgery |
Complicated appendicitis |
170 |
Excluded |
0-2h >2h |
|
|
Reference 1,10 (0,50-2,10) |
|
Teixeira 2012 |
Retro-spective |
USA 2 hospitals |
All |
Admiss-ion |
Perforation |
Pathology |
Complicated appendicitis |
3898 |
Excluded |
0-6h 6-12h 12-24h 24-36h 36-48h >48h |
300/1384 265/1100 250/1033 52/259 17/72 18/50 |
21,6% 24,1% 24,2% 20,1% 23,6% 36,0% |
1,00 (0,99-1,01) / hour adj |
|
Surgical Site Infection |
3897 |
Excluded |
0-6h |
30/1384 39/1100 38/1032 8/259 3/72 2/50 |
2,2% 3,5% 3,7% 3,1% 4,2% 4,0% |
Reference |
|||||||
|
6-12h 12-24h 24-36h 36-48h >48h |
1,54 (1,01-2,34) |
||||||||||||
|
Eko 2013 |
Retro-spective |
USA |
All |
ED pres-entation |
Perforation |
Pathology |
Complicated appendicitis |
396 |
Included |
0-6h 6-12h 12-18h >18h |
19/124 21/165 5/69 6/38 |
15,3% 12,7% 7,2% 15,8% |
|
|
Wound infection |
396 |
Included |
0-6h 6-12h 12-18h >18h |
1/124 0/165 3/69 0/38 |
0,8% 0,0% 4,3% 0,0% |
|
|||||||
|
Giraudo 2013 |
Retro-spective |
Italy |
All |
ED pres-entation |
Perforation or gangrene |
Pathology |
Complicated appendicitis |
746 |
Excluded |
0-12h 12-24h >24h |
76/518 11/140 17/65 |
14,7% 7,8% 26,1% |
|
|
All complications |
746 |
Excluded |
0-12h 12-24h >24h |
30/518 7/140 12/65 |
5,8% 5,0% 18,5% |
|
|||||||
|
Sadot 2013 |
Retro-spective |
Israel |
All |
Admiss-ion |
Perforation |
Pathology + surgery |
Complicated appendicitis |
1397 |
Excluded |
0-6h 6-12h 12-24h >24h |
|
|
Reference 1,28 (0,80-2,04)adj 0,94 (0,55-1,60)adj 2,87 (1,51-5,46)adj |
|
Bhangu 2014 |
Retro-spective |
UK 89 hospitals + various worldwide 6 hospitals |
All |
Admiss-ion |
Perforation or gangrene |
Pathology + surgery |
Complicated appendicitis |
2510 |
Excluded |
0-12h 12-24h 24-48h >48h |
272/794 272/878 166/516 52/171 |
34,3% 31,0% 32,3% 30,4% |
Reference 0,98 (0,78-1,23)adj 0,88 (0,69-1,13)adj 0,82 (0,56-1,21)adj |
|
Surgical Site Infection |
2510 |
Excluded |
0-12h 12-24h 24-48h >48h |
|
|
Reference 1,04 (0,62-1,72) 1,06 (0,59-1,89) 1,79 (0,87-3,65) |
|||||||
|
|
|
|
0-12h 12-24h 24-48h >48h |
|
|
Reference 1,28 (0,75-2,20)adj 1,15 (0,63-2,10)adj 2,24 (1,04-4,82)adj |
|||||||
|
All complications |
2510 |
Excluded |
0-12h 12-24h 24-48h >48h |
|
|
Reference 1,21 (0,90-1,63) 1,05 (0,74-1,50) 1,83 (1,19-2,83) |
|||||||
|
0-12h 12-24h 24-48h >48h |
|
|
Reference 1,25 (0,90-1,73)adj 0,98 (0,67-1,41)adj 1,71 (1,07-2,72)adj |
||||||||||
|
Boomer 2014 |
Retro-spective |
USA |
<18 |
ED pres-entation |
Perforation or gangrene |
Surgery |
Complicated appendicitis |
1388 |
Excluded |
0-3h 3-6h 6-9h 9-12h >12h |
165/453 100/328 81/243 62/179 61/185 |
36,4% 30,5% 33,3% 34,6% 33,0% |
|
|
Surgical Site Infection |
1388 |
Excluded |
0-3h 3-6h 6-9h 9-12h >12h |
23/453 17/328 12/243 10/179 9/185 |
5,1% 5,2% 4,9% 5,6% 4,9% |
|
|||||||
|
Drake 2014 |
Retro-spective |
USA 52 hospitals |
All |
Admiss-ion |
Perforation |
Pathology |
Complicated appendicitis |
9048 |
Excluded |
|
|
|
1,00 (0,99-1,01) / hour adj |
|
March 2014 |
Retro-spective |
Australia |
All |
Admiss-ion |
Perforation or gangrene |
Pathology |
Complicated appendicitis |
1039 |
Included |
0-48h >48h |
107/958 8/81 |
11,2% 9,9% |
|
|
Shin 2014 |
Retro-spective |
Korea |
All |
ED pres-entation |
Perforation |
Pathology |
Complicated appendicitis |
333 |
Excluded |
0-8h >8h |
40/177 28/156 |
22,6% 18,0% |
|
|
Surgical Site Infection |
333 |
Excluded |
0-8h >8h |
3/177 6/156 |
1,7% 3,9%s |
|
|||||||
|
All complications |
333 |
Excluded |
0-8h >8h |
3/177 8/156 |
1,7% 5,1% |
|
|||||||
|
Beecher 2015 |
Retro-spective |
Ireland |
All |
Admiss-ion |
Perforation |
Pathology |
Complicated appendicitis |
603 |
Excluded |
0-8h >8h |
66/306 41/297 |
21,6% 13,8% |
|
|
Intra-abdominal abscess |
603 |
Excluded |
0-8h >8h |
11/306 13/297 |
3,6% 4,4% |
|
|||||||
|
Bonadio 2015 |
Retro-spective |
USA |
<18 |
ED pres-entation |
Perforation |
Pathology + surgery |
Complicated appendicitis |
248 |
Excluded |
0-9h 9-24h >24h |
0/30 37/176 17/42 |
0,0% 21,0% 40,5% |
1,10 (1,04-1,16) / hour adj |
|
Chen 2015 |
Retro-spective |
Taiwan |
All |
ED pres-entation |
Perforation |
Pathology |
Complicated |
236 |
Excluded |
0-8h |
16/121 |
13,2% |
Reference |
|
appendicitis |
|
|
8-24h >24h |
10/88 4/27 |
11,4% 14,8% |
1,54 (1,16-2,04)adj |
|||||||
|
All complications |
236 |
Excluded |
0-8h |
35/121 18/87 4/27 |
28,9% 20,7% 14,8% |
Reference |
|||||||
|
8-24h >24h |
0,58 (0,28-1,19)adj |
||||||||||||
|
Fair 2015 |
Retro-spective |
USA 374 hospitals |
All |
Unclear |
Unclear |
Pathology + surgery |
All complications |
69926 |
Included |
0-24h 24-48h >48h |
3284/55839 1149/13409 172/1038 |
5,9% 8,6% 16,6% |
Reference 0,91 (0,83-1,01)adj 1,66 (1,34-2,07)adj |
|
Kim M 2015 |
Retro-spective |
Korea |
All |
Diagn-osis |
Perforation |
Pathology |
Complicated appendicitis |
392 |
Excluded |
0-6h 6-24h |
44/276 22/116 |
15,9% 19,0% |
|
|
Wound infection |
392 |
Excluded |
0-6h 6-24h |
25/276 15/116 |
9,1% 12,9% |
|
|||||||
|
Kim S 2015 |
Retro-spective |
Korea |
All |
ED pres-entation |
Perforation |
Pathology |
Complicated appendicitis |
1805 |
Excluded |
0-12h 12-24h |
172/1342 56/463 |
12,8% 12,1% |
|
|
Surgical Site Infection |
1805 |
Excluded |
0-12h 12-24h |
77/1342 25/463 |
5,7% 5,4% |
|
|||||||
|
Wound infection |
1805 |
Excluded |
0-12h 12-24h |
54/1342 18/463 |
4,9% 3,9% |
|
|||||||
|
Intra-abdominal abscess |
1805 |
Excluded |
0-12h 12-24h |
23/1342 7/463 |
1,7% 1,5% |
|
|||||||
|
All complications |
1805 |
Excluded |
0-12h 12-24h |
80/1342 28/463 |
6,0% 6,0% |
|
|||||||
|
Mandeville 2015 |
Pros-pective |
USA |
<18 |
Diagn-osis |
Perforation |
Pathology + surgery |
Complicated appendicitis |
222 |
Excluded |
0-3h 3-6h >6h |
32/101 11/45 20/76 |
31,7% 24,4% 26,3% |
Reference 0,81 (0,35-1,88)adj 0,98 (0,48-1,96)adj |
|
Sammal-korpi 2015 |
Pros-pective |
Finland |
All |
ED pres-entation |
Perforation |
Pathology + surgery |
All complications |
389 |
Excluded |
0-12h >12h |
20/227 7/162 |
8,8% 4,3% |
|
|
Almström 2016 |
Retro-spective |
Sweden |
<18 |
Admiss-ion |
Perforation |
Pathology |
Complicated appendicitis |
2756 |
Excluded |
0-12h 12-24h 24-36h >36h |
305/1103 268/1167 66/371 22/115 |
27,7% 23,0% 17,8% 19,1% |
Reference 1,09 (0,87-1,36)adj 0,79 (0,56-1,11)adj 1,04 (0,60-1,80)adj |
|
Surgical Site Infection |
2756 |
Excluded |
0-12h 12-24h 24-36h >36h |
88/1103 59/1167 21/371 4/115 |
8,0% 5,1% 5,7% 3,5% |
|
|||||||
|
Wound infection |
2756 |
Excluded |
0-12h 12-24h 24-36h >36h |
23/1103 19/1167 9/371 3/115 |
2,1% 1,6% 2,4% 2,6% |
Reference 0,69 (0,35-1,36)adj 1,08 (0,49-2,38)adj 1,08 (0,32-3,72)adj |
|||||||
|
Intra-abdominal abscess |
2756 |
Excluded |
0-12h 12-24h 24-36h >36h |
65/1103 40/1167 12/371 1/115 |
5,9% 3,4% 3,2% 0,9% |
Reference 0,76 (0,48-1,20)adj 0,80 (0,41-1,57)adj 0,20 (0,03-1,51)adj |
|||||||
|
Gurien 2016 |
Retro-spective |
USA |
<18 |
Admiss-ion |
Perforation |
Pathology |
Complicated appendicitis |
484 |
Excluded |
0-6h 6-8h 8-12h >12h |
54/262 18/50 24/97 13/75 |
20,6% 36,0% 24,7% 17,3% |
1,00 (0,96-1,04) / hour adj |
|
Surgical Site Infection |
484 |
Excluded |
0-6h 6-8h 8-12h >12h |
8/262 2/50 2/97 1/75 |
3,1% 4,0% 2,1% 1,3% |
|
|||||||
|
Wound infection |
484 |
Excluded |
0-6h 6-8h 8-12h >12h |
3/262 0/50 1/97 1/75 |
1,1% 0,0% 1,0% 1,3% |
|
|||||||
|
Intra-abdominal abscess |
484 |
Excluded |
0-6h 6-8h 8-12h >12h |
5/262 2/50 1/97 0/75 |
1,9% 4,0% 1,0% 0,0% |
|
|||||||
|
Harmon 2016 |
Retro-spective |
USA |
All |
Diagn-osis |
Perforation |
Pathology + surgery |
Complicated appendicitis |
411 |
Excluded |
0-3h 3-6h 6-9h >9h |
5/52 28/169 26/96 21/92 |
9,6% 16,6% 27,1% 22,8% |
|
|
Surgical Site Infection |
411 |
Excluded |
0-3h >3h |
0/52 23/359 |
0,0% 6,4% |
|
|||||||
|
Wound infection |
411 |
Excluded |
0-3h >3h |
0/52 14/359 |
0,0% 4,0% |
|
|||||||
|
Intra-abdominal abscess |
411 |
Excluded |
0-3h >3h |
0/52 9/359 |
0,0% 2,5% |
|
|||||||
|
Jeon 2016 |
Retro-spective |
Korea |
All |
ED pres-entation |
Perforation |
Pathology + surgery |
Complicated appendicitis |
4148 |
Excluded |
0-6h 6-12h 12-18h >18h |
628/2555 232/1072 72/371 38/150 |
24,6% 21,6% 19,4% 25,3% |
Reference 0,96 (0,79-1,16)adj 0,93 (0,67-1,27adj 0,92 (0,61-1,39)adj |
|
Wound infection |
4148 |
Excluded |
0-6h 6-12h 12-18h >18h |
|
|
Reference 1,07 (0,72-1,58) 0,66 (0,32-1,37) 1,24 (0,53-2,89) |
|||||||
|
|
|
|
0-6h 6-12h 12-18h >18h |
|
|
Reference 0,97 (0,63-1,49)adj 0,70 (0,31-1,55)adj 0,74 (0,28-1,94)adj |
|||||||
|
Intra-abdominal |
4148 |
Excluded |
0-6h 6-12h |
|
|
Reference 0,50 (0,17-1,47) |
|||||||
|
abscess |
|
|
0-6h 6-12h |
|
|
Reference 0,79 (0,25-2,47)adj |
|||||||
|
All complications |
4148 |
Excluded |
0-6h 6-12h 12-18h >18h |
144/2555 60/1072 14/371 13/150 |
5,6% 5,6% 3,8% 8,7% |
Reference 1,08 (0,77-1,49)adj 0,82 (0,44-1,51)adj 1,22 (0,65-2,27)adj |
|||||||
|
Kim 2016 |
Retro-spective |
Korea |
All |
ED pres-entation |
Perforation |
Pathology + surgery |
Complicated appendicitis |
4065 |
Excluded |
0-6h 6-12h 12-18h >18h |
267/2084 233/1553 53/388 7/40 |
12,8% 15,0% 13,7% 17,5% |
|
|
Surgical Site Infection |
4065 |
Excluded |
0-6h 6-12h 12-18h >18h |
122/2084 111/1553 32/388 1/40 |
5,9% 7,1% 8,2% 2,5% |
|
|||||||
|
Wound infection |
4065 |
Excluded |
0-6h 6-12h 12-18h >18h |
109/2084 100/1553 28/388 0/40 |
5,2% 6,4% 7,2% 0,0% |
|
|||||||
|
Intra-abdominal abscess |
4065 |
Excluded |
0-6h 6-12h 12-18h >18h |
13/2084 11/1553 4/388 1/40 |
0,6% 0,7% 1,0% 2,5% |
|
|||||||
|
Sauvain 2016 |
Retro-spective |
Switzerland 6 hospitals |
All |
ED pres-entation |
Perforation |
Pathology |
Complicated appendicitis |
2559 |
Included |
0-6h >6h |
241/1263 245/1296 |
19,1% 18,9% |
Reference 1,01 (0,80-1,30)adj |
|
Surgical Site Infection |
2559 |
Included |
0-6h >6h |
28/1263 30/1296 |
2,2% 2,3% |
|
|||||||
|
Wound infection |
2559 |
Included |
0-6h >6h |
8/1263 15/1296 |
0,6% 1,2% |
Reference 1,20 (0,50-2,90)adj |
|||||||
|
Intra-abdominal abscess |
2559 |
Included |
0-6h >6h |
20/1263 15/1296 |
1,6% 1,2% |
Reference 0,80 (0,40-1,60)adj |
Newcastle Ottawa risk of bias table
|
Observational cohort studies Author + year |
Representative-ness of cohort |
Selection of non-exposed cohort |
Ascertainment of exposure |
Demonstration that outcome of interest was not present at start |
Comparability of cohorts |
Assessment of outcome |
Follow up long enough |
Adequacy of follow up of cohorts |
Total |
|
Andersen 1992 |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Lee |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Walker |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Eldar |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Hale |
B* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Amir |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Maroju |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Yardeni |
A* |
A* |
A* |
B |
- |
B* |
A* |
D |
5 |
|
Fahim |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Taylor |
B* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Abou-Nukta |
B* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Omundsen |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Bor-Fuh |
B* |
A* |
A* |
B |
** |
B* |
A* |
A* |
8 |
|
Stahlfeld |
A* |
A* |
A* |
B |
- |
B* |
A* |
D |
5 |
|
Kearney |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Gupta |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Ingraham |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Softa |
A* |
A* |
A* |
B |
- |
B* |
A* |
D |
5 |
|
Busch |
B* |
A* |
A* |
B |
* |
B* |
A* |
D |
5 |
|
Udgiri |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Nagpal |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Ramos |
B* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Teixeira |
A* |
A* |
A* |
B |
** |
B* |
A* |
D |
7 |
|
Eko |
A* |
A* |
A* |
A* |
- |
B* |
A* |
D |
6 |
|
Giraudo |
A* |
A* |
A* |
B |
- |
B* |
A* |
D |
5 |
|
Sadot |
A* |
A* |
A* |
B |
** |
B* |
A* |
A* |
8 |
|
Bhangu |
A* |
A* |
A* |
B |
** |
B* |
A* |
A* |
8 |
|
Boomer |
B* |
A* |
A* |
B |
- |
B* |
A* |
D |
5 |
|
Drake |
A* |
A* |
A* |
B |
* |
B* |
A* |
B* |
7 |
|
March |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Shin |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Beecher |
A* |
A* |
A* |
B |
- |
B* |
A* |
D |
5 |
|
Bonadio |
B* |
A* |
A* |
A* |
* |
B* |
A* |
A* |
8 |
|
Chen |
A* |
A* |
A* |
B |
** |
B* |
A* |
A* |
8 |
|
Fair |
A* |
A* |
A* |
B |
* |
B* |
A* |
A* |
7 |
|
Kim M |
A* |
A* |
A* |
A* |
- |
B* |
A* |
D |
6 |
|
Kim S |
A* |
A* |
A* |
A* |
- |
B* |
A* |
D |
6 |
|
Mandeville |
B* |
A* |
A* |
B |
* |
B* |
A* |
A* |
7 |
|
Sammalkorpi |
A* |
A* |
A* |
B |
- |
B* |
A* |
D |
5 |
|
Almström |
B* |
A* |
A* |
B |
** |
B* |
A* |
A* |
8 |
|
Gurien |
B* |
A* |
A* |
B |
** |
B* |
A* |
D |
7 |
|
Harmon |
A* |
A* |
A* |
B |
- |
B* |
A* |
D |
5 |
|
Jeon |
A* |
A* |
A* |
B |
** |
B* |
A* |
D |
7 |
|
Kim |
A* |
A* |
A* |
B |
- |
B* |
A* |
A* |
6 |
|
Sauvain |
A* |
A* |
A* |
B |
** |
B* |
A* |
B* |
8 |
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 22-07-2019
Beoordeeld op geldigheid : 01-07-2019
Voor het beoordelen van de actualiteit van deze richtlijn is de werkgroep in stand gehouden. De werkgroep beoordeelt jaarlijks of modules of andere onderdelen van de richtlijn aan herziening toe zijn. De werkgroep valt onder de NVvH. Als onderdeel van deze richtlijn zijn door de werkgroep spoedlijst opgesteld die door de wetenschappelijke verenigingen geaccordeerd en onderhouden moet worden.
De NVvH is regiehouder van deze richtlijn en eerstverantwoordelijke op het gebied van de actualiteitsbeoordeling van de richtlijnmodules. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de regiehouder over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
De richtlijnontwikkeling werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS). De financier heeft tijdens het ontwikkelproces op geen enkele wijze invloed gehad op de inhoud van de richtlijn.
Doel en doelgroep
Doel
Het doel van deze richtlijn is om een landelijk uniform classificatiesysteem vast te stellen voor het prioriteren van acute operaties en interventies waarbij een anesthesieteam, een medisch specialist en ondersteunend personeel aanwezig moeten zijn. In dit systeem kunnen wetenschappelijke verenigingen de prioriteit aangeven van (hun) specifieke ingrepen. Het beoogde effect van de richtlijn is dat transparanter wordt wat een acceptabele wachttijd is voor een acute ingreep door het proces rondom spoedoperaties duidelijker te beschrijven. Deze transparantie geldt voor zorgverleners, zorginstellingen en patiënten. Daarnaast wordt geprobeerd om de randvoorwaarden te beschrijven met betrekking tot de organisatie en communicatie rondom deze ingrepen.
Doelgroep
Alle leden van de beroepsgroepen die betrokken zijn bij de spoedzorg voor patiënten die een behandeling met anesthesiologische begeleiding of bewaking moeten ondergaan. Indien een spoed-patiënt op een electieve plaats wordt gezet dan kan electieve patiënt daar hinder van ondervinden.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2013 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten met een indicatie voor een acute interventie waarbij gebruik wordt gemaakt van tenminste een anesthesioloog, een ondersteunend/ assisterend team en een tweede medisch specialist (zie hiervoor de samenstelling van de werkgroep).
De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname. De werkgroep werkte gedurende drie jaar aan de totstandkoming van de richtlijn. De werkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
Werkgroep:
- Dr. P.H.W. Lubbert, chirurg, werkzaam in ziekenhuis de Tjongerschans, Heereveen, Nederlandse Vereniging voor Heelkunde (voorzitter)
- Drs. L.F.M. Beenen, radioloog, werkzaam in het Academisch Medisch Centrum, Amsterdam, Nederlandse Vereniging voor Radiologie
- Drs. J.H.J.M. Bessems, orthopedisch chirurg, werkzaam in het Erasmus MC, Rotterdam, Nederlandse Orthopaedische Vereniging
- Prof. dr. M.A. Boermeester, gastro-intestinale / oncologisch chirurg, werkzaam in het Academisch Medisch Centrum, Amsterdam, Nederlandse Vereniging voor Heelkunde
- Dr. L. Dubois, MKA-chirurg, werkzaam in het Academisch Medisch Centrum, Amsterdam, Nederlandse Vereniging voor Mondziekten, Kaak- en Aangezichtschirurgie
- Dr. K.H. Kho, neurochirurg, Medisch Spectrum Twente, Enschede, Nederlandse Vereniging voor Neurochirurgie
- Dr. S.V. Koenen, gynaecoloog, werkzaam in het Universitair Medisch Centrum Utrecht, Nederlandse Vereniging voor Obstetrie Gynaecologie
- Dr. B. van Minnen, MKA-chirurg, werkzaam in het Universitair Medisch Centrum, Groningen, Nederlandse Vereniging voor Mondziekten, Kaak- en Aangezichtschirurgie
- H. Rippen, patiëntvertegenwoordiger, Stichting Kind en Ziekenhuis, Utrecht
- Drs. A. Schuurhuis, anesthesioloog/intensivist, werkzaam in het Universitair Medisch Centrum Utrecht, Nederlandse Vereniging voor Anesthesiologie
- Dr. G.J.M.W. van Thiel, medisch ethicus, werkzaam in het Universiteit Medisch Centrum, Utrecht
Subgroep:
- N. Dreessen, bestuurslid LVO, werkzaam in het Zuyderland Medisch Centrum, Landelijke Vereniging van Operatieassistenten
- drs. B.C. Jacod, gynaecoloog i.o., werkzaam in het Universitair Medisch Centrum, Utrecht, Nederlandse Vereniging voor Obstetrie Gynaecologie
- drs. A. Janse, klinisch geriater, werkzaam in Ziekenhuis Gelderse Vallei, Ede, Nederlandse Vereniging voor Klinische Geriatrie
- B.D.D. van Loo, anesthesiemedewerker, werkzaam in het Academisch Medisch Centrum, Amsterdam, Nederlandse Vereniging van Anesthesie-Medewerkers
- Dr. B.M.P. Rademaker, anesthesioloog, werkzaam in het OLVG, Amsterdam, Nederlandse Vereniging voor Anesthesiologie
- drs. E.M. Verhoog, SEH-arts, werkzaam in Tergooi Ziekenhuizen, Blaricum, Nederlandse Vereniging van Spoedeisende Hulp Artsen
- F. Wienen, operatieassistent, werkzaam in Isala Klinieken, Zwolle, Landelijke Vereniging van Operatieassistenten
Met ondersteuning van:
- Ir. T.A. van Barneveld, directeur, Kennisinstituut van de Federatie Medisch Specialisten, Utrecht
- A.A. Lamberts MSc, adviseur, Kennisinstituut van de Federatie Medisch Specialisten, Utrecht
- M.E. Wessels MSc, literatuurspecialiste, Kennisinstituut van de Federatie Medisch Specialisten, Utrecht
Met dank aan:
- S. van Dijk MSc, arts-onderzoeker chirurgie, afdeling Chirurgie, Academisch Medisch Centrum, Amsterdam
- N.W. de Cort, student geneeskunde, Faculty of Health, Medicine and Life Science, Maastricht Universiteit, Maastricht
Belangenverklaringen
|
Werkgroeplid |
Functie |
Nevenfuncties |
Persoonlijke financiele belangen |
Persoonslijke relaties |
Reputatie-management |
Extern gefinancierd onderzoek |
Kennisvalorisatie |
Overige belangen |
|
Boermeester |
|
|
|
|
|
|
|
|
|
Beenen |
Radioloog, afgevaardigde NVvR |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
Bessems |
Orthopedisch chirurg |
Docent Hogeschool Rotterdam, Docent Albeda College Rotterdam (Beiden uurvergoeding (EUR 500,00 per jaar)). |
geen |
geen |
Lid medische adviesraad vereniging aangeboren heupafwijkingen |
geen |
geen |
geen |
|
Dubois |
MKA chirug AMC Amsterdam (betaald) MKA chirug Antonius ziekenhuis (betaald) |
Secretaris stichting Bridge the Gap-> (onbetaald) Richtlijnontwikkeling NVMKA mbt aangezichtstraumatologie -> (onbetaald) docent na bijscholing (AO Foundation/SORG/ACTA/NVT/CCO) -> (onbetaald) Vereniging Medisch Tandheelkundige interactie, oud voorzitter, adviserend -> (onbetaald) |
geen |
geen |
geen |
ontwikkeling orbita implantaat via KLS Martin; geen belangenverstrengeling met oop op de richtlijn. |
zie geen reden tot belangenverstrengeling, enkel bijzondere aandacht voor orbitachirurgie met ontwikkeling in 3D software planning, patientspecifieke oplossingen en implantaten; zie extra gefinancieerd onderzoek. |
geen |
|
Kho |
Neurochirug |
geen |
nvt |
nvt |
nvt |
geen |
nvt |
neen |
|
Koenen |
Gynaecoloog / periatoloog UMC Utrecht |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
Lubbert |
Chirurg |
geen |
geen |
echtgenote cardioloog |
lid van commissie patient veiligheid Ned Vereniging voor Heelkunde |
geen |
geen eigendom van patent of product. Proefschrift gericht op kwaliteit in patientenzorg. Derhalve geinteresseerd in veiligheid en kwaliteit. |
geen |
|
van Minnen |
Kaakchirurg, chef de clinique, UMC Groningen |
Bestuurslid vereniging Regiotafel Antistolling Gronigen, overlegorgaan om de (perioperatieve) zorg rond geantistolde patient in de regio te organiseren. (onbezoldigd) |
geen |
geen |
geen |
geen |
geen |
geen |
|
Rippen |
Directeur Stichting Kind en Ziekenhuis |
Bestuurslid Onbeperkt aan de slag – ontbetaald Bestuurslid Vereniging van Ehlers-Danlos patienten - onbetaald Feelance projectadviseur/consultant - diverse belangenbehartigings-organisaties en soms zorgorganisaties - betaald per opdracht |
geen |
geen |
geen |
geen |
geen |
geen |
|
Schuurhuis |
Anethesioloog in het UMCU |
Voorzitter commisie Richtlijnen en Indicatoren NVA (vacatiegeld voor vergaderingen) |
geen |
geen |
geen |
geen |
geen |
geen |
|
Van Thiel |
UD Medisch Ethiek / UMC Utrecht div. Julius Centrum |
Plv lid - ethicus VCMO (een erkende METC) betaald |
geen |
geen |
geen |
Geen belangen die relevant zijn voor dit onderzoek. |
geen |
geen |
|
Lamberts |
Adviseur Kennisinstituut van Medisch Specialisten |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
van Barneveld |
Directeur Kennisinstituut van Medisch Specialisten |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
|
|
|
|
|
|
|
|
|
|
Subwerkgroep |
||||||||
|
Dreessen |
Operatieassistent |
Bestuurslid LVO (onbetaald) |
geen |
geen |
Erkenning beroep operatieassistent |
geen |
geen |
geen |
|
Janse |
Klinisch Geriater |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
Jacod |
AIOS Gynaecologie UMC Utrecht |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
Rademaker |
subwerkgroep 'Medisch inhoudelijk'. |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
Verhoog |
SEH-arts Ter Gooi Eigen bedrijf, eenmanszaak, partime Auxilium primum; lesgeven, trainingen, waarneming binnen (acute) geneeskunde (betaald) |
geen |
geen |
geen |
Richtlijne-commissie NVSHA |
geen |
geen |
geen |
Inbreng patiëntenperspectief
Inbreng van het patiëntenperspectief werd gewaarborgd door een afgevaardigde van een landelijke patiëntenvereniging in de werkgroep op te nemen en uitgangsvragen op te stellen specifiek over voor de patiënt relevante onderwerpen. Tijdens de oriënterende zoekactie werd er specifiek gezocht naar literatuur over het patiëntenperspectief (zie Strategie voor zoeken en selecteren van literatuur). De conceptrichtlijn is voor commentaar voorgelegd aan Kind en Ziekenhuis, de Patiëntenfederatie Nederland en Zorgbelang Nederland. Vanwege de te verwachten ethische dilemma’s in de richtlijn die gepaard gaan met het verdelen van schaarse middelen en tijd in de gezondheidszorg heeft er een medisch ethicus zitting gehad in de werkgroep.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is nadrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. Het implementatiemodule is te vinden bij de aanverwante producten.
Werkwijze
Deze richtlijn is opgesteld conform de eisen volgens het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010), dat een internationaal breed geaccepteerd instrument is, en op de ‘richtlijn voor richtlijnen’ voor de beoordeling van de kwaliteit van richtlijnen (www.zorginstituutnederland.nl).
Knelpuntenanalyse
Tijdens de voorbereidende fase inventariseerden de voorzitter van de werkgroep en de adviseur de knelpunten. Tevens zijn er knelpunten aangedragen via de invitational conference. Een verslag hiervan is opgenomen onder aanverwante producten.
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de voorzitter en de adviseur concept-uitgangsvragen opgesteld. Deze zijn met de werkgroep besproken waarna de werkgroep de definitieve uitgangsvragen heeft vastgesteld. Vervolgens inventariseerde de werkgroep per uitgangsvraag welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als kritiek, belangrijk en onbelangrijk. Tevens definieerde de werkgroep voor de kritieke en belangrijke uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Strategie voor zoeken en selecteren van literatuur
Er werd eerst oriënterend gezocht naar bestaande buitenlandse richtlijnen, systematische reviews (Medline (OVID)), en literatuur over patiëntvoorkeuren (patiëntenperspectief; Medline (OVID)). Vervolgens werd voor de afzonderlijke uitgangsvragen aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in (verschillende) elektronische databases. In eerste instantie werd gezocht naar studies met de hoogste mate van bewijs. De werkgroepleden selecteerden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen werden gebruikt om de uitgangsvraag te beantwoorden. De databases waarin is gezocht, de zoekstrategie en de gehanteerde selectiecriteria zijn te vinden in de module van de desbetreffende uitgangsvraag. De zoekstrategie voor de oriënterende zoekactie en patiëntenperspectief zijn opgenomen onder aanverwante producten.
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld, op basis van op voorhand opgestelde methodologische kwaliteitscriteria, om zo het risico op vertekende studieresultaten (Risk of Bias) te kunnen inschatten. Deze beoordelingen kunt u vinden in de Risk of Bias (RoB) tabellen. De gebruikte RoB instrumenten zijn gevalideerde instrumenten die worden aanbevolen door de Cochrane Collaboration: AMSTAR – voor systematische reviews; Cochrane – voor gerandomiseerd gecontroleerd onderzoek; ACROBAT-NRS – voor observationeel onderzoek; QUADAS II – voor diagnostisch onderzoek.
Samenvatten van de literatuur
De relevante onderzoeksgegevens van alle geselecteerde artikelen werden overzichtelijk weergegeven in evidence-tabellen. De belangrijkste bevindingen uit de literatuur werden beschreven in de samenvatting van de literatuur. Bij een voldoende aantal studies en overeenkomstigheid (homogeniteit) tussen de studies werden de gegevens ook kwantitatief samengevat (meta-analyse) met behulp van Review Manager 5.
Beoordelen van de kracht van het wetenschappelijke bewijs
A) Voor interventievragen (vragen over therapie of screening)
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor Grading Recommendations Assessment, Development and Evaluation (zie http://www.gradeworkinggroup.org/).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, matig, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie (Schünemann, 2013).
|
GRADE |
Definitie |
|
Hoog |
|
|
Matig |
|
|
Laag |
|
|
Zeer laag |
|
B) Voor vragen over diagnostische tests, schade of bijwerkingen, etiologie en prognose
De kracht van het wetenschappelijke bewijs werd eveneens bepaald volgens de GRADE-methode: GRADE-diagnostiek voor diagnostische vragen (Schünemann, 2008), en een generieke GRADE-methode voor vragen over schade of bijwerkingen, etiologie en prognose. In de gehanteerde generieke GRADE-methode werden de basisprincipes van de GRADE-methodiek toegepast: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van bewijskracht op basis van de vijf GRADE-criteria (startpunt hoog; downgraden voor risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias).
Formuleren van de conclusies
Voor elke relevante uitkomstmaat werd het wetenschappelijk bewijs samengevat in een of meerdere literatuurconclusies waarbij het niveau van bewijs werd bepaald volgens de GRADE-methodiek. De werkgroepleden maakten de balans op van elke interventie (overall conclusie). Bij het opmaken van de balans werden de gunstige en ongunstige effecten voor de patiënt afgewogen. De overall bewijskracht wordt bepaald door de laagste bewijskracht gevonden bij een van de kritieke uitkomstmaten. Bij complexe besluitvorming waarin naast de conclusies uit de systematische literatuuranalyse vele aanvullende argumenten (overwegingen) een rol spelen, werd afgezien van een overall conclusie. In dat geval werden de gunstige en ongunstige effecten van de interventies samen met alle aanvullende argumenten gewogen onder het kopje 'Overwegingen'.
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals criteria die van invloed zijn op de aanbeveling, de expertise van de werkgroepleden, de waarden en voorkeuren van de patiënt (patient values and preferences), kosten, beschikbaarheid van voorzieningen of organisatorische zaken. Deze aspecten worden, voor zover geen onderdeel van de literatuursamenvatting, vermeld en beoordeeld (gewogen) onder het kopje Overwegingen.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk. De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen.
Randvoorwaarden (Organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag.
Indicatorontwikkeling
Gelijktijdig met het ontwikkelen van de conceptrichtlijn is er een interne kwaliteitsindicator ontwikkeld om het toepassen het classificatiesysteem van de richtlijn in de praktijk te volgen en te versterken. Meer informatie over de methode van indicatorontwikkeling is op te vragen bij het Kennisinstituut van de Federatie Medisch Specialisten (secretariaat@kennisinstituut.nl).
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is om de uitgangsvraag te kunnen beantwoorden. Een overzicht van de onderwerpen waarvoor (aanvullend) wetenschappelijk van belang wordt geacht, is als aanbeveling in de module Kennislacunes beschreven (onder aanverwante producten).
Commentaar- en autorisatiefase
De conceptrichtlijn werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Brouwers M, Kho ME, Browman GP, et al. for the AGREE Next Steps Consortium. AGREE II: Advancing guideline development, reporting and evaluation in healthcare. Can Med Assoc J. 2010; 182:E839-842; doi:10.1503/090449.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. Link: https://richtlijnendatabase.nl/over_deze_site/richtlijnontwikkeling.html.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from www.guidelinedevelopment.org/handbook.
Schünemann HJ, Oxman AD, Brozek J, et al.; GRADE Working Group. Grading quality of evidence and strength of recommendations for diagnostic tests and strategies. BMJ. 2008;336(7653):1106-10. Erratum in: BMJ. 2008;336(7654).
Zoekverantwoording
|
Database |
Zoektermen |
Totaal |
|
Medline (OVID)
1990 – juli 2016 |
Appendicitis[Mesh] OR Appendicitis[tiab] AND Appendectomy[Mesh] OR Appendectom*[tiab] OR Appendicectom*[tiab] OR “Surgical Procedures, Operative”[Mesh] OR Surgery[tiab] OR Operation[tiab] OR Surgic*[tiab] AND "Time-to-treatment"[Mesh] OR timing[tiab] OR time[tiab] OR early[tiab] OR delay*[tiab] OR prompt[tiab] OR immediat*[tiab] |
4643 |
|
Embase (Elsevier)
1990 – juli 2016 |
|