Abdominoplastiek bij rokende patiënten
Uitgangsvraag
Hoe om te gaan met patiënten die roken?
Aanbeveling
Informeer rokers over de verhoogde risico’s op necrose, infecties, littekenstoornissen, wonddehiscentie, tragere wondgenezing wanneer zij actief blijven roken tot het moment van de geplande buikwandcorrectie (abdominoplastiek) en in de postoperatieve fase.
Adviseer rokers die (tijdelijk) willen stoppen met roken, hiermee minimaal vier weken voor de geplande buikwandcorrectie (abdominoplastiek) te beginnen.
Wijs rokers op de adviezen die gegeven worden op de website https://thuisarts.nl/stoppen-met-roken/ik-wil-nu-stoppen-met-roken, en op de mogelijkheid van ondersteuning door huisarts en praktijkondersteuner.
Overwegingen
Kwaliteit van bewijs
De kwaliteit van bewijs voor de risico’s op ongewenste effecten ten gevolge van roken of tijdelijk stoppen met roken voor een geplande abdominoplastiek is zeer laag.
Waarden en voorkeuren van patiënten
Het is aannemelijk dat het overgrote deel van de patiënten een vermindering van het risico op complicaties met 50 per 1000 een relevant effect vindt. Voor diverse complicaties lijkt een dergelijk effect van tijdelijk stoppen met roken mogelijk (tabel 4).
Het is aannemelijk dat een groot deel van de patiënten tijdelijk zal stoppen met roken om complicaties te voorkomen, en de ontwenningsverschijnselen voor lief neemt. Maar er is waarschijnlijk ook een deel dat zegt, niet te kunnen of te willen stoppen, en een deel dat zegt te stoppen maar dit in werkelijkheid niet of slechts deels doet.
Stoppen met roken zal voor veel patiënten niet gemakkelijk zijn. Het aanbieden van een stoppen met roken programma is dan ook aan te bevelen. Nicotinesubstituten worden ontraden.
Professioneel perspectief
De werkgroep hecht grote waarde aan het informeren van de patiënt over de risico’s op complicaties ten gevolge van roken. Het is aan de operateur om:
- door middel van tests na te gaan of patiënten daadwerkelijk met roken zijn gestopt;
- patiënten mee te delen de operatie uit te stellen tot het moment dat zij enkele weken gestopt zijn;
- patiënten die zeggen niet gestopt te zijn met roken, een abdominoplastiek te weigeren.
Balans van gunstige en ongunstige effecten
De gewenste effecten betreffen de vermindering van het risico op complicaties ten gevolge van roken in geval van abdominoplastiek. De ongewenste effecten betreffen hier de ontwenningsverschijnselen die optreden na het tijdelijk (ten minste 4 weken) stoppen met roken in verband met een geplande abdominoplastiek.
De balans van deze effecten zal onder meer afhangen van:
- de mate waarin stoppen met roken het risico op complicaties vermindert, en hoe dit gepercipieerd wordt door de patiënt,
- de bereidheid van de patiënt om tijdelijk te stoppen met roken, gegeven zijn of haar perceptie van de (te verwachten) ontwenningsverschijnselen.
Het is aannemelijk dat het overgrote deel van de patiënten een vermindering van het risico op complicaties met 100 per 1000 een relevant effect vindt. Voor overall complicaties en necrose lijkt een dergelijk effect van tijdelijk stoppen met roken mogelijk (tabel 4).
Het is aannemelijk dat een deel van de patiënten tijdelijk zal stoppen met roken en de ontwenningsverschijnselen voor lief neemt. Maar er is ook een deel dat niet zal stoppen. Dit alles ondanks de door de operateur geboden informatie over de grotere risico’s op complicaties ten gevolge van roken.
Dit maakt dat de balans van gewenste en ongewenste effecten voor verschillende categorieën patiënten anders uitvalt.
Tabel 4. Vermindering van risico’s op complicaties bij abdominoplastiek in geval van stoppen van stoppen met roken voorafgaande aan de ingreep
|
|
Aanname |
Geschat relatief risico (roken vs niet-rokers) |
Absoluut effect voor rokers bij incidentie van 5-10% bij niet-rokers |
Geschat relatief risico indien gestopt met roken voor ingreep vs niet-rokers |
Absoluut effect indien gestopt met roken voor ingreep bij incidentie van 5-10% bij niet-rokers |
Vermindering risico op complicaties bij stoppen met roken voorafgaande aan abdominoplastiek |
|
Overall complications |
5% |
3.0 |
150 op 1000 |
1.5 |
75 per 1000 |
75 per 1000 |
|
Necrosis |
2% |
5.0 |
100 op 1000 |
2.0 |
40 per 1000 |
60 per 1000 |
|
Delayed wound |
5% |
2.5 |
125 op 1000 |
1.5 |
75 per 1000 |
50 per 1000 |
|
Wound dehiscence |
5% |
1.8 |
90 op 1000 |
1.25 |
62.5 per 1000 |
28.5 per 1000 |
|
Infections |
5% |
2.0 |
100 op 1000 |
1.25 |
62.5 per 1000 |
38.5 per 1000 |
|
Hypertrophic scars |
5% |
1,8 |
90 op 1000 |
1.25 |
62.5 per 1000 |
28.5 per 1000 |
Kosten
In geval van counseling door de huisarts of praktijkondersteuner bij het stoppen met roken zijn er geen kosten voor de patiënt, omdat voor de huisarts geen eigen risico geldt. Bij het gebruik van ondersteunende anti-rook middelen zoals nicotinepleisters is het mogelijk dat deze kosten (deels) door de patiënt betaald moeten worden. Ten opzichte van de kosten die het gevolg zijn van complicaties die vanwege roken kunnen optreden, zoals extra ligdagen, zijn deze kosten te verwaarlozen. Voor degenen die een abdominoplastiek ondergaan en tot stoppen met roken bereid zijn, vormen de kosten ter ondersteuning van het stoppen met roken geen obstakel.
Aanvaardbaarheid en haalbaarheid
Voor vrijwel alle patiënten is stoppen met roken op zich een aanvaardbare optie, zo meent de richtlijnwerkgroep, maar voor een deel van de patiënten zal tijdelijk stoppen met roken niet haalbaar zijn.
Rationale voor de aanbeveling
Bij het opstellen van onderstaande aanbeveling is groot gewicht toegekend aan het bestaan van verschillende categorieën patiënten die een verschillende afweging maken van de risico’s op complicaties en de neveneffecten van tijdelijk stoppen met roken. De werkgroep meent voorts dat de risico’s op complicaties niet zo groot zijn dat sprake is van medisch niet verantwoord handelen wanneer een abdominoplastiek wordt uitgevoerd bij patiënten die niet stoppen met roken. Groot gewicht is toegekend aan het voorlichten van de rokers onder de patiënten over de risico’s op complicaties en het adviseren van ondersteuning door zorgprofessionals bij het stoppen met roken en het gebruik van nicotinesubstitutie.
Onderbouwing
Achtergrond
Sigarettenrook telt ongeveer 4.000 toxische bestanddelen. Schadelijke effecten van roken op wondgenezing worden voornamelijk veroorzaakt door vier van deze bestanddelen, te weten: nicotine, koolstofmonoxide, waterstofcyanide en stikstofoxide. Ofschoon hun werkingsmechanismen nog niet volledig zijn opgehelderd, weten we niettemin dat hypoxie en weefselischemie een centrale rol spelen.
In theorie zouden onmiddellijke effecten van het inhaleren van sigarettenrook, zoals vaatvernauwende en hypoxische effecten van nicotine en koolstofoxide binnen 24 tot 48 uur na het stoppen met roken verdwenen moeten zijn. Dit zou betekenen dat sommige snel optredende onmiddellijke effecten van tabaksrook ook snel omkeerbaar zijn wanneer eenmaal met roken is gestopt. Later optredende effecten, zoals de vermindering van inflammatoire functie, doven echter geleidelijk uit. De ontstekingsreactie – deze is essentieel voor wondgenezing – wordt ogenschijnlijk vrij snel hersteld, in sommige gevallen al na vier weken van onthouding. Een vermindering van het aantal infecties op de plaats waar de ingreep heeft plaatsgevonden, is waargenomen 4 tot 8 weken na het stoppen met roken. Anderzijds neemt herstel van de functie van de fibroblasten en van remodellering meer tijd in beslag, doorgaans enkele maanden (Pluvy et al, 2015: e5-e6).
Op dit ogenblik is er nog geen uniform beleid ten aanzien van de vraag hoe dient te worden om- gegaan met roken bij patiënten die een abdominoplastiek ondergaan.
Conclusies / Summary of Findings
1. Hebben patiënten die een buikwandcorrectie (abdominoplastiek) ondergaan en actief roken in vergelijking met degenen die ‘niet actief’* roken en een buikwandcorrectie ondergaan, een groter risico op wondcomplicaties (zie tabel selectie- en exclusiecriteria/type uitkomstmaten)?
|
Alle uitkomstmaten
Zeer laag GRADE |
Infecties Rokers die een abdominoplastiek ondergaan en vier weken voor de ingreep met roken zijn gestopt, lijken een nog licht verhoogd risico (odds ratio ≥ 1.5) te hebben op infecties ten opzichte van ‘niet-rokers’.
Seroom Of rokers die een abdominoplastiek ondergaan en vier weken voor de ingreep met roken zijn gestopt een groter risico op seroom hebben, is hoogst onzeker. Het gevonden betrouwbaarheidsinterval sluit namelijk zowel verlaagde als verhoogde risico’s in.
Nabloedingen, diep veneuze trombose / longembolie Rokers die een abdominoplastiek ondergaan en vier weken voor de ingreep met roken zijn gestopt, hebben mogelijk geen verhoogd risico op nabloedingen, diep veneuze trombose of longembolie ten opzichte van ‘niet-rokers’.
Bronnen Araco et al, 2008 |
|
Alle uitkomstmaten
Zeer laag GRADE |
Indirect bewijs [verkregen uit studies naar risico’s bij borstverkleining] voor risico’s die rokers lopen
Overall complicaties Rokers die een borstverkleining ondergaan, lijken een middelmatig verhoogd risico (odds ratio ca. 3.0) op overall complicaties ten opzichte van ‘niet-rokers’ te hebben.
Necrose Rokers die een borstverkleining ondergaan, lijken een sterk verhoogd risico (odds ratio ≥ 4.0) op necrose ten opzichte van ‘niet-rokers’ te hebben.
Tragere wondgenezing, infecties en littekenstoornissen Rokers die een borstverkleining ondergaan, lijken een klein tot middelmatig verhoogd risico (odds ratio 2.0 – 3.0) op een tragere wondgenezing, infecties en littekenstoornissen ten opzichte van ‘niet-rokers’ te hebben.
Wonddehiscentie en hypertrofische littekens Rokers die een borstverkleining ondergaan, lijken een licht verhoogd risico (odd ratio 1.5 – 2.0) op wonddehiscentie en hypertrofische littekens ten opzichte van ‘niet-rokers’ te hebben.
Bronnen Schumacher et al, 2005; Bikhchandani et al, 2007; O’ Grady et al, 2005; Chan et al, 2006; Cunningham et al, 2005; Azzam et al, 2007; Gravante et al, 2008 (bron van deze studies is Pluvy et al, 2015) |
|
Alle uitkomstmaten
Onbepaald GRADE |
Indirect bewijs [verkregen uit studies naar borstverkleining, aangezichtschirurgie, microchirurgie en borstreconstructies] voor risico’s die rokers lopen wanneer zij tijdelijk stoppen voorafgaande aan de ingreep
Necrose, seroom, infecties, en een tragere wondgenezing Rokers die (tijdelijk) stoppen met roken in verband met de ingreep – in de regel ten minste 3-4 weken voor de ingreep – lijken een geringer risico (odds ratio 0.2-0.5) op necrose, seroom, infecties, en een tragere wondgenezing te hebben dan actieve rokers.
Ten opzichte van niet-rokers lijken rokers die (tijdelijk) stoppen in verband met de ingreep een licht verhoogd risico (odds ratio: 1.5-2.0) op necrose, seroom, infecties, en een tragere wondgenezing te hebben.
Bronnen Robert et al, 2014; Srinivasaiah et al, 2014; Riefkohl et al, 1986; Chang et al, 2000; Padubidri et al, 2001; Spear et al, 2005; Ascherman et al, 2008 (bron van deze studies is Pluvy et al, 2015) |
2. Wat is het optimale moment voorafgaande aan een abdominoplastiek om te stoppen met roken?
|
Onbepaald GRADE |
Indirect bewijs verkregen uit RCTs waarin het effect van eerder of later stoppen met roken voor een geplande ingreep (onder meer heup- en knieprothesen, colorectaal chirurgie, algemene chirurgie) gecombineerd met een stoppen met roken programma of een medicamenteuze interventie, zoals nicotinepleisters, op het optreden van complicaties werd geëvalueerd.
Patiënten die eerder stoppen met roken in verband met een chirurgische ingreep hebben een geringer risico op complicaties dan patiënten die later stoppen.
Bron Mills et al, 2011 |
Samenvatting literatuur
1. Hebben patiënten die een buikwandcorrectie (abdominoplastiek) ondergaan en actief roken in vergelijking met degenen die ‘niet actief’* roken en een buikwandcorrectie ondergaan, een groter risico op wondcomplicaties (zie tabel selectie- en exclusiecriteria/type uitkomstmaten)?
De enige direct relevante studie in de systematic review van Pluvy et al (2015) is de studie van Araco et al (2008). Deze studie werd uitgevoerd in het Dolan Park Hospital (Birmingham, United Kingdom). De onderzoekers hanteerden de volgende exclusiecriteria:
(1) patiënten met aanhoudende klinische infecties, of
(2) een kuur met antibiotica hadden ondergaan in de voorafgaande 6 maanden,
(3) patiënten die corticosteroïden gebruikten, en
(4) patiënten met systemische ziekten die weefseloxygenatie of wond herstel zouden kunnen remmen (bijvoorbeeld atherosclerose of diabetes mellitus).
Rokers werd gevraagd om minstens vier weken voor de ingreep met roken te stoppen. Lukte hen dat niet dan werd de operatie vier weken uitgesteld. Standaard werd als trombose profylaxe tijdens de dag van de operatie en daags erna, heparine (4000 U per dag, subcutaan) toegediend, samen met compressiekousen.
Patiënten ouder dan 60 jaar of patiënten met een voorgeschiedenis van diep veneuze trombose of met risicofactoren daarvoor, kregen gedurende twee dagen na de ingreep heparine toegediend. Antibioticaprofylaxe bestond uit een enkele dosis cefuroxim van 750mg. Postoperatieve infecties werden gedefinieerd op basis van klinische symptomen (onder andere cellulitis, koorts, pijn, zwellingen, verhoogd aantal leukocyten in bloed), wond(vocht)kweken, oppervlakkige infecties waarbij de huid en subcutane weefsels zijn betrokken, en diepe infecties waarbij spier- en bindweefsel zijn betrokken.
Er werden 84 patiënten geïncludeerd die allen een abdominoplastiek hadden ondergaan, en allen vier weken voor de ingreep waren gestopt met roken. Hun belangrijkste karakteristieken zijn samengevat in tabel 1. Van alle patiënten waren follow-up gegevens tot 6 maanden na de ingreep beschikbaar. Oppervlakkige infecties traden na gemiddeld 7 dagen aan het daglicht, terwijl diepe infecties zich na gemiddeld 18 dagen manifesteerden. Het relatieve risico op infecties bij rokers was 12.0 (95% BI: 1.63 – 88.20). Wat seroom betreft was er geen statistisch significant verschil tussen rokers en niet-rokers (RR=0.50; 95% BI: 0.05 – 5.34). Uitkomstmaten als wondgenezing, wonddehiscentie, necrose en cosmetisch resultaat werden niet onderzocht. Nabloedingen, diep veneuze trombose, of een longembolie werden niet gezien.
Tabel 1. Patientkarakteristieken
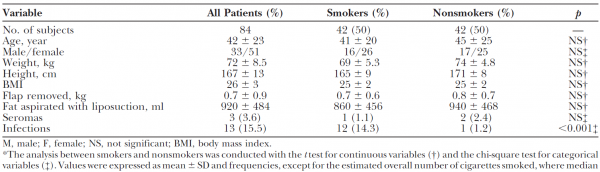
Noot: de term nonsmokers wordt door Araco et al. niet toegelicht. Deze term kan dus betrekking hebben op mensen die nooit gerookt hebben of ooit met roken zijn gestopt.
Bron: Araco et al (2008).
Studies waarin het effect van roken bij andere cosmetische ingrepen werd geëvalueerd
Pluvy et al. (2015) presenteren voor andere cosmetische ingrepen (voornamelijk borstverkleining) dan abdominoplastiek naast risico’s op infecties ook risico’s op ‘overall complicaties’, necrose, tragere wondgenezing en wonddehiscentie. Hiervoor hebben zij fixed en random effects meta-analysen verricht (tabel 2). Zoals uit tabel 2 blijkt, betreffen alle vergelijkingen die tussen rokers en niet-rokers; vergelijkingen tussen rokers en degenen die vier of meer weken voor de ingreep met roken stopten, ontbreken dan ook. Rokers hebben – op basis van de puntschatters – een sterk verhoogd risico op necrose, een middelmatig verhoogd risico op overall complicaties, een klein tot middelmatig verhoogd risico op een tragere wondgenezing en infecties, en een licht verhoogd risico op wonddehiscentie.[1]
Voor de uitkomstmaat littekenvorming (hypertrofische littekens; littekenstoornis) vonden Pluvy et al (2015) twee studies (O’Grady et al, 2005; Chan et al, 2006) waarin cosmetische ingrepen werden geëvalueerd en waarvoor zij geen meta-analyse verrichtten. In de studie van O’Grady et al (2005) was sprake van een verhoogd, zij het niet statistisch significant, risico op hypertrofe littekens (OR=1.8; 95% BI: 0.7—4.5) bij rokers vergeleken met niet-rokers. Chan et al (2006) vonden een verhoogd en statistisch significant risico op een littekenstoornis (OR=2.4; 95% BI: 1.3—4.6).
Tabel 2. Resultaten van meta-analysen van studies waarin het effect van roken ten opzichte van niet roken (exclusief degenen die stopten met roken in verband met de ingreep) is onderzocht in cosmetische chirurgie
|
Studie ID (studiegroep-karakteristieken) (aantal patiënten) |
Odds ratio (95% BI)[Random effects meta-analyse] |
Kwaliteit van bewijs** |
|
Overall complicaties |
|
|
|
Schumacher 2005 Bikhchandani 2007 |
3.645 (2.249 – 5.909) |
Zeer laag |
|
Necrose |
|
|
|
O’Grady 2005 Chan 2006 |
6.843 (1.228 – 38.131) |
Zeer laag |
|
Tragere wondgenezing |
|
|
|
Cunningham 2005 |
2.482 (1.500 – 4.106) |
Zeer laag |
|
Wonddehiscentie |
|
|
|
O’Grady 2005 (ACS: 22% NSM: 78%)* (n=127) Chan 2006 Azzam 2007 Bikhchandani 2007 (ACS: 28% NSM: 72%)* (n=434) |
1.800 (1.040 – 3.090) |
Zeer laag |
|
Infecties |
|
|
|
O’ Grady 2005 (ACS: 22% NSM: 78%)* (n=127) Chan 2006 (ACS: 38.5% NSM:61.5%)* (n=169) Azzam 2007 Bikhchandani 2007 (ACS: 28% NSM: 72%)* (n=434) Araco 2008 Gravante 2008 |
2.170 (1.325 – 3.554) |
Zeer laag |
*ACS: activesmoker; ABS: abstinentsmoker; NSM: non-smoker
** zie Grade evidence profiel voor een toelichting op de beoordeling van de kwaliteit van bewijs
Bron: Pluvy et al (2015).
Vergelijking tussen rokers, niet-rokers en rokers die stopten in verband met de geplande ingreep.
Pluvy et al (2015) hebben voor enkele studies, die niet in de hiervoor besproken meta-analyses waren opgenomen, wel cijfers gepresenteerd, waarmee een vergelijking mogelijk is tussen rokers en niet-rokers enerzijds en degenen die met rookten stopten in verband met de ingreep. Deze cijfers worden samen gepresenteerd met cijfers uit studies waarin andere ingrepen dan cosmetische ingrepen werden onderzocht (Tabel 3). Actieve rokers hebben een verhoogd risico op necrose, seroom, infectie, en een tragere wondgenezing. Degenen die (tijdelijk) stopten met roken in verband met de ingreep deden dit in de regel minstens 3-4 weken voor de ingreep. Zij hebben een geringer risico op genoemde complicaties dan actieve rokers, maar wel een hoger risico dan niet-rokers. Overigens blijven de odds ratio’s van de groep die (tijdelijk) stopt ten opzichte van niet-rokers veelal onder de 2.0, wat kan wijzen op een licht verhoogd risico.
Tabel 3. Risico’s op complicaties bij rokers, niet-rokers en patiënten die met roken stoppen in verband met een plastisch chirurgische ingreep
|
Studie ID |
Type ingreep |
Complicaties1 |
|
Robert et al 2014 |
borstverkleining |
Overall complicaties |
|
Narasimhaiah et al 2014 |
borstverkleining |
Overall complicaties [ABS/NSM berekend door werkgroep: 1.07] |
|
Riefkohl et al 1986 |
aangezichtschirurgie |
Necrose |
|
Chang et al 2000 |
microchirurgie |
Overall complicaties Necrose van de flap (bij mastectomie) Necrose van de flap (abdominaal) Necrose van de navel |
|
Padubidri et al 2001 |
Borstreconstructie (TRAM Expander/ implant)5 |
Overall complicaties Necrose van de flap (bij mastectomie) GROEP MET IMPLANTAAT Overall complicaties Seroom Infectie TRAM GROEP Overall complicaties Seroom Infectie Necrose van de flap (abdominaal) Vetnecrose |
|
Spear et al 2005 |
Borstreconstructie (Pedicled TRAM) |
DONOR SITE COMPLICATIES Overall complicaties Seroom Infectie Tragere wondgenezing TRAM-GERELATEERDE COMPLICATIES Overall complicaties Multipele complicaties Seroom Infectie Tragere wondgenezing |
|
Ascherman et al 2008 |
Borstreconstructie (Pedicled TRAM) |
Overall donor-site complicaties |
- vet gedrukt zijn de cijfers die wijzen op een verhoogd risico van rokers ten opzichte van niet rokers en degenen die in verband met de ingreep tijdelijk stopten met roken
- ACS: active smoker; ABS: abstinent smoker; NSM: non-smoker;
- OR: odds ratio;
- RR: relative risk;
- TRAM: transverse rectus abdominis musculocutaneous
Bron: Pluvy et al (2015) en richtlijnwerkgroep
Kwaliteit van bewijs
Bewijs met betrekking tot ongewenste effecten
De kwaliteit van bewijs van Araco et al (2008) is zeer laag voor de uitkomstmaten infecties en seroom (Grade evidence profiel). Redenen hiervoor zijn de aanwezigheid van publicatiebias, zoals geconstateerd door Pluvy et al (2015), p. e37 en de grote onzekerheidsmarge van het geschatte risico op infecties en seroom ten gevolge van roken.
Indirect bewijs was aanwezig voor andere cosmetische of niet-cosmetische, plastisch chirurgische ingrepen. Het betreft de uitkomstmaten overall complicaties, necrose, tragere wondgenezing, wonddehiscentie, infecties, hypertrofische littekens en overall littekenstoornissen. Voor alle uitkomstmaten geldt dat de kwaliteit van bewijs zeer laag is. Redenen hiervoor zijn de aanwezigheid van publicatiebias, de veelal grote onzekerheidsmarges van de geschatte risico’s ten gevolge van roken, het grote aantal retrospectieve studies en het feit dat de risico’s bij andere (cosmetische) interventies dan bij abdominoplastiek zijn onderzocht.
2. Wat is het optimale moment voorafgaande aan een abdominoplastiek om te stoppen met roken?
Er zijn geen studies gevonden die deze vraagstelling hebben onderzocht bij mensen die een buikwandcorrectie hebben ondergaan.
Er is wel indirect bewijs over het moment van stoppen en het effect hiervan op het optreden van complicaties.[2] Een meta-analyse naar het effect van de duur van stoppen met roken toonde dat patiënten minimaal vier weken preoperatief moeten stoppen met roken om het risico op complicaties te reduceren, waarbij elke additionele week dat er niet gerookt wordt het voorkomen van complicaties verder reduceert (Mills et al, 2011). Ondanks dat de review van Mills niet specifiek over abdominoplastiek gaat, acht de werkgroep de resultaten te kunnen extrapoleren naar deze populatie.
Kwaliteit van bewijs
Bewijs met betrekking tot het reduceren van complicaties
Van de hiervoor genoemde meta-analyse (Mills et al, 2011) werd de kwaliteit van bewijs niet bepaald vanwege het indirecte karakter ervan.
Zoeken en selecteren
Om de uitgangsvraag te kunnen beantwoorden zijn er twee systematische literatuuranalyses verricht met de volgende PICO-vraagstellingen:
1. Hebben patiënten die een buikwandcorrectie (abdominoplastiek) ondergaan en actief roken in vergelijking met degenen die ‘niet actief’* roken en een buikwandcorrectie ondergaan, een groter risico op wondcomplicaties (zie tabel selectie- en exclusiecriteria/type uitkomstmaten)?
*) niet-actief: te onderscheiden zijn patiënten die nooit gerookt hebben en rokers die voorafgaand aan de ingreep op doktersadvies een bepaalde periode gestopt zijn met roken.
2. Zo ja, wat is het optimale moment voorafgaande aan een abdominoplastiek om te stoppen met roken?
Selectie- en exclusiecriteria:
|
Type studies |
- systematische reviews van observationeel onderzoek - oorspronkelijke observationele studies |
|
Type patiënten |
- patiënten die een buikwandcorrectie (abdominoplastiek) ondergaan of een andere al dan niet cosmetische, plastisch chirurgische ingreep |
|
Type uitkomstmaten |
- wondgenezing - wonddehiscentie - seroom - diepe en oppervlakkige postoperatieve wondinfecties - (partiële) necrose - cosmetisch resultaat |
|
Type setting |
- ziekenhuis of ZBC |
|
Exclusiecriteria |
- post-bariatrische chirurgie en hernia cicatricalis patiënten - publicaties in andere talen dan Nederlands en Engels |
In een oriënterende search in PubMed naar meta-analyses met als trefwoorden “plastic surgery” en “smoking” d.d. 8 maart 2015 werd één relevante meta-analyse (Pluvy et al., 2015) gevonden. Het betreft een goed opgezette en uitgevoerde systematische review en meta-analyse (zie beoordeling systematic review). Deze review is daarom als uitgangspunt genomen. Een update van deze review via Medline leverde geen aanvullende studies op. Zie de zoekstrategie.
De review van Pluvy bevat 9 studies waarin sprake was van een abdominoplastiek. Hiervan was echter alleen de studie van Araco et al. (2008) relevant voor de richtlijn. De andere 8 studies onderzochten post-bariatrische patiënten en werden daarom niet meegenomen in de richtlijn (geëxcludeerd). Naast de 9 studies over abdominoplastiek bevatte de review van Pluvy ook 14 studies waarin het risico op complicaties bij een andere, al dan niet cosmetische, plastisch chirurgische ingreep tussen rokers, niet-rokers, of degenen die stopten met roken voor de ingreep, kon worden vergeleken.
Alle studies hadden een observationele onderzoeksopzet.
Referenties
- Araco A., Gravante G., Sorge R., Araco F., Delogu D., Cervelli V. (2008). Wound infections in aesthetic abdominoplasties: the role of smoking. Plastic and reconstructive surgery, 121, 305e-310e.
- Ascherman J.A., Seruya M., Bartsich S.A. (2008). Abdominal wall morbidity following unilateral and bilateral breast reconstruction with pedicled TRAM flaps: an outcomes analysis of 117 consecutive patients. Plastic and reconstructive surgery, 121, 1-8.
- Azzam C., De Mey A. (2007). Vertical scar mammaplasty in gigantomastia: retrospective study of 115 patients treated using the modified lejour technique. Aesthetic plastic surgery 31, 294-8.
- Bikhchandani J., Varma S.K., Henderson H.P. (2007). Is it justified to refuse breast reduction to smokers? Journal of plastic, reconstructive & aesthetic surgery, 60, 1050-4.
- Chan L.K.W., Withey S., Butler P.E.M. (2006). Smoking and wound healing problems in reduction mammaplasty: is the introduction of urine nicotine testing justified? Annals of Plastic Surgery, 56, 111-5.
- Chang D.W., Reece G.P., Wang B., Robb G.L., Miller M.J., Evans G.R., et al. (2000). Effect of smoking on complications in patients undergoing free TRAM flap breast reconstruction. Plastic and reconstructive surgery, 105, 2374-80.
- Cunningham B.L., Gear A.J.L., Kerrigan C.L., Collins E.D. (2005). Analysis of breast reduction complications derived from the BRAVO study Plastic and reconstructive surgery 115, 1597-604.
- Ferguson C. (2009). An effect size primer: A guide for clinicians and researchers. Professional Psychology: Research and Practice 40, 532538.
- Gravante G., Araco A., Sorge R., Caruso R., Nicoli F., Araco F. et al. (2008). Postoperative wound infections after breast reductions: the role of smoking and the amount of tissue removed. Aesthetic plastic surgery, 32, 2531.
- OGrady K.F., Thoma A., Dal Cin A. (2005). A comparison of complication rates in large and small inferior pedicle reduction mammaplasty. Plastic and reconstructive surgery, 115, 736-42.
- Mills E., Eyawo O., Lockhart I., et al (2011). Smoking cessation reduces postoperative complications: A systematic review and meta-analysis. The American Journal of Medicine, 124, 144-154.
- Padubidri A.N., Yetman R., Browne E., Lucas A., Papay F., Larive B. et al (2001). Complications of postmastectomy breast reconstructions in smokers, ex-smokers, and non-smokers. Plastic and reconstructive surgery, 107, 342-9.
- Pluvy I., Garrido I., Pauchot J., Saboye J., Chavoin J.P., Tropet Y., Grolleau J.L., Chaput B. (2015). Smoking and plastic surgery, part I. Pathophysiological aspects: update and proposed recommendations. Annales de chirurgie plastique et esthe´tique, 60, e3-e13.
- Pluvy I. Panouillères M., Garrido I., Pauchot J., Saboye J., Chavoin J.P., Tropet Y., Grolleau J.L., Chaput B. (2015). Smoking and plastic surgery, part II. Clinical implications: a systematic review with meta-analysis. Annales de chirurgie plastique et esthe´tique, 60, e15-49.
- Riefkohl R., Wolfe J.A., Cox E.B., McCarty Jr K.S. (1986). Association between cutaneous occlusive vascular disease, cigarette smoking, and skin slough after rhytidectomy. Plastic and reconstructive surgery, 77, 5925.
- Robert G., Duhamel A., Alet J.M., Pelissier P., Pinsolle V. (2014). Complications of breast reduction about 715 breasts. Annales de chirurgie plastique et esthe´tique, 59, 97-102.
- Schumacher H.H.A. (2005). Breast reduction and smoking. Annals of Plastic Surgery, 54, 117-9.
- Spear S.L., Ducic I., Cuoco F., Hannan C. (2005). The effect of smoking on flap and donor-site complications in pedicled TRAM breast reconstruction. Plastic and reconstructive surgery, 116, 1873-80.
- Srinivasaiah N., Iwuchukwu O.C., Stanley P.R.W., Hart N.B., Platt A.J., Drew P.J. (2014). Risk factors for complications following breast reduction: results from a randomized control trial. The breast journal, 20, 274-8.
Evidence tabellen
GRADE evidence profiel (“direct bewijs”)
Author(s): Hans de Beer
Date: 05-28-2015
Question: Hebben patiënten die een buikwandcorrectie (abdominoplastiek) ondergaan en actief roken in vergelijking met degenen die ‘niet actief’* roken en een buikwandcorrectie (abdominoplastiek) ondergaan, een groter risico op wondcomplicaties?
*)’niet-actief: te onderscheiden zijn patiënten die nooit gerookt hebben en rokers die voorafgaand aan de ingreep op doktersadvies een bepaalde periode gestopt zijn met roken.
Setting: ziekenhuis of ZBC
Bibliography: Pluvy I, Panouillères M, Garrido I, Pauchot J, Saboye J, Chavoin JP, Tropet Y, Grolleau JL, Chaput B. (2015). Smoking and plastic surgery, part II. Clinical implications: a systematic review with meta-analysis. Ann Chir Plast Esthet. 60(1):e15-49.
|
Quality assessment |
№ of patients |
Effect |
Quality |
Importance |
||||||||
|
№ of studies |
Study design |
Risk of bias |
Inconsistency |
Indirectness |
Imprecision |
Other considerations |
smoking |
non-smoking |
Relative |
Absolute |
||
|
Infections |
||||||||||||
|
1 |
observational studies* |
not serious 1 |
not serious 2 |
not serious |
very serious 3 |
publication bias strongly suspected 5 |
12/42 (28.6%) |
1/42 (2.4%) |
RR 12.00 |
262 more per 1000 (from 15 more to 1000 more) 2 |
⨁◯◯◯ |
CRITICAL |
|
Seroma |
||||||||||||
|
1 |
observational studies* |
not serious1 |
not serious 2 |
not serious |
very serious 4 |
publication bias strongly suspected 5 |
1/42 (2.4%) |
2/42 (4.8%) |
RR 0.50 |
24 fewer per 1000 (from 45 fewer to 207 more) |
⨁◯◯◯ |
IMPORTANT |
- See risk of bias assessment (Araco 2008)
- No explanation was provided
- Confidence interval (1.63 – 88.20) is very wide including both small and large effects
- Confidence interval (0.05 – 5.34) includes both appreciable benefit and appreciable harm
- Publications bias: Pluvy et al state: our review manifests a publication bias insofar as only studies with positive results have been published, and its limitation consists in the fact that only published studies have been sought out and consulted.
*Note: best study design for etiologic questions is a prospective cohort study when randomised controlled trials are not feasible or unethical.
Risk of bias voor alle uitkomstmaten (zie tabel 2) voor studies waarin de effecten van cosmetische chirurgie zijn onderzocht
|
Study ID |
Type studie / interventie |
Adequate definition of the ‘‘case’’/‘‘control’’ or ‘‘cohort’’ groups |
Bias in selection of cases or cohort |
Presence of control groups or comparatives? |
Comparability between groups |
Ascertainment of exposure |
Assessment of outcome |
Follow-up duration long enough to evaluate results? |
Adequate follow-up quality > 80% Not lost to follow-up |
Risk of bias assessment by guideline development group |
|
Araco 2008 |
Prospective / cosmetic abdominoplasty |
Yes |
No |
Yes |
Yes |
Interview |
Independent |
Uncertain |
Yes |
Not serious |
|
Schumacher 2005 |
Retrospective /Breast reduction |
Yes |
Yes Nonconsecutive |
Yes |
Yes |
Interview |
Independent |
Yes |
Yes |
Serious |
|
Bikhchanda 2007 |
Retrospective / Breast reduction |
Yes |
Yes Nonconsecutive |
Yes |
Yes |
Interview |
On review |
Uncertain |
Yes |
Serious
|
|
O’Grady 2005 |
Retrospective / Breast reduction |
Yes |
No |
Yes |
Yes |
Interview |
Independent |
Yes |
Yes |
Serious |
|
Chan 2006 |
Retrospective / Breast reduction |
Yes |
No |
Yes |
Yes |
Interview |
Independent |
Uncertain |
Uncertain |
Serious
|
|
Cunningham 2005 |
Prospective /Breast reduction |
Yes |
Yes Nonconsecutive |
Yes |
Yes |
Interview |
Independent |
Yes |
No |
Serious |
|
Gravante 2008 |
Prospective / Breast reduc-tion |
Yes |
No |
Yes |
Yes |
Interview |
Independent |
Yes |
Yes |
Not serious |
|
Azzam 2007 |
Retrospective /Breast reduction |
Yes |
No |
Yes |
Yes |
Interview |
On review |
Uncertain |
Uncertain |
Serious |
Source: Pluvy et al (2015) for all items except risk of bias assessment.
*Note: best study design for etiologic questions is a prospective cohort study when randomised controlled trials are not feasible or unethical.
GRADE evidence profiel (“indirect bewijs”)
Author(s): Hans de Beer
Date: 05-28-2015
Question: Hebben patiënten die een buikwandcorrectie (abdominoplastiek) ondergaan en actief roken in vergelijking met degenen die ‘niet actief’* roken en een buikwandcorrectie (abdominoplastiek) ondergaan, een groter risico op wondcomplicaties? INDIRECT BEWIJS (ABDOMINOPLASTIEK EN BORSTVERKLEINING)
*)’niet-actief: te onderscheiden zijn patiënten die nooit gerookt hebben en rokers die voorafgaand aan de ingreep op doktersadvies een bepaalde periode gestopt zijn met roken.
Setting: ziekenhuis of ZBC
Bibliography: Pluvy I, Panouillères M, Garrido I, Pauchot J, Saboye J, Chavoin JP, Tropet Y, Grolleau JL, Chaput B. (2015). Smoking and plastic surgery, part II. Clinical implications: a systematic review with meta-analysis. Ann Chir Plast Esthet. 60(1):e15-49.
|
Quality assessment |
№ of patients |
Effect |
Quality |
Importance |
||||||||
|
№ of studies |
Study design |
Risk of bias |
Inconsistency |
Indirectness |
Imprecision |
Other considerations |
smoking |
non-smoking |
Relative |
Absolute |
||
|
Overall complications (follow up: range 1 months to ? months) |
||||||||||||
|
2 |
observational studies |
serious 1 |
not serious |
serious 2 |
not serious |
publication bias strongly suspected 3 |
50/146 (34.2%) |
45/359 (12.5%) |
OR 3.645 |
218 more per 1000 (from 118 more to 333 more) |
⨁◯◯◯ |
CRITICAL |
|
Necrosis (follow up: range 5 months to ? months) |
||||||||||||
|
2 |
observational studies |
serious 4 |
not serious |
serious 2 |
serious 5 |
publication bias strongly suspected 3 |
5/65 (7.7%) |
1/104 (1.0%) |
OR 6.843 |
53 more per 1000 (from 2 more to 64 more) |
⨁◯◯◯ |
CRITICAL |
|
Delayed woundhealing (follow up: range 5 months to ? months) |
||||||||||||
|
3 |
observational studies |
serious 4 |
not serious |
serious 2 |
not serious |
publication bias strongly suspected 3 |
6/55 (10.9%) |
23/315 (7.3%) |
OR 2.482 |
91 more per 1000 (from 33 more to 171 more) |
⨁◯◯◯ |
CRITICAL |
|
Wound dehiscence (follow up: range 5 months to ? months) |
||||||||||||
|
4 |
observational studies |
not serious |
not serious |
serious 2 |
serious 5 |
publication bias strongly suspected 3 |
28/238 (11.8%) |
43/607 (7.1%) |
OR 1.80 |
50 more per 1000 (from 3 more to 120 more) |
⨁◯◯◯ |
CRITICAL |
|
Infections (follow up: range 1 months to ? months) |
||||||||||||
|
6 |
observational studies |
serious 6 |
not serious |
serious 2 |
serious 5 |
publication bias strongly suspected 3 |
30/323 (9.3%) |
45/693 (6.5%) |
OR 2.170 |
66 more per 1000 (from 19 more to 133 more) |
⨁◯◯◯ |
CRITICAL |
|
Hypertrophic scars (follow up: mean 5 months) |
||||||||||||
|
1 |
observational studies |
serious 7 |
not serious |
serious 2 |
serious 5 |
publication bias strongly suspected 3 |
4/26 (15.4%) |
9/100 (9.0%) |
OR 1.8 |
61 more per 1000 (from 25 fewer to 218 more) |
⨁◯◯◯ |
CRITICAL |
|
Overall scarring disorders (follow up: ? months) |
||||||||||||
|
1 |
observational studies |
serious 7 |
not serious |
serious 2 |
serious 5 |
publication bias strongly suspected 3 |
36/65 (55.4%) |
35/104 (33.7%) |
OR 2.4 |
212 more per 1000 (from 61 more to 363 more) |
⨁◯◯◯ |
CRITICAL |
- Retrospective study and selection bias (not consecutive or random sample) (Schumacher 2005; Bikhchandani 2007)
- patient did not undergo abdominoplasty but breast reduction
- Publications bias: Pluvy et al state: our review manifests a publication bias insofar as only studies with positive results have been published, and its limitation consists in the fact that only published studies have been sought out and consulted
- retrospective study and attrition / selection bias in one study (O’ Grady 2005; Chan 2006; Cunningham 2005)
- wide confidence interval including large effects and no / very small effects
- most studies are retrospective and some studies have selection bias (O’Grady 2005; Chan 2006; Azzam 2007; Bikhchandani 2007; Araco 2008; Gravante 2008)
- retrospective studies (O’ Grady 2005; Chan 2006).
Note: all calculations concerning numbers of smoking and non-smoking patients were made by the guideline development group. Absolute numbers were recalculated from Pluvy et al, 2015: table 2 (column ‘study ‘group characteristics and column ‘Relative risk/OddsRatio Active smoker/abstinent smoker/non-smoker’. Absolute effects were calculated by GRADE software. Relative effects were taken from Pluvy et al, 2015: figure 2.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 03-05-2017
Beoordeeld op geldigheid : 14-09-2016
Uiterlijk in 2021 bepaalt het bestuur van de Nederlandse Vereniging voor Plastische Chirurgie of deze richtlijn nog actueel is. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De Nederlandse Vereniging voor Plastische Chirurgie is als houder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van deze richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijk verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de eerstverantwoordelijke over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
De richtlijnontwikkeling werd ondersteund door J. de Beer, zelfstandig richtlijnmethodoloog en B. Niël-Weise, zelfstandig richtlijnmethodoloog en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS).
Doel en doelgroep
Doel
Het doel van de richtlijn is duidelijkheid en uniformiteit te creëren voor behandelaars over de behandeling van patiënten met een abdominaal huid en/of vet surplus met of zonder klachten (functioneel, cosmetisch of medisch).
Specifieke doelen zijn:
- het preoperatief risicomanagement, zoals antibioticaprofylaxe;
- het geven van adequate patiëntenvoorlichting;
- de indicaties voor de verschillende typen abdominoplastieken;
- het verrichten van de ingreep in de correcte klasse operatiekamer;
- de randvoorwaarden om een abdominoplastiek te mogen uitvoeren.
Doelgroep
De richtlijn beoogt een praktisch handvat te bieden aan behandelaars van patiënten met een abdominaal huid en/of vet surplus met of zonder klachten (functioneel, cosmetisch of medisch), zoals (plastisch) chirurgen, dermatologen, microbiologen, infectiologen, anesthesiologen en huisartsen.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2015 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten die met abdominoplastiek te maken hebben.
De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname. De werkgroep werkte gedurende 18 maanden aan de totstandkoming van de richtlijn.
De werkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
In 2015 tot 2016 hebben de volgende personen deelgenomen aan de ontwikkeling van de richtlijn:
Drs. M.A. van Huizum (voorzitter), plastisch chirurg, Antoni van Leeuwenhoek Ziekenhuis, 148 Amsterdam
Drs. N. Posch, plastisch chirurg, Erasmus Medisch Centrum, Rotterdam
Drs. W.G. van Selm, plastisch chirurg, sint Lucas Andreas Ziekenhuis, Amsterdam
Dr. S. Klein, plastisch chirurg, Elisabeth Tweesteden Ziekenhuis, Tilburg
Drs. A. van Engeland, plastisch chirurg, Bergman Clinics, Bilthoven
Dr. M. Larsen, plastisch chirurg, MCHaaglanden/Bronovo, Den Haag
Dr. A.T. Bernards, arts-microbioloog, LUMC, Leiden
Meelezers:
Dr. J.A. Otte, internist, ZorgSaam Zeeuws-Vlaanderen, Terneuzen
Dr. C. den Hengst, dermatoloog, UMC, Utrecht; Zuwe Hofpoort Ziekenhuis, Woerden
Dr. S. Nienhuijs, algemeen chirurg, Catharina Ziekenhuis, Eindhoven
Met ondersteuning van:
Mw. B.S. Niël-Weise, arts-microbioloog (niet praktiserend), zelfstandig richtlijnmethodoloog, Deventer
Dr. ir. J.J.A. de Beer, zelfstandig richtlijnmethodoloog, Utrecht
Mw. Drs. H. Deurenberg, SIROSS, informatiespecialist, Oss
In 2017 tot 2018 hebben de volgende personen deelgenomen aan de ontwikkeling van het addendum rectus diastase:
Drs. M.A. van Huizum (voorzitter), plastisch chirurg, Antoni van Leeuwenhoek Ziekenhuis, Amsterdam
Dr. S. Klein, plastisch chirurg, Elisabeth Tweesteden Ziekenhuis, Tilburg
Prof. dr. B. van der Lei, plastisch chirurg, Universitair Medisch Centrum Groningen/Bergman Clinics (Nederland)
Meelezers:
Dr. S. Nienhuijs, algemeen chirurg, Catharina Ziekenhuis, Eindhoven
R.E. Genders, dermatoloog, LUMC, Leiden
F.E.J.A. Willemssen, radioloog, Erasmus Medisch Centrum, Rotterdam
Met ondersteuning van:
Mw. B.S. Niël-Weise, arts-microbioloog (niet praktiserend), zelfstandig richtlijnmethodoloog, Deventer
Dr. ir. J.J.A. de Beer, zelfstandig richtlijnmethodoloog, Utrecht
Belangenverklaringen
De werkgroepleden hebben schriftelijk verklaard of ze in de laatste vijf jaar een (financieel ondersteunde) betrekking onderhielden met commerciële bedrijven, organisaties of instellingen die in verband staan met het onderwerp van de richtlijn. Tevens is navraag gedaan naar persoonlijke financiële belangen, belangen door persoonlijke relaties, belangen d.m.v. reputatiemanagement, belangen vanwege extern gefinancierd onderzoek, en belangen door kennisvalorisatie. De belangenverklaringen zijn op te vragen bij de Nederlandse Vereniging voor Plastische Chirurgie, een overzicht vindt u hieronder:
|
Werkgroeplid |
Functie |
Nevenfuncties |
Persoonlijke financiële belangen |
Persoonlijke relaties |
Reputatie-management |
Extern gefinancierd onderzoek |
Kennis Valorisatie |
Overige belangen |
|
Van Huizum |
Plastisch chirurg |
Lid Kwaliteitscommissie NVPC (onbetaald); Voorzitter richtlijnen commissie NVPC (onbetaald); Penningmeester Dr. N. Tulp Foundation |
geen |
geen |
geen |
geen |
geen |
geen |
|
Posch |
Plastisch chirurg |
Lid Kwaliteitscommissie en lid richtlijnencommissie van de NVPC |
geen |
geen |
geen |
geen |
geen |
geen |
|
Van Selms |
Plastisch chirurg |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
Klein |
Plastisch chirurg |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
Van Engeland |
Plastisch chirurg |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
Larsen |
Plastisch chirurg |
Lid Medisch Ethische ToetsingsCommissie ZuidWest Holland (betaald) |
geen |
geen |
geen |
geen |
geen |
geen |
|
Bernards |
Arts-microbioloog |
Vakdeskundige (auditor) Raad van Accreditatie (betaald) |
geen |
geen |
geen |
geen |
geen |
geen |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door in de voorbereidende fase Patiëntenfederatie NPCF (NPCF) te vragen om schriftelijke input omtrent knelpunten en aandachtspunten. De NPCF gaf aan dat er geen specifieke patiëntenorganisatie is voor dit onderwerp om input aan te vragen. Er konden dan ook geen knelpunten aangeleverd worden. Wel heeft de NPCF commentaar geleverd in de commentaarfase. Ook is tijdens de commentaarfase beroep gedaan op patiëntreferenten, die geworven zijn via de plastisch chirurgen in de werkgroep. Tevens is er een search gedaan naar het patiëntenperspectief.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren (zie ook het implementatie onder aanverwant).
Werkwijze
AGREE
Deze richtlijn is opgesteld conform de eisen volgens het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II) (www.agreecollaboration.org), dat een internationaal breed geaccepteerd instrument is en op ‘richtlijnen voor richtlijn’ voor de beoordeling van de kwaliteit van richtlijnen.
Knelpuntenanalyse
Tijdens de voorbereidende fase inventariseerden de voorzitter van de werkgroep en de adviseur de knelpunten. Deze werden met de werkgroep besproken en vervolgens per mail aan de volgende organisaties voorgelegd met de vraag om input: het Zorginstituut Nederland, Inspectie voor de Gezondheidszorg, Nederlandse Zorgautoriteit, Nederlandse Patiënten Consumenten Federatie, Nederlands Huisartsen Genootschap en Zorgverzekeraars Nederland.
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de voorzitter en de adviseur concept-uitgangsvragen opgesteld. Deze zijn met de werkgroep besproken waarna de werkgroep definitieve uitgangsvragen heeft vastgesteld. Vervolgens inventariseerde de werkgroep per uitgangsvraag welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken.
Strategie voor zoeken en selecteren van literatuur
Er werd eerst oriënterend gezocht naar bestaande buitenlandse richtlijnen [http://www.g-i-n.net/library/international-guidelines-library; https://www.ahrq.gov] en naar systematische reviews [Cochrane Library; Medline]. Vervolgens werd voor de afzonderlijke uitgangsvragen aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in (verschillende) elektronische databases. Tevens werd aanvullend gezocht naar studies aan de hand van de literatuurlijsten van de geselecteerde artikelen. In eerste instantie werd gezocht naar studies met de hoogste mate van bewijs. De werkgroepleden selecteerden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen werden gebruikt om de uitgangsvraag te beantwoorden. De databases waarin is gezocht, de zoekactie of gebruikte trefwoorden van de zoekactie en de gehanteerde selectiecriteria zijn te vinden in de module van desbetreffende uitgangsvraag.
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld, op basis van op voorhand opgestelde methodologische kwaliteitscriteria, om zo het risico op vertekende studieresultaten (bias) te kunnen inschatten. Deze beoordelingen kunt u vinden in de methodologische checklijsten.
Samenvatten van de literatuur
De relevante onderzoeksgegevens van alle geselecteerde artikelen werden overzichtelijk weergegeven in evidencetabellen. De belangrijkste bevindingen uit de literatuur werden beschreven in de samenvatting van de literatuur.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kwaliteit van bewijs (‘quality of evidence’) werd beoordeeld met behulp van GRADE (Guyatt et al., 2008). GRADE is een methode die per uitkomstmaat van een interventie, of voor een risico- of prognostische factor, een gradering aan de kwaliteit van bewijs toekent op basis van de mate van vertrouwen in de schatting van de effectgrootte (tabel 1 en 2).
Tabel 1 Indeling van de kwaliteit van bewijs volgens GRADE
|
Hoog |
Er is veel vertrouwen dat het werkelijke effect dicht in de buurt ligt van het geschatte effect. |
|
|
|
|
Matig |
Er is matig vertrouwen in het geschatte effect: het werkelijk effect ligt waarschijnlijk dicht bij het geschatte effect, maar er is een mogelijkheid dat het hiervan substantieel afwijkt. |
|
|
|
|
Laag |
Er is beperkt vertrouwen in het geschatte effect: het werkelijke effect kan substantieel verschillen van het geschatte effect. |
|
|
|
|
Zeer laag |
Er is weinig vertrouwen in het geschatte effect: het werkelijke effect wijkt waarschijnlijk substantieel af van het geschatte effect. |
Tabel 2 De kwaliteit van bewijs wordt bepaald op basis van de volgende criteria
|
Type bewijs |
Voor studies over interventies: RCT start in de categorie ‘hoog’. Observationele studie start in de categorie ‘laag’. Alle overige studietypen starten in de categorie ‘zeer laag’.
Voor studies over een risico- of prognostische factor: Prospectieve of retrospectieve cohortstudie start in de categorie ‘hoog’. Voor andere studieontwerpen wordt afgewaardeerd via ‘risk of bias’. |
|
|
|
|
|
|
Afwaarderen |
‘Risk of bias’ |
- 1 Serieus - 2 Zeer serieus |
|
|
|
|
|
|
Inconsistentie |
- 1 Serieus - 2 Zeer serieus |
|
|
|
|
|
|
Indirect bewijs |
- 1 Serieus - 2 Zeer serieus |
|
|
|
|
|
|
Onnauwkeurigheid |
- 1 Serieus - 2 Zeer serieus |
|
|
|
|
|
|
Publicatiebias |
- 1 Waarschijnlijk - 2 Zeer waarschijnlijk |
|
|
|
|
|
|
|
|
|
Opwaarderen |
Groot effect |
+ 1 Groot + 2 Zeer groot |
|
|
|
|
|
|
Dosis-respons relatie |
+ 1 Bewijs voor gradiënt |
|
|
|
|
|
|
Alle plausibele ‘confounding’ |
+ 1 zou een effect kunnen reduceren + 1 zou een tegengesteld effect kunnen suggereren terwijl de resultaten geen effect laten zien. |
Formuleren van de conclusies
Een conclusie verwijst niet naar één of meer artikelen, maar wordt getrokken op basis van alle studies samen (body of evidence).
Overwegingen
Voor het komen tot een aanbeveling zijn naast de kwaliteit van het wetenschappelijk bewijs over de gewenste en ongewenste effecten van een interventie, of over de effectgrootte van een risico- of prognostische factor, vaak ook nog andere aspecten van belang.
Genoemd kunnen worden:
- kosten,
- waarden, voorkeuren en ervaringen van patiënten en behandelaars met betrekking tot interventies en uitkomsten van zorg,
- aanvaardbaarheid van interventies,
- haalbaarheid van een aanbeveling.
Bij voorkeur wordt ook voor deze aspecten naar wetenschappelijk bewijs gezocht. De werkgroep die deze richtlijn heeft opgesteld, heeft hiervan afgezien omdat de hiervoor benodigde tijd in geen enkele verhouding zou staan tot de verwachte opbrengst. De werkgroep heeft, daar waar dit noodzakelijk werd geacht, op basis van eigen ervaring en expertise de hiervoor genoemde aspecten geïnventariseerd.
Deze aspecten worden besproken na de ‘conclusie’ onder het kopje ‘overwegingen’.
Formuleren van aanbevelingen
De aanbevelingen geven een antwoord op de uitgangsvraag en zijn gebaseerd op het beste beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk. De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen.
Randvoorwaarden (Organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de modules ‘Operatieafdeling per type abdominoplastiek’ en ‘Eisen ziekenhuis/kliniek bij abdominoplastiek’.
Indicatorontwikkeling
Gelijktijdig met het ontwikkelen van de conceptrichtlijn werden er interne kwaliteitsindicatoren ontwikkeld om het toepassen van de richtlijn in de praktijk te volgen en te versterken. Hiervoor werd gebruik gemaakt van de methodiek zoals beschreven in Programm für Nationale VersorgungsLeitlinien von BÄK, KBV und AWMF Qualitätsindikatoren. Manual für Autoren: 6. Qualitätsindikatoren für Nationale VersorgungsLeitlinien (2009).
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is. Een overzicht van aanbevelingen voor nader/vervolg onderzoek staat in de Kennislacunes.
Commentaar- en autorisatiefase
De conceptrichtlijn werd aan de betrokken wetenschappelijke verenigingen voorgelegd voor commentaar. Tevens werd de richtlijn voorgelegd aan de volgende organisaties ter becommentariëring: het Zorginstituut Nederland, Inspectie voor de Gezondheidszorg, Nederlandse Zorgautoriteit, Nederlandse Patiënten Consumenten Federatie, Nederlands Huisartsen Genootschap en Zorgverzekeraars Nederland. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn werd aan de betrokken (wetenschappelijke) verenigingen voorgelegd voor autorisatie en door hen geautoriseerd.
Literatuur
Guyatt et al., 2008Guyatt GH, Oxman AD, Vist GE, Kunz R, Falck-Ytter Y, Alonso-Coello P, Schünemann HJ; GRADE Working Group (2008). GRADE: an emerging consensus on rating quality of evidence and strength of recommendations. BMJ. 336: 924-6.
Programm für Nationale VersorgungsLeitlinien von BÄK, KBV und AWMF Qualitätsindikatoren. Manual für Autoren: 6. Qualitätsindikatoren für Nationale VersorgungsLeitlinien (2009).
Zoekverantwoording
|
Database |
Zoektermen |
Totaal |
|
Medline (OVID)
2000 – April 29th 2015
Dutch or English |
1 "5".fc_issue. and "121".fc_vol. and "araco$".fc_auts. and "wound infections".fc_titl. and "2008".fc_pubyr. (1) 2 "pluvy$".fc_auts. and "smoking and plastic surgery".fc_titl. and "2014".fc_pubyr. (0) 3 "chaput$".fc_auts. and "smoking and plastic surgery".fc_titl. (2) 4 from 3 keep 1 (1) 5 1 or 4 (2) 6 "tobacco use"/ or smoking/ (123474) 7 "tobacco use cessation"/ or smoking cessation/ (21863) 8 Tobacco/ (24289) 9 (smok* or tobacco).tw. (240256) 10 or/6-9 (276951) 11 Wound Healing/ (71804) 12 Surgical Wound Dehiscence/ (6439) 13 Seroma/ (637) 14 powi.mp. (10) 15 postoperative wound infection.mp. (881) 16 (postoperati* adj3 wound adj3 infect*).tw. (2143) 17 Necrosis/ (51124) 18 ((wound adj3 healing) or dehiscen* or seroma or necro*).tw. (333996) 19 or/11-18 (405620) 20 abdominoplast*.tw. (1207) 21 "fleur de lis".tw. (29) 22 mini?abdominopl*.tw. (16) 23 Surgery, Plastic/ (23033) 24 abdomen/ or abdominal wall/ (34503) 25 Abdominoplasty/ (175) 26 Cosmetic Techniques/ (3201) 27 (cosmetic adj3 (techni* or surg*)).tw. (3012) 28 abdom*.tw. (261349) 29 24 or 28 (271854) 30 23 or 26 or 27 (28093) 31 29 and 30 (872) 32 "Body contouring surgery".kw. (8) 33 from 32 keep 6 (1) 34 (body adj3 contour* adj5 surg*).tw. (230) 35 20 or 21 or 22 or 31 or 32 or 34 (1985) 36 Reconstructive Surgical Procedures/ (31248) 37 (reconstructive adj3 surgical adj3 procedur*).tw. (286) 38 (clean adj3 surg*).tw. (704) 39 (cosmetic adj3 surg*).tw. (2726) 40 29 and 39 (124) 41 35 or 36 or 37 or 38 or 40 (33739) 42 "P abdominoplasty 31 maart 2015".ti. (0) 43 41 (33739) 44 limit 43 to yr="2013 -Current" (5155) 45 10 and 41 (263) 46 19 and 45 (115) 47 exp Bariatric Surgery/ (15545) 48 (bariatric or post?bariatric).tw. (9171) 49 47 or 48 (18538) 50 46 not 49 (94) 51 (dutch or german or french or english).la. (21635877) 52 50 and 51 (93) 53 52 (93) 54 limit 53 to yr="2000 -Current" (88) 55 exp risk/ (876262) 56 risk.tw,kw. (1339593) 57 55 or 56 (1711558) 58 52 and 57 (53) ed20150429 abdominoplasty smoking risk and healing 59 53 not 58 (40) med20150429 abdominoplasty smoking and healing |
93 divers. |
