Behandeling subtrochantere fracturen
Uitgangsvraag
Wat is de beste behandeling voor de subtrochantere fractuur?
Aanbeveling
Een anatomische repositie of lichte valgusrepositie zijn essentieel om lengte, afstand en rotatie adequaat te herstellen.
Repositie vindt bij voorkeur gesloten plaats, maar een open repositie kan noodzakelijk zijn.
Bij een subtrochantere fractuur bestaat er een voorkeur voor een verlengd intramedullair implantaat ter preventie van fracturen rondom het implantaat.
Overwegingen
De werkgroep is van mening dat, net als bij de pertrochantere fracturen, een adequate repositie van de subtrochantere fractuur en fixatietechniek essentieel zijn. Voor een goed herstel van beenlengte, asstand en rotatie dienen varus en externe rotatie gecorrigeerd te worden. Dit kan vaak gesloten op bijvoorbeeld een tractietafel, maar indien daarmee geen adequate fractuurrepositie kan worden verkregen, dient een open repositie plaats te vinden. Voor een reverse type fractuur dient een anatomische positie van de apex van de fractuur nagestreefd te worden alvorens het implantaat wordt ingebracht. Die kan met een cerclagedraad behouden blijven
Vervolgens is er geen bewijs voor enig verschil tussen extra- en intramedullaire implantaten, behoudens de incidentie van nonunion. Vanwege een mogelijk lager risico op nonunion en op basis van expert opinion beveelt de werkgroep een verlengd intramedullair implantaat aan. Een verlengd intramedullair implantaat tot in het distale femur spalkt het gehele bot en reduceert derhalve het risico op fracturen rondom het implantaat.
Verdere overwegingen zijn:
- het streven naar directe postoperatieve belastbaarheid. Hiermee dient de chirurg rekening te houden in de gebruikte operatietechniek;
- subtrochantere fracturen kunnen pathologisch fracturen zijn door metastasen. Het inbrengen van een verlengd intramedullair implantaat wordt geadviseerd, omdat het bescherming biedt van het gehele femur dat potentieel is aangedaan;
- de werkgroep is van mening dat er op dit moment te weinig bewijs is om een specifieke aanbeveling te doen ten aanzien van het gebruik van intra- of extramedullaire implantaten voor de atypische femurfracturen ten gevolge van langdurig bisphosphonaat gebruik.
Onderbouwing
Achtergrond
De subtrochantere fractuur begint bij het distale einde van de trochanter minor en eindigt vijf tot zeven cm distaal hiervan. Leidend voor de keuze van een implantaat dienen uitkomstmaten te zijn, waarbij het resultaat voor de patiënt centraal staat. Daarnaast is succes of falen van een implantaat in sterke mate afhankelijk van de wijze waarop het is ingebracht: een goed implantaat dat technisch verkeerd is gebruikt, kan resulteren in een slecht functioneel resultaat. De huidige module beoogt enige ordening aan te brengen in alle argumenten en de chirurg te helpen bij het maken van de juiste keuzes in de subtrochantere regio.
Conclusies
|
Zeer laag GRADE |
Het is onduidelijk of er verschil is in het risico op mortaliteit tussen patiënten met een subtrochantere fractuur, behandeld met een intramedullair implantaat in vergelijking met een extramedullair implantaat.
Bronnen (Parker, 2010; Ekstrom, 2007; Rahme, 2007) |
|
Zeer laag GRADE |
Het is onduidelijk of er verschil is in het risico op heroperatie tussen patiënten met een subtrochantere fractuur, behandeld met een intramedullair implantaat in vergelijking met een extramedullair implantaat.
Bronnen (Parker, 2010; Benum, 1994; Ekstrom, 2007; Miedel, 2005; Rahme, 2007) |
|
Zeer laag GRADE |
Het is onduidelijk of er verschil is in het risico op diepe wondinfectie tussen patiënten met een subtrochantere fractuur, behandeld met een intramedullair implantaat in vergelijking met een extramedullair implantaat.
Bronnen (Parker, 2010; Miedel, 2005; Rahme, 2007) |
|
Laag GRADE |
Er zijn aanwijzingen dat het risico op nonunion bij patiënten met een subtrochantere fractuur, behandeld met een intramedullair implantaat lager is dan met een extramedullair implantaat.
Bronnen (Parker, 2010; Ekstrom, 2007; Rahme, 2007) |
Samenvatting literatuur
In de studies en bestaande meta-analyses en reviews zijn de verschillende type fracturen niet altijd duidelijk te onderscheiden. In veel studies werden zowel patiënten met pertrochantere als subtrochantere fracturen geïncludeerd. Er waren vier studies die alleen de resultaten van subtrochantere fracturen onderzocht of separaat gerapporteerd hebben (Rahme, 2007; Ekstrom, 2007, Miedel, 2005, Benum, 1994).
In de Cochrane review worden verschillende vergelijkingen beschreven:
- Intramedullary nails (various types) versus Medoff sliding plate (Miedel, 2005; Ekstrom, 2007)
- Proximal femoral nail versus blade plate (Rahme, 2007)
- Gamma nail versus the sliding hip screw (GHS) (Benum, 1994)
De resultaten van vier trials met voornamelijk oudere patiënten uit de Cochrane review zijn meegenomen.
Mortaliteit
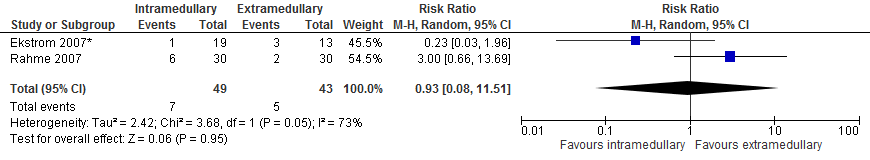
In totaal rapporteerden twee studies (92 patiënten) bij patiënten met een subtrochantere fractuur de uitkomstmaat mortaliteit na 12 maanden. De gepoolde resultaten (figuur 1) van de studies laten geen significant hoger risico zien met intramedullaire implantaten in vergelijking met extramedullaire implantaten (zeven van 49 patiënten versus 5 van 43 patiënten, RR 0,93 [0,08 tot 11,51], I2=73%).
Bewijskracht
De bewijskracht voor de uitkomstmaat ‘mortaliteit’ is met drie niveaus verlaagd, gezien inconsistentie (significante heterogeniteit), indirectheid (in de studies wordt een intramedullaire nail vergeleken met een Medoff sliding plate of fixed angle blade plate; in Nederland wordt vooral de GHS gebruikt), en imprecisie (relatief weinig events en patiënten, breed betrouwbaarheidsinterval dat zowel een positief als negatief effect omvat). Vanwege het studie design is de uitgangspositie van de bewijskracht ‘hoog’, de bewijskracht komt uit op ‘zeer laag’.
Figuur 1 Forest plot van vergelijking intramedullair vs. extramedullair implantaat bij subtrochantere fracturen, uitkomst: mortaliteit
Heroperatie
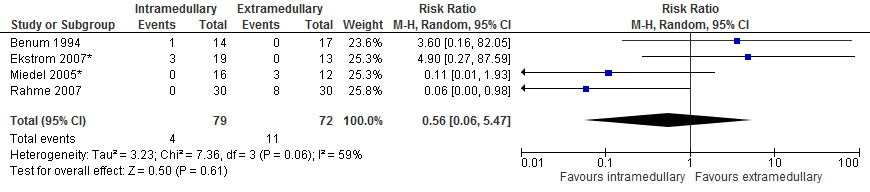
Heroperaties binnen de studie follow up werden gerapporteerd. In totaal rapporteerden vier studies (151 patiënten) bij patiënten met een subtrochantere fractuur de uitkomstmaat heroperatie (binnen follow-up periode van de studie). De gepoolde resultaten (figuur 2) van de studies laten geen significant hoger risico zien met intramedullaire implantaten in vergelijking met extramedullaire implantaten (vier van 79 patiënten versus 11 van 72 patiënten, RR 0,56 [0,06 tot 5,47], I2=59%).
Bewijskracht
De bewijskracht voor de uitkomstmaat ‘heroperaties’ is met drie niveaus verlaagd, gezien inconsistentie (heterogeniteit), imprecisie (relatief weinig aantal casus en patiënten, breed betrouwbaarheidsinterval dat zowel positief als negatief effect omvat) en beperkingen in de studie opzet (geen van de onderzoeken blindeerden de beoordeling van de uitkomstmaten, en verschil in ervaring van de chirurg met de technieken kan invloed hebben gehad op de resultaten van de ingreep). Vanwege het studie design is de uitgangspositie van de bewijskracht ‘hoog’, de bewijskracht komt uit op ‘zeer laag’.
Figuur 2 Forest plot van vergelijking intramedullair vs. extramedullair implantaat bij subtrochantere fracturen, uitkomst: heroperatie
Infectie
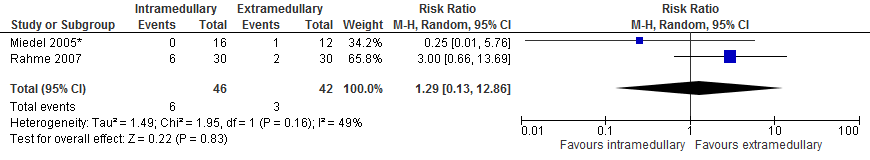
In totaal rapporteerden twee studies (86 patiënten) bij patiënten met een subtrochantere fractuur de uitkomstmaat heroperatie (binnen follow-up periode van de studie). De gepoolde resultaten (figuur 3) van de studies laten geen significant hoger risico zien met intramedullaire implantaten in vergelijking met extramedullaire implantaten (zes van 46 patiënten versus drie van 42 patiënten, RR 1,29 [0,13 tot 12,86], I2=49%).
Bewijskracht
De bewijskracht voor de uitkomstmaat ‘infectie’ is met drie niveaus verlaagd, gezien indirectheid (in de studies wordt een intramedullaire nail vergeleken met een Medoff sliding plate of fixed angle blade plate; in Nederland wordt vooral de GHS gebruikt), imprecisie en beperkingen in de studie opzet (als bovenstaande). Vanwege het studie design is de uitgangspositie van de bewijskracht ‘hoog’, de bewijskracht komt uit op ‘zeer laag’.
Figuur 3 Forest plot van vergelijking intramedullair vs. extramedullair implantaat bij subtrochantere fracturen, uitkomst: infectie
Nonunion
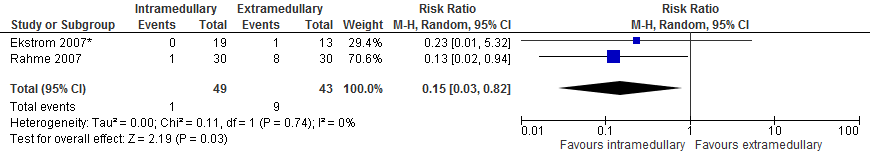
In totaal rapporteerden twee studies (92 patiënten) bij patiënten met een subtrochantere fractuur de uitkomstmaat nonunion (binnen follow-up periode van de studie). De gepoolde resultaten (figuur 4) van de studies laten geen significant hoger risico zien met intramedullaire implantaten in vergelijking met extramedullaire implantaten (één van 49 patiënten versus negen van 43 patiënten, RR 0,15 [0,03, 0,82], I2=0%).
Bewijskracht
De bewijskracht voor de uitkomstmaat ‘nonunion’ is met drie niveaus verlaagd, gezien indirectheid (in de studies wordt een intramedullaire nail vergeleken met een Medoff sliding plate of fixed angle blade plate; in Nederland wordt vooral de GHS gebruikt), imprecisie en beperkingen in de studie opzet (als bovenstaande). Vanwege het studie design is de uitgangspositie van de bewijskracht ‘hoog’, de bewijskracht komt uit op ‘zeer laag’.
Figuur 4 Forest plot van vergelijking intramedullair vs. extramedullair implantaat bij subtrochantere fracturen, uitkomst: nonunion
Beperkingen in de studie opzet:
- Slechts vier onderzoeken (Adams, 2001; Harrington, 2002; Hardy, 1998; Hoffman, 1996) blindeerden de beoordeling van sommige uitkomstmaten.
- Voor verschillende onderzoeken waren de chirurgen mogelijk meer ervaren in de GHS dan in de nieuwere implantaten (intramedullair).
Risico op publicatiebias:
Het is mogelijk dat er sprake is van selectieve rapportage voor trials die afgerond zijn maar waarvoor de complete data niet gepubliceerd noch beschikbaar is (Ahrengart, 1994; Benum, 1994; Hogh, 1992), of trials die mogelijk niet zijn afgerond (Pahlpatz, 1993; Prinz, 1996). Verder is opvallend dat een aantal trials die in de Cochrane review worden genoemd als lopende studies (in 2010) vijf jaar later nog niet gepubliceerd zijn (Parker, 2010).
Zoeken en selecteren
Om de uitgangsvraag te kunnen beantwoorden is een systematische literatuuranalyse verricht naar de volgende vraagstelling:
Wat is de effectiviteit van proximale femurpennen (engels: cephalocondylic nails) vergeleken met extramedullaire implantaten voor de behandeling van subtrochantere fracturen bij volwassenen?
Relevante uitkomstmaten
De werkgroep achtte infecties, heroperaties, nonunion en mortaliteit, voor de besluitvorming kritieke uitkomstmaten.
De werkgroep definieerde niet à priori de genoemde uitkomstmaten, maar hanteerde de in de studies gebruikte definities.
Zoeken en selecteren (Methode)
De huidige literatuuranalyse is een update van de Cochrane review (Parker, 2010), welke is beoordeeld middels GRADE. Ook de NICE- en AAOS-richtlijnen zijn bestudeerd. Deze richtlijnen includeren echter geen nieuwere studies dan de Cochrane review. De zoektermen van het Cochrane review waarin verschillende intramedullaire en extramedullaire opties vergeleken zijn, werden overgenomen. Er is gezocht naar studies die verschenen na de zoekdatum in de Cochrane review (april 2010) en in de databases Medline (OVID), Embase en Cochrane naar RCTs en quasi-gerandomiseerde studies in het Engels. De zoekverantwoording is weergegeven onder het tabblad Verantwoording. Twee studies met implantaten die niet (meer) commercieel verkrijgbaar zijn in Nederland, zouden uit het bestaande Cochrane review geexcludeerd worden (Dujardin 2001: mini-invasive static intramedullary nail versus GHS. Davis 1988: Küntscher-Y nail zonder distale vergrendeling versus GHS).
Deze zoekactie leverde 609 treffers op. Studies werden geselecteerd op grond van de volgende selectiecriteria: gerandomiseerde of quasi-gerandomiseerde (bijvoorbeeld alternatie-) trials waarin intramedullaire implantaten worden vergeleken met extramedullaire implantaten bij volwassen patiënten met een stabiele of instabiele extracapsulaire proximale femurfractuur waarbij ten minste een van de benoemde uitkomstmaten werd gehanteerd. Verder werden alleen studies geselecteerd met een minimale follow-up duur van 6 maanden.
Op basis van titel en abstract werden in eerste instantie dertien studies voorgeselecteerd. Daarvan werden na raadpleging van de volledige tekst dertien studies geëxcludeerd (zie exclusietabel). Uiteindelijk bleven nul studies, verschenen na april 2010, over voor definitieve beoordeling.
Resultaten
In totaal zijn de vier studies uit de Cochrane review (Parker, 2010) meegenomen in de literatuuranalyse en meta-analyse. De evidence tabellen hiervan en beoordeling van individuele studiekwaliteit kunt u in onder het tabblad Onderbouwing vinden.
Waar mogelijk zijn de resultaten van de studies gepoold. Voor dichotome uitkomstmaten wordt de risk ratio (RR) met 95%-betrouwbaarheidsinterval gerapporteerd en voor continue uitkomstmaten de mean difference (MD) met 95%-betrouwbaarheidsintervallen.
Referenties
- Barton TM, Gleeson R, Topliss C, et al. A comparison of the long gamma nail with the sliding hip screw for the treatment of AO/OTA 31-A2 fractures of the proximal part of the femur: a prospective randomized trial. J Bone Joint Surg Am. 2010;92(4):792-8.
- Ekström W, Karlsson-Thur C, Larsson S, et al. Functional outcome in treatment of unstable trochanteric and subtrochanteric fractures with the proximal femoral nail and the Medoff sliding plate. J Orthop Trauma. 2007;21(1):18-25.
- Guo Q, Shen Y, Zong Z, et al. Percutaneous compression plate versus proximal femoral nail anti-rotation in treating elderly patients with intertrochanteric fractures: a prospective randomized study. J Orthop Sci. 2013;18(6):977-86.
- Haq RU, Manhas V, Pankaj A, et al. Proximal femoral nails compared with reverse distal femoral locking plates in intertrochanteric fractures with a compromised lateral wall; a randomised controlled trial. Int Orthop. 2014;38(7):1443-9.
- Harrington P, Nihal A, Singhania AK, et al. Intramedullary hip screw versus sliding hip screw for unstable intertrochanteric femoral fractures in the elderly. Injury. 2002;33(1):23-8.
- Matre K, Vinje T, Havelin LI, et al. TRIGEN INTERTAN intramedullary nail versus sliding hip screw: a prospective, randomized multicenter study on pain, function, and complications in 684 patients with an intertrochanteric or subtrochanteric fracture and one year of follow-up. J Bone Joint Surg Am. 2013;95(3):200-8.
- Miedel R, Ponzer S, Törnkvist H, et al. The standard Gamma nail or the Medoff sliding plate for unstable trochanteric and subtrochanteric fractures. A randomised, controlled trial. J Bone Joint Surg Br. 2005;87(1):68-75.
- Papasimos S, Koutsojannis CM, Panagopoulos A, et al. A randomised comparison of AMBI, TGN and PFN for treatment of unstable trochanteric fractures. Arch Orthop Trauma Surg. 2005;125(7):462-8.
- Parker MJ, Bowers TR, Pryor GA. Sliding hip screw versus the Targon PF nail in the treatment of trochanteric fractures of the hip: a randomised trial of 600 fractures. J Bone Joint Surg Br. 2012;94(3):391-7.
- Pelet S, Arlettaz Y, Chevalley F. [Osteosynthesis of per- and subtrochanteric fractures by blade plate versus gamma nail. A randomized prospective study]. Swiss Surg. 2001;7(3):126-33.
- Sadowski C, Lübbeke A, Saudan M, et al. Treatment of reverse oblique and transverse intertrochanteric fractures with use of an intramedullary nail or a 95 degrees screw-plate: a prospective, randomized study. J Bone Joint Surg Am. 2002;84-A(3):372-81.
- Seinsheimer F. Subtrochanteric fractures of the femur. J Bone Joint Surg Am 1978;60:3006.
- Verettas DA, Ifantidis P, Chatzipapas CN, et al. Systematic effects of surgical treatment of hip fractures: gliding screw-plating vs intramedullary nailing. Injury. 2010;41(3):279-84.
- Xu YZ, Geng DC, Mao HQ, et al. A comparison of the proximal femoral nail antirotation device and dynamic hip screw in the treatment of unstable pertrochanteric fracture. J Int Med Res. 2010;38(4):1266-75.
Evidence tabellen
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C) |
Follow-up |
Outcome measures and effect size |
Comments |
|
Parker, 2010
individual study characteristics deduced from Parker, 2010
|
SR and meta-analysis of RCTs.
Literature search up to April 2010
A: Adams 2001 B:Ahrengart 1994 C: Benum 1994 D: Bridle 1991 E: Butt 1995 F: Goldhagen 1994 G: Guyer 1991 H: Haynes 1996 I: Hoffman 1996 J: Kukla 1997 K: Kuwabara 1998 L: Leung 1992 M: Marques Lopez 2002 N: Michos 2001 O: Mott 1993 P: O’Brien 1995 Q: Ovesen 2006 R: Pahlpatz 1993 S: Papasimos 2005 T: Park 1998 U: Radford 1993 V: Utrilla 2005
W: Baumgaertner 1998 X: Hardy 1998 Y: Harrington 2002 Z: Hoffmann 1999 A2: Mehdi 2000
B2: Pajarinen 2005 C2: Papasimos 2005 D2: Saudan 2002
E2: Zou 2009
F2: Giraud 2005
G2: Little 2008
H2: Barton, 2010
I2: Dujardin 2001
J2: Davis 1988
K2: Verettas 2010 L2: Miedel 2005 M2: Varela-Egocheaga 2009 N2: Pelet 2001 O2: Lee 2007
P2: Ekstrom 2007
Study design: RCT
Source of funding: [commercial / non-commercial / industrial co-authorship] |
Inclusion criteria SR: comparison of intramedullary nail with extramedullary fixation implant, skeletally mature adults with extracapsular proximal femoral fracture whether stable or unstable
Exclusion criteria SR: follow-up < 6 months
43 studies included
Important patient characteristics at baseline: Type of fracture: Trochanteric, unless stated otherwise: B: subtrochanteric & trochanteric C: subtrochanteric & trochanteric E: subtrochanteric & trochanteric F: subtrochanteric & trochanteric G: subtrochanteric & trochanteric H N: subtrochanteric & trochanteric O: subtrochanteric & trochanteric S: Unstable trochanteric proximal femoral fracture Y: Unstable trochanteric proximal femoral fractures. A2: Extracapsular proximal femoral fractures D2: Trochanteric proximal femoral fractures, types A1 and A2 H2: Unstable trochanteric proximal femoral fractures K2: Unstable trochanteric proximal femoral fractures L2: Unstable trochanteric and subtrochanteric proximal femoral fractures. N2: classified by the systemof Kyle as type IV.These are equivalent to type A3 (AO classification): reversed and transverse fracture lines at the level of the lesser trochanter. O2:Subtrochanteric proximal femoral fractures (all unstable fracture pattern with comminution, Seinsheimer classification type III, IV and V) P2: Unstable intertrochanteric proximal femoral fractures (172) and subtrochanteric fractures (31).
See study details in Cochrane review.
Groups comparable at baseline? |
A to V: Gamma Nail W to A2: IMHS B2 to D2: PFN E2: PFNA F2: Targon PF G2: Long Holland nail H2: Long Gamma Nail I2: mini-invasive static intramedullary nail J2: Kutschner Y nail K2:Intramedullary nail (2 types) L2: Intramedullary nails (various types) M2: Gamma nail N2: Intramedullary nails O2: intramedullary nails
|
A to V: SHS W to A2: SHS B2 to D2: SHS E2: SHS F2: SHS G2: SHS H2: SHS I2: SHS J2: SHS K2: SHS L2: Medoff sliding plate M2: PCCP N2: fixed (static) extramedullary plates O2: fixed (static) extramedullary plates
|
|
|
Risk of bias assessment included in the review, based on three aspects: Sequence generation Allocation concealment Surgeons experience surgical technique.
Dujardin 2001 and Davis 1988 are excluded from the meta-analysis intramedullary vs. extramedullary.
|
Verantwoording
Autorisatiedatum en geldigheid
Laatst beoordeeld : 01-11-2016
Laatst geautoriseerd : 01-11-2016
Geplande herbeoordeling : 01-01-2022
Voor het beoordelen van de actualiteit van deze richtlijn is de werkgroep niet in stand gehouden. Uiterlijk in 2021 bepaalt het bestuur van de NVvH in overleg met de NOV of deze richtlijn nog actueel is. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De NVvH en de NOV zijn regiehouder van deze richtlijn en zijn de verantwoordelijke op het gebied van de actualiteitsbeoordeling. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de regiehouder over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
De richtlijnontwikkeling werd ondersteund door het Kennisinstituut van Medisch Specialisten (www.kennisinstituut.nl) en werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS).
Patiëntenparticipatie bij deze richtlijn werd mede gefinancierd uit de Kwaliteitsgelden Patiënten Consumenten (SKPC) binnen het programma KIDZ.
De financier heeft tijdens het ontwikkelproces op geen enkele wijze invloed gehad op de inhoud van de richtlijn.
Doel en doelgroep
Doel
Reduceren van praktijkvariatie in de zorg rondom proximale femurfracturen.
Doelgroep
Zorgverleners die met de betreffende patiëntengroep in aanraking komen.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2014 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten met proximale femurfracturen te maken hebben. De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname. De werkgroep werkte gedurende twee jaar aan de totstandkoming van de richtlijn. De werkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
- Dhr. dr. M.J. Heetveld, traumachirurg, werkzaam in het Kennemer Gasthuis, Haarlem, Nederlandse Vereniging voor Heelkunde, (voorzitter).
- Dhr. prof. dr. M.H.J. Verhofstad, traumachirurg, werkzaam in het Erasmus MC, Rotterdam, Nederlandse Vereniging voor Heelkunde.
- Dhr. dr. J.H. Hegeman, traumachirurg, werkzaam bij Ziekenhuisgroep Twente, Almelo-Hengelo, Nederlandse Vereniging voor Heelkunde.
- Dhr. drs. M. Holla, orthopedisch chirurg, werkzaam in het Radboudumc, Nijmegen, Nederlandse Orthopaedische Vereniging.
- Dhr. dr. J.B.A. van Mourik, orthopedisch chirurg, werkzaam in het Máxima Medisch Centrum, Veldhoven, Nederlandse Orthopaedische Vereniging.
- Mw. dr. M.C. Willems, klinisch geriater, werkzaam in het Academisch Medisch Centrum, Amsterdam, Nederlandse Vereniging voor Klinische Geriatrie.
- Dhr. dr. T.J. Hoogeboom, fysiotherapeut, werkzaam in het Radboudumc, Nijmegen, Koninklijk Nederlands Genootschap voor Fysiotherapie.
- Dhr. dr. R. van Balen, specialist ouderengeneeskunde, werkzaam bij Laurens, Rotterdam, Verenso.
- Mw. E.C. Folbert MANP, verpleegkundig specialist, werkzaam bij Ziekenhuisgroep Twente, Almelo-Hengelo, Verpleegkundigen & Verzorgenden Nederland (V&VN).
- Mw. dr. M.C.O. van den Nieuwenhuyzen, anesthesioloog, werkzaam in het Ikazia ziekenhuis, Rotterdam, Nederlandse Vereniging voor Anesthesiologie.
- Mw. R. Lammers MSc, patiëntvertegenwoordiger, Patiëntenfederatie Nederland, Utrecht.
Met ondersteuning van:
- Mw. dr. M.A. Pols, senior-adviseur Kennisinstituut van Medisch Specialisten, Utrecht.
- Dhr. A.A. Lamberts MSc, junior-adviseur Kennisinstituut van Medisch Specialisten, Utrecht.
- Mw. M.E. Wessels MSc, literatuurspecialiste, Kennisinstituut van Medisch Specialisten, Utrecht.
Met dank aan:
- Mw. C.S. Scherphof MSc, patiëntvertegenwoordiger, Patiëntenfederatie Nederland, Utrecht.
Belangenverklaringen
De “Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling” is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of ze in de laatste vijf directe financiële (betrekking commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatie management, kennisvalorisatie) hebben gehad.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Persoonlijke financiele belangen |
Persoonslijke relaties |
Reputatiemanagement |
Extern gefinancierd onderzoek |
Kennisvalorisatie |
Overige belangen |
|
Folbert |
verpleegkundig specialist traumatologie |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
Heetveld |
Plaatsvervangend opleider SEG |
penningmeester OTC Nederland sponsor betaalt alleen cursus (educatie) uren. Bestuursleden OTC participeren en educatie cursus. |
geen |
geen |
OTC Nederland Penningmeester |
FAITH trial - geen belang bij richtlijn |
geen |
geen |
|
Hegeman |
Chirurg-traumachirurg ziekenhuisgroep Twente (ZGT) |
vz stichting Netwerk v Geriatrische Traumalogie (onbetaald) |
geen |
geen |
geen |
geen |
geen |
lezingen over traumatologische onderwerpen, geriatrische traumatologie en osteoporose waarvoor sprekervergoedingen worden ontvangen van de DePuy Synthes en Eli Lily in de afgelopen 2 jaar. De Stichting Netwerk voor Geriatrische traumatologie wordt ondersteund door DePuy Synthes dmv een educational grant |
|
Holla |
orthopedisch chirurg-traumatoloog Radboud MUC |
voorzitter OTC educatiecommissie Nederland |
geen |
geen |
geen |
geen |
Auteur van Holla's medische statusvoering en Holla's orthopaedic pocketcards. |
geen |
|
Hoogeboom |
postdoc aan MUMC+ |
Gastdocent Fysiotherapie |
geen |
geen |
geen |
geen |
geen |
geen |
|
Lamberts |
Junior adviseur Kennisinstituut van Medisch Specialisten |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
Lammers |
beleidsadviseur Patiëntenfederatie Nederland |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
Pols |
Senior adviseur Kennisinstituut van Medisch Specialisten |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
Van Balen |
specialist ouderengeneeskunde Laurens Rotterdam |
senior onderzoeker afdeling public health en eerste lijnsgeneeskunde LUMC, onbetaald |
geen |
geen |
geen |
geen |
geen |
geen |
|
Van den Nieuwenhuyzen |
anesthesioloog ikazia ziekenhuis, opleider |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
|
Van Mourik |
orthopedisch chirurg 50%.Hoofd zorggroep Klinische chemie, Apotheek en Radiologie 50%. |
bestuurslid STZ, onbetaald Spreker voor DePuySynthes: Medical Education voor operatiekamerpersoneel, Trauma Basis Principes (2016) (betaald), spreker voor de AO cursus Principes van Operatieve Fractuur Behandeling (2015) (betaald). |
geen |
geen |
geen |
geen |
geen |
geen |
|
Verhofstad |
hoogleraar traumachirurg erasmus MC |
onafhankelijk deskundige bij aansprakelijkheidsstellingen en rechtzaken (incidenteel betaald) |
geen |
geen |
beoogd voorzitter ongevalstichting Ned. Sept 2014. |
geen |
geen |
geen |
|
Willems |
klinisch geriater |
NVKG, voorzitter, vacatievergoeding |
geen |
geen |
NVKG, voorzitter |
geen |
expertise op het gebied van fractuurrisico en osteoporose bij ouderen. Geen specifieke producten die zich lenen voor vermarkting. |
geen |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door een afvaardiging van de Patiëntenfederatie Nederland zitting te laten nemen in de werkgroep. Tijdens de ontwikkelfase van de richtlijn heeft de Patiëntenfederatie Nederland interviews met patiënten gehouden, deze uitkomsten zijn meegenomen bij het schrijven van de richtlijntekst. Het verslag van deze interviews staat onder 'aanverwant'. De conceptrichtlijn is tevens voor commentaar voorgelegd aan de Patiëntenfederatie Nederland.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn (module) en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. Zie ook het implementatieplan onder 'aanverwant'.
Werkwijze
AGREE
Deze richtlijn is opgesteld conform de eisen volgens het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010), dat een internationaal breed geaccepteerd instrument is, en op de ‘richtlijn voor richtlijnen’ voor de beoordeling van de kwaliteit van richtlijnen (www.zorginstituutnederland.nl).
Knelpuntenanalyse
Tijdens de voorbereidende fase inventariseerden de voorzitter van de werkgroep en de adviseurs de knelpunten. Tevens zijn er knelpunten aangedragen door verschillende veldpartijen via de invitational conference. Een verslag hiervan is opgenomen onder aanverwante producten. De werkgroep stelde vervolgens een long list met knelpunten op en prioriteerde de knelpunten op basis van: (1) klinische relevantie, (2) de beschikbaarheid van (nieuwe) evidence van hoge kwaliteit, (3) en de te verwachten impact op de kwaliteit van zorg, patiëntveiligheid en (macro)kosten.
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de voorzitter en de adviseur concept-uitgangsvragen opgesteld. Deze zijn met de werkgroep besproken waarna de werkgroep de definitieve uitgangsvragen heeft vastgesteld. Vervolgens inventariseerde de werkgroep per uitgangsvraag welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen. Tevens definieerde de werkgroep voor de kritieke en belangrijke uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Strategie voor zoeken en selecteren van literatuur
Er werd voor de afzonderlijke uitgangsvragen aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in (verschillende) elektronische databases. Tevens werd aanvullend gezocht naar studies aan de hand van de literatuurlijsten van de geselecteerde artikelen. In eerste instantie werd gezocht naar studies met de hoogste mate van bewijs. De werkgroepleden selecteerden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen werden gebruikt om de uitgangsvraag te beantwoorden. De databases waarin is gezocht, de zoekstrategie en de gehanteerde selectiecriteria zijn te vinden in de module van desbetreffende uitgangsvraag.
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld, op basis van op voorhand opgestelde methodologische kwaliteitscriteria, om zo het risico op vertekende studieresultaten (risk of bias) te kunnen inschatten. Deze beoordelingen kunt u vinden in de Risk of bias tabellen.
Samenvatten van de literatuur
De relevante onderzoeksgegevens van alle geselecteerde artikelen werden overzichtelijk weergegeven in evidence-tabellen. De belangrijkste bevindingen uit de literatuur werden beschreven in de samenvatting van de literatuur. Bij een voldoende aantal studies en overeenkomstigheid (homogeniteit) tussen de studies werden de gegevens ook kwantitatief samengevat (meta-analyse) met behulp van Review Manager 5.
Beoordelen van de kracht van het wetenschappelijke bewijs
A) Voor interventievragen
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (Schünemann; 2013).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, matig, laag en zeer laag. Deze gradaties verwijzen naar de mate van vertrouwen in de literatuurconclusie (zie http://www.guidelinedevelopment.org/handbook/).
|
GRADE |
Definitie |
|
Hoog |
|
|
Matig |
|
|
Laag |
|
|
Zeer laag |
|
B) Voor vragen over waarde diagnostische tests, schade of bijwerkingen, etiologie en prognose
De GRADE-methodiek is door de Nederlandse werkgroep GRADE-NL (nog) niet vastgesteld voor dit type vraagstelling. De bewijskracht van de conclusie is bepaald volgens de EBRO-methode (Van Everdingen, 2004).
Formuleren van de conclusies
Voor vragen over de waarde van diagnostische tests, over schade of bijwerkingen, etiologie en prognose is het wetenschappelijke bewijs samengevat in één of meerdere conclusie(s), waarbij het niveau van het meest relevante bewijs is weergegeven.
Bij interventievragen verwijst de conclusie niet naar één of meer artikelen, maar wordt getrokken op basis van alle studies samen (body of evidence). Hierbij maakten de werkgroepleden de balans op van elke interventie (overall conclusie). Bij het opmaken van de balans werden de gunstige en ongunstige effecten voor de patiënt afgewogen. De overall bewijskracht wordt bepaald door de laagste bewijskracht gevonden bij een van de kritieke uitkomstmaten. Bij complexe besluitvorming waarin naast de conclusies uit de systematische literatuuranalyse vele aanvullende argumenten (overwegingen) een rol spelen, werd afgezien van een overall conclusie. In dat geval werden de gunstige en ongunstige effecten van de interventies samen met alle aanvullende argumenten gewogen onder het kopje 'Overwegingen'.
Overwegingen
Om te komen tot een aanbeveling zijn naast het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals criteria die van invloed zijn op de aanbeveling, de expertise van de werkgroepleden, de waarden en voorkeuren van de patiënt (patient values and preferences), kosten, beschikbaarheid van voorzieningen of organisatorische zaken. Deze aspecten worden, voor zover geen onderdeel van de literatuursamenvatting, vermeld en beoordeeld (gewogen) onder het kopje Overwegingen.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk. De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen.
Randvoorwaarden (Organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag.
Indicatoren
De werkgroep heeft besloten om niet specifiek voor deze richtlijn indicatoren te ontwikkelen. In het kader van de DHFA worden er al reeds indicatoren ontwikkeld. Tijdens het schrijven van de richtlijn is expliciet met deze indicatoren rekening gehouden. De indicatoren die in het kader van de DHFA ontwikkeld worden kan men gebruiken om de implementatie van de richtlijn te meten.
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is om de uitgangsvraag te kunnen beantwoorden. Een overzicht van de onderwerpen waarvoor (aanvullend) wetenschappelijk van belang wordt geacht, is als researchaanbeveling in de Kennislacunes beschreven onder 'aanverwant'.
Commentaar- en autorisatiefase
De conceptrichtlijn werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Brouwers M, Kho M, Browman GP, et al. for the AGREE Next Steps Consortium. AGREE II: Advancing guideline development, reporting and evaluation in healthcare. Can Med Assoc J. 2010;182:E839-842.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from www.guidelinedevelopment.org/handbook.
Van Everdingen JJE, Burgers JS, Assendelft WJJ, et al. Evidence-based richtlijnontwikkeling. Bohn Stafleu Van Loghum 2004.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.
