Lidocaïne
Uitgangsvraag
Wat is de meerwaarde van de perioperatieve toevoeging van lidocaïne intraveneus bij patiënten die een chirurgische ingreep ondergaan?
Aanbeveling
Overweeg het perioperatief toedienen van lidocaïne bij patiënten met een risico op chronische postoperatieve pijn.
Overweeg het perioperatief toedienen van lidocaïne als alternatief voor epidurale pijnbestrijding.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Er is een systematische literatuuranalyse uitgevoerd naar de effectiviteit van perioperatief lidocaïne vergeleken met standard care en vergeleken met epidurale analgesie. Postoperatieve pijn was de cruciale uitkomstmaat en het postoperatieve gebruik van opioïden was een belangrijke uitkomstmaat voor klinische besluitvorming.
- Lidocaïne vs. standaardzorg (zonder epiduraal)
Voor de eerste vergelijking, lidocaïne versus standard care, is voor postoperatieve pijn op de verkoever een lage bewijskracht gevonden. Dit kwam vanwege risico op bias en imprecisie.
Voor postoperatieve pijn op 6, 12, 24 en 48 uur werd een redelijke bewijskracht gevonden. Er is alleen afgewaardeerd voor risico op bias.
Voor chronische pijn was de bewijskracht redelijk, vanwege een klein aantal studies met weinig deelnemers.
Voor postoperatieve pijn werden op alle tijdstippen lagere scores gezien in de lidocaïne groepen, maar bij geen van allen was dit verschil klinisch relevant.
Alleen voor chronische pijn werd een klinisch relevant verschil gevonden in het voordeel van lidocaïne.
Voor postoperatief gebruik van opioïden was er een redelijke bewijskracht voor de periode in de verkoever, 24 uur na de ingreep en in de totale postoperatieve periode. Er werd afgewaardeerd voor risico op bias. Ook hier waren de verschillen tussen de interventies niet klinisch relevant.
Cardiotoxiciteit (hartritmestoornissen en hypotensie) hadden beiden een redelijke bewijskracht. Er werd alleen afgewaardeerd voor een klein aantal events. Voor lidocaïne-geïnduceerde neurotoxiciteit werden weinig verschijnselen gerapporteerd. Door het lage aantal events en risico op bias kwam dit uit op een lage bewijskracht. Er werden geen klinisch relevante resultaten gevonden. Dus lidocaïne is veilig in de toegediende doseringen en met eventuele monitoring.
Voor beide vergelijkingen lijkt het daarom op basis van de literatuur dat niet één van beide interventies overtuigend de voorkeur heeft boven de andere. Uit eerdere reviews kwam dat lidocaïne lagere pijnscores, vermindering van opioïden, postoperatieve ileus en opnameduur in het ziekenhuis bij abdominale chirurgie zou kunnen geven (Dunn, 2017). In deze analyse zijn alle operaties samengevoegd, maar bij subgroep-analyses kwam geen verschil tussen specifieke chirurgische procedures uit of door dosering (<2 mg/kg/h en >2 mg/kg/h. Incidentie van postoperatieve ileus en duur van ziekenhuisopname zijn niet meegenomen in onze analyse.
Ondanks dat uit de subgroep-analyse geen verschil werd gevonden tussen de dosering van lidocaïne, blijft dit een onderwerp van debat in de literatuur: welke dosering als bolus en continue infusie, wanneer te starten en te eindigen. Uit de geanalyseerde literatuur komt naar voren dat bij de meeste studies een bolus van 1.5 mg/kg (op basis van ideal body weight) bij inleiding van de anesthesie, gevolgd door een continue infusie van 1.5-2 mg/kg/uur tot het einde van de operatie werd gegeven.
- Lidocaïne vs. epidurale pijnbestrijding
Voor de tweede vergelijking, lidocaïne versus epidurale analgesie, was er weinig literatuur beschikbaar. In de studies die beschikbaar waren, bestond de populatie met name uit patiënten die buikoperaties of oncologische chirurgie ondergingen. Het is dus de vraag of de interventie voor alle typen chirurgie even effectief is.
Postoperatieve pijn in de verkoever en 6 uur na de operatie kwam uit op een zeer lage bewijskracht. Er is afgewaardeerd voor risico op bias en het kleine aantal geïncludeerde studies. Voor latere tijdstippen, 12, 24 en 48 uur postoperatief, was de bewijskracht laag. Om dezelfde redenen werd weer afgewaardeerd.
Voor de tijdstippen 24 en 48 uur postoperatief was de pijnscore lager bij de patiënten die lidocaïne kregen toegediend, echter de verschillen waren niet klinisch relevant (MD 0.99 op 24 uur en MD 0.96 op 48 uur).
Chronische pijn werd in geen van de studies gerapporteerd, waardoor er op basis van de beschikbare literatuur geen conclusie getrokken kon worden.
Voor postoperatief opiaatgebruik werden geen studies gevonden die dit rapporteerden in de verkoever. Op 24 uur na de ingreep was de bewijskracht laag vanwege risico op bias en een klein aantal studies met weinig patiënten. Opiaatgebruik in de totale postoperatieve periode kwam uit op een lage bewijskracht door een klein aantal geïncludeerde patiënten.
Bij epidurale pijnbestrijding werden minder opioïden toegediend (> 10 mg verschil op 24 uur), maar konden er door de lage bewijskracht geen eenduidige conclusies worden getrokken. Daarnaast moet opgemerkt worden dat opioïden ook epiduraal worden toegediend, en dat deze ook meegenomen zijn in het berekende morfinegebruik. Wanneer uitsluitend gekeken werd naar het gebruik van doorbraakmedicatie, was dit niet verschillend voor beide groepen. In de meest eerlijke vergelijking waarbij de samenstelling van de PCA-pomp hetzelfde was in de lidocaïne en epidurale analgesiegroep en er geen extra opioïden via epiduraal werd toegediend, was er geen klinisch relevant verschil tussen beide groepen. Op basis van deze gegevens is het waarschijnlijk dat patiënten die lidocaïne intraveneus krijgen waarschijnlijk eenzelfde hoeveelheid opioïden als doorbraakmedicatie benodigd zouden hebben ten opzichte van patiënten die een epiduraal met een niet-opioïde krijgen.
Het risico op hartritmestoornissen kwam uit op een zeer lage bewijskracht, vanwege het risico op bias en om dat maar twee studies met weinig deelnemers werden geïncludeerd.
Het risico op hypotensie werd niet onderzocht in de geïncludeerde studies.
Voor lidocaïne-geïnduceerde neurotoxiciteit kwamen we uit op een lage bewijskracht. Voor de andere bijwerkingen waren ook geen klinisch relevante verschillen gevonden.
Aanvaardbaarheid, haalbaarheid en implementatie
Er zijn geen evaluaties gedaan met betrekking tot de aanvaardbaarheid, implementatie en haalbaarheid van toediening van lidocaïne.
- Lidocaïne vs. standaardzorg (zonder epiduraal)
De haalbaarheid en aanvaardbaarheid zal niet beperkt zijn, gezien het weinig extra belasting vraagt en binnen standaardzorg van de anesthesiologie valt. Lidocaïne is een van de meest gebruikte lokaal anesthetica, hierdoor is er al veel kennis en ervaring bekend onder anesthesiologie-personeel. Hoewel bekend, zal niet in elke kliniek lidocaïne intraveneus worden toegediend. Gezien de huidige literatuur zal lidocaïne tot einde van de operatie of nog op de verkoeverkamer worden toegediend. Anesthesiologiepersoneel is vertrouwd met het toedienen van intraveneuze medicatie. Daarnaast zijn de materialen hiervoor, zoals bijvoorbeeld een infuuspomp en spuiten, aanwezig op de operatiekamer. Als het in een kliniek nog niet gebruikelijk is om lidocaïne intraveneus toe te dienen zal een korte scholing voldoende zijn.
Als in specifieke gevallen (bijvoorbeeld patiënten met risicofactoren voor chronische post-chirurgische pijn) lidocaïne nog na de verkoever-periode wordt toegediend, zal dit op een afdeling moeten worden gedaan waar het personeel geschoold is in het herkennen en behandelen van Local Anesthetic Systemic Toxicity (LAST). In een practice guideline over toediening van lidocaïne wordt tevens geadviseerd dat patiënten ECG-monitoring krijgen (Foo, 2021). Een recente veiligheidsanalyse van 4483 patiënten die zonder ECG-monitoring lidocaïne kregen toegediend op de verpleegafdeling concludeert dat dit veilig is (n=1 serious event). Verpleegkundigen kregen een training in LAST, volgden een vast algoritme voor patiëntmonitoring en er waren gestandaardiseerde dosisregimes voor lidocaïne (Miller 2022). Lidocaïne vertoont na 24 uur toediening een tragere klaring, waardoor de dosering met 50% naar beneden aangepast dient te worden (Le Lorier, 1977).
Bij combinatie met andere locoregionale technieken is terughoudendheid geboden om geen toxische lokaal anestheticaspiegels te induceren, afhankelijk van welke techniek en bijbehorende benodigde dosering lokaal anestheticum. Zo zal een combinatie met spinale anesthesie weinig kans geven op toxisch plasmaspiegels; maar een field blok wel, hierbij dient een window van 4 uur aangehouden te worden tussen blok en lidocaïne i.v. toediening.
Lidocaïne geeft weinig extra belasting voor een patiënt die anesthesie ondergaat voor een operatie. Er zal een infuus nodig zijn voor toediening van lidocaïne, welke sowieso bij anesthesie geplaatst zal worden. Daarnaast geeft toediening van lidocaïne weinig bijwerkingen en kan de pijnbehandeling geoptimaliseerd worden, wat in het voordeel is voor de patiënt.
Er zal minimale extra tijd nodig zijn voor toediening van lidocaïne, voor zowel personeel als patiënt (optrekken spuiten voor bolus en continue infusie; toediening en registratie hiervan).
- Lidocaïne vs. epidurale pijnbestrijding
Lidocaïne levert enkele praktische voordelen op ten aanzien van een epiduraal: minder tijd nodig voor toediening, minder belasting voor een patiënt, en lidocaïne kan worden toegediend als er contra-indicaties zijn voor een epiduraal (zoals infectie, stollingsproblematiek, hemodynamische instabiliteit). Epidurale analgesie is een invasievere pijnbehandeling waarbij er een hogere incidentie is van hypotensie, er extra postoperatieve controles nodig zijn door het personeel (vaak APS-team) van de epidurale katheter (Popping, 2008), en er kans is op ernstige neurologische schade (1 op 1000-6000).
Daar staat tegenover dat de pijnbehandeling bij lidocaïne minder effectief kan zijn, waardoor er meer opioïden postoperatief nodig zijn en hierbij meer kans op bijwerkingen van de opioïden en tijdsbelasting van registratie opioïden. Zoals uit de literatuuranalyse blijkt is de bewijskracht voor de effectiviteit t.o.v. epiduraal nu beperkt, maar toekomstige trials met meer chirurgische patiënten zouden hier verandering in kunnen brengen. Het gebruik van opioïden als doorbraakmedicatie lijkt bij patiënten die lidocaïne intraveneus kregen niet meer te zijn dan de patiënten met epidurale analgesie.
Waarden en voorkeuren van patiënten (en evt. hun verzorgers)
Voor patiënten is het belangrijk om een adequate pijnstilling postoperatief te hebben met zo min mogelijk bijwerkingen. Toevoeging van lidocaïne aan standaardzorg (of in vergelijking met epiduraal) geeft een niet klinisch relevante vermindering van pijnscores en opioïdengebruik rondom de operatie, maar kan het optreden van chronische pijn verminderen.
Het aantal bijwerkingen was laag in de gegeven doseringen van lidocaïne, dus toediening lijkt veilig te zijn, zeker gezien patiënten op de operatiekamer en verkoever continue monitoring hebben van hun vitale waarden.
Bij de keuze lidocaïne of epiduraal zal met de patiënt de hierboven beschreven effecten op pijn, bijwerkingen en complicaties van beide technieken moeten worden besproken, zodat voor de individuele patiënt de juiste afwegingen worden gemaakt.
Kosten (middelenbeslag)
De algehele kosteneffectiviteit van lidocaïne intra-operatief zijn nog niet in kaart gebracht. Lidocaïne is een goedkoop medicijn. Uitgaande van een standaarddosering lidocaïne zal de totale tijd van het klaarmaken en toedienen van een extra middel iets langer zijn. Lidocaïne is een middel dat al op de operatiekamer wordt toegediend. Er is daardoor geen extra scholing of kwalificatie van personeel nodig. Als er minder opiaten perioperatief of kort postoperatief gegeven worden, zal dat administratietijd schelen die verbonden is aan de opiumwetgeving. Waarschijnlijk zal de implementatie van lidocaïne tot een vergelijkbare perioperatieve tijdsbesteding leiden.
Rationale van de aanbeveling: weging van argumenten voor en tegen de interventies
Toevoeging van lidocaïne in een multimodale analgesiesetting geeft slechts een beperkte vermindering van de pijnscores en opiaatgebruik na een operatie. In deze richtlijn zijn alle operaties samengevoegd, maar bij subgroep-analyses uitgevoerd door Weibel (2018) kwam geen verschil tussen specifieke chirurgische procedures uit of door dosering (<2 mg/kg/uur en >2 mg/kg/uur).
Er was redelijke bewijskracht van de huidige onderzoeken dat lidocaïne het optreden van chronische pijn kan verminderen.
Lidocaïne geeft een laag risico op extra bijwerkingen, is goedkoop en past binnen de huidige praktijk. Gebruikelijke dosering zijn een bolus van 1,5 mg/kg rondom start anesthesie, gevolgd door een continue dosering van 1,5 mg/kg/uur tot het einde van de operatie.
Lidocaïne heeft ten opzichte van epidurale analgesie een vergelijkbaar of mogelijk minder effect op het verlagen van pijnscores en opiaatgebruik op 24 - 48 uur na de operatie. Daartegenover staat dat lidocaïne enkele praktische voordelen heeft: minder tijd nodig voor toediening, minder belasting voor een patiënt, en lidocaïne kan worden toegediend als er contra-indicaties zijn voor een epiduraal. Daarnaast is epidurale analgesie een meer invasievere pijnbehandeling waarbij er mogelijk een hogere incidentie is van hypotensie, er extra postoperatieve controles nodig zijn door het personeel, en er kans is op ernstige neurologische schade.
Bij de keuze lidocaïne of epiduraal zal de behandelaar in samenspraak met de patiënt hierin een afweging moeten maken.
Onderbouwing
Achtergrond
Multimodale pijnbestrijding wordt intra-operatief ingezet om via verschillende aangrijpingspunten op de pijnverwerking een zo optimaal mogelijke pijnstilling met zo weinig mogelijk bijwerkingen te bewerkstelligen en de nood aan opiaten te verlagen. Lidocaïne is een lokaal anestheticum met anti-inflammatoire eigenschappen dat intraveneus kan worden toegediend in het kader van multimodale analgesie bij operaties. Het wordt met name toegediend bij abdominale chirurgie (Dunn, 2017), in deze module zijn alle operaties meegenomen. Lidocaïne kan worden gegeven als aanvulling op andere analgetica of in plaats van epidurale pijnbestrijding. De vraag is of lidocaïne hierbij postoperatieve pijn en het gebruik van rescue medicatie kan reduceren.
Conclusies
PICO 1. Lidocaine vs. standard care (without epidural)
Postoperative pain
|
Low GRADE |
Perioperative lidocaine may result in little to no difference in postoperative pain at PACU arrival when compared to standard care in surgical patients.
Source: Ghimire, 2020; Rekatsina, 2021; Sherif, 2017; Weibel, 2018. |
|
Moderate GRADE |
Perioperative lidocaine likely results in little to no difference in postoperative pain at 6, 12, 24 and 48 hours post-surgery when compared with standard care in surgical patients.
Source: Ghimire, 2020; Ho, 2018; Lv, 2021; Peng, 2021; Rekatsina, 2021; Sherif, 2017; Song, 2017; Wang, 2021; Weibel, 2018; Xu, 2021. |
|
Moderate GRADE |
Perioperative lidocaine likely reduces chronic pain when compared with standard care in surgical patients.
Source: Choi, 2016b; Ghimire, 2020; Grigoras, 2012; Kendall, 2018; Kim, 2017; Terkawi, 2014. |
Postoperative opioid consumption
|
Moderate GRADE |
Perioperative lidocaine likely results in little to no difference in postoperative opioid consumption in PACU, in 24 hours post-surgery and in the total postoperative period when compared with standard care in surgical patients.
Source: Ghimire, 2020; Herzog, 2020; Kendall, 2018; Rekatsina, 2021; Sherif, 2017; Song, 2017; Terkawi, 2014; Weibel, 2018; Xu, 2021. |
Adverse events
|
Low GRADE |
Perioperative lidocaine may result in little to no difference in neurotoxicity when compared with standard care in surgical patients.
Source: Ho, 2018; Weibel, 2018. |
|
Moderate GRADE |
Perioperative lidocaine likely results in little to no difference in the incidence of arrhythmia and hypotension when compared with standard care in surgical patients.
Source: Ghimire, 2020; Rekatisina, 2021; Song, 2017; Weibel, 2018. |
PICO 2. Lidocaine vs. epidural analgesia
Postoperative pain
|
Very low GRADE |
The evidence is very uncertain about the effect of perioperative lidocaine on postoperative pain at PACU arrival and at 6 hours post-surgery when compared to epidural analgesia in surgical patients.
Source: Kutay Yazici, 2021. |
|
Low GRADE |
Perioperative lidocaine may result in little to no difference in pain reduction at 12, 24 and 48 hours post-surgery when compared with epidural analgesia in surgical patients.
Source: Kuo, 2006; Kutay Yazici, 2021; Staikou, 2014; Swenson, 2010; Wongyingsinn, 2011. |
|
No GRADE |
No evidence was found regarding the effect of perioperative lidocaine on chronic pain when compared with epidural analgesia in surgical patients.
Source: - |
Postoperative opioid consumption
|
No GRADE |
No evidence was found regarding the effect of perioperative lidocaine on postoperative opioid consumption in PACU when compared with epidural analgesia in surgical patients.
Source: - |
|
Low GRADE |
Perioperative lidocaine may result in little to no difference in opioid consumption in 24 hours post-surgery and in the total postoperative period when compared with epidural analgesia in surgical patients.
Source: Kutay Yazici, 2021; Staikou, 2014; Wongyingsinn, 2011. |
Adverse events
|
Very low GRADE |
The evidence is very uncertain about the effect of perioperative lidocaine on the incidence of arrhythmia and neurotoxicity when compared with epidural analgesia in surgical patients.
Source: Kuo, 2006; Staikou, 2014; Swenson, 2010. |
|
No GRADE |
No evidence was found regarding the effect of perioperative lidocaine on hypotension when compared with epidural analgesia in surgical patients.
Source: - |
Samenvatting literatuur
Description of studies
Weibel (2018) performed a systematic search until January 2017 in the databases of Medline (Ovid), EMBASE (Embase), Cochrane Central Register of Controlled Trials, and CINAHL (EBSCO). They included all randomized controlled trials (RCTs) that evaluated the effect of perioperative lidocaine infusions versus no treatment, placebo treatment or versus epidural analgesia. A total of 68 RCTs were included. For these RCTs, the assessment of the risk of bias was performed by Weibel (2018).
The RCTs included data on 4,525 participants, 2,254 of which received intravenous lidocaine and 2,271 received a control treatment.
Table 1 provides an overview of the main study characteristics of the RCTs by Weibel and additional recently published RCTs (a total of 78 studies).
Table 1. Characteristics of included studies.
|
Author, year |
N (I/C) |
Surgical procedure |
Lidocaine intervention |
Control |
Start infusion¹ |
End infusion |
|
|
|
|
Bolus dose |
Infusion dose |
|
|||
|
25/ 25 |
Laparoscopic colectomy |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
At induction |
End of surgery |
|
|
30/ 30 |
Abdominal surgery |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
30 mins before induction |
1 hr after the end of surgery |
|
|
44/ 46 |
Abdominal hysterectomy |
1.5 mg/kg |
3 mg/kg/hr |
Saline |
Before induction |
End of surgery |
|
|
10/ 10 |
Cholecystectomy |
100 mg |
120 mg/hr |
Saline |
30 mins before induction |
24 hr postop |
|
|
40/ 40 |
Spine surgery |
1 mg/kg |
1.5 mg/kg/hr |
Saline |
After induction |
End of surgery |
|
|
30/ 30 |
Breast plastic surgeries |
1.5 mg/kg |
1.5 mg/kg/hr |
No treatment |
30 mins before induction |
End of surgery |
|
|
28/ 28 |
Elective total thyroidectomy |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
Before induction |
End of surgery |
|
|
41/ 43 |
Thyroidectomy |
2 mg/kg |
3 mg/kg/hr |
Saline |
At induction |
Extubation |
|
|
20/ 20 |
Thoracic surgery |
No bolus |
1.98 mg/kg/hr |
Saline |
At induction |
End of surgery |
|
|
12/ 12 |
Laparoscopic fundoplication |
1 mg/kg |
2 mg/kg/hr |
Saline |
At induction |
24 hr after start of continuous infusion |
|
|
31/ 32 |
Outpatient laparoscopic surgery |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
Before induction |
End of surgery |
|
|
24/ 26 |
Laparoscopic |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
Before induction |
End of surgery |
|
|
39/ 40 |
Laparoscopic sterilisation in women |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
At induction |
30 mins after arrival at PACU |
|
|
45/ 45 |
Caesarean delivery |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
30 mins before induction |
60 mins after end of surgery |
|
|
57/ 58 |
Spine surgery |
No bolus |
2 mg/kg/hr |
Saline |
At induction |
Discharge from the PACU or a maximum of 8 hr |
|
|
31/ 31 |
Abdominal hysterectomy |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
At induction |
24 hr postop |
|
|
Ghimire 2020³ |
32/ 32 |
Laparoscopic surgery |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
Before induction |
After tracheal extubation |
|
17/ 19 |
Surgery for breast cancer |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
Before induction |
60 mins after end of surgery |
|
|
18/ 20 |
Radical retropubic prostatectomy |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
Before induction |
60 mins after end of surgery |
|
|
31/ 29 |
Colorectal surgery |
1.5 mg/kg |
120 mg/hr |
Saline |
Before induction |
4 hr |
|
|
Herzog 2020³ |
29/ 29 |
Robotic colorectal surgery |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
Before induction |
2 hr |
|
Ho |
28/ 29 |
Open colorectal surgery |
1.5 mg/kg |
60 mg/hr |
Saline |
At induction |
48 hr postop |
|
44/ 45 |
CABG |
1.5 mg/kg |
1.8 mg/kg/hr |
Saline |
After induction |
Up to 48 hr in the ICU |
|
|
30/ 30 |
Lumbar discectomy |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
30 mins before induction |
Until 10 mins after extubation |
|
|
30/ 30 |
Laparoscopic cholecystectomy |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
10 mins before induction |
End of first postop hr, max. 180 mins |
|
|
20/ 20 |
Laparoscopic colectomy |
1.5 mg/kg |
2 mg/kg/hr intraop and 1.33 mg/kg/h for 24 hr |
Saline |
At induction |
24 hr postop |
|
|
32/ 32 |
Inguinal herniorrhaphy |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
At induction |
End of surgery |
|
|
10/ 10 |
CABG |
3 mg/kg |
3 mg/kg/hr |
Saline |
At induction |
Unclear |
|
|
Kendall 2018³ |
74/ 74 |
Breast Cancer Surgery |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
At induction |
1 hr after end of surgery |
|
22/ 21 |
Laparoscopic appendectomy |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
At induction |
End of surgery |
|
|
17/ 17 |
Laparoscopic gastrectomy |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
Preop |
End of surgery |
|
|
Kim 2014a² |
36/ 38 |
CABG |
1.5 mg/kg |
2 mg/kg/hr |
No treatment |
Before induction |
24 hr after end of surgery |
|
Kim 2014b² |
32/ 36 |
Laparoscopic colectomy |
1 mg/kg |
1 mg/kg/hr |
Saline |
Before induction |
After 24 hr |
|
Kim |
25/ 26 |
Elective one‐level laminectomy and discectomy |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
Preop |
End of surgery |
|
Kim |
39/ 39 |
Elective breast cancer surgery |
2 mg/kg |
2 mg/kg/hr |
Saline |
After induction |
End of surgery |
|
20/ 20 |
Major abdominal surgery |
1.5 mg/kg |
5 mg/kg/hr |
Saline |
30 mins before induction |
1 hr after end of surgery |
|
|
20/ 20 |
Surgery for colon cancer |
2 mg/kg |
3 mg/kg/hr |
Saline |
30 mins before induction |
End of surgery |
|
|
25/ 24 |
Outpatient laparoscopic cholecystectomy |
1.5 mg/kg |
2 mg/kg/hr |
No treatment |
At induction |
End of surgery |
|
|
20/ 20 |
Laparoscopic prostatectomy |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
At induction |
End of surgery |
|
|
50/ 49 |
Off‐pump coronary artery bypass graft surgery |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
At induction |
End of surgery |
|
|
Lv |
45/ 45 |
Laparoscopic Radical Gastrectomy |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
15 min before induction |
End of surgery |
|
33/ 34 |
Prostatectomy |
1.5 mg/kg |
2 mg/kg/hr during surgery, |
Saline |
Before induction |
24 hr postop |
|
|
28/ 30 |
Hip |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
30 mins before induction |
1 hr after end of surgery |
|
|
114/ 127 |
Cardiac surgery |
1 mg/kg |
240 mg for 1 hr, |
Saline |
After induction |
48 hr postop |
|
|
29/ 27 |
Outpatient surgery |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
After induction |
1 hr after arrival in the PACU |
|
|
28/ 27 |
Cardiac surgery |
1 mg/kg |
240 mg over the first hr and |
Saline |
At induction |
48 hr postop |
|
|
81/ 77 |
CABG |
1 mg/kg |
120 mg/hr for 2 hr, and 60 mg/hr thereafter |
Saline |
At induction |
Total of 12 hours |
|
|
20/ 20 |
Hysterectomy |
No bolus |
2 mg/kg/hr |
Saline |
At induction |
End of surgery |
|
|
24/ 24 |
Functional endoscopic sinus surgery |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
After induction |
End of surgery |
|
|
21/ 22 |
Laparoscopic cholecystectomy |
1.5 mg/kg |
3 mg/kg/hr |
Saline |
Before induction |
1 hr after end of surgery |
|
|
40/ 40 |
Supratentorial tumour surgery |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
After induction |
End of surgery |
|
|
Peng |
40/ 40 |
Hysteroscopic surgery |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
Before induction |
End of surgery |
|
Rekatsina 2021³ |
29/ 26 |
Abdominal gynecological surgery |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
10 mins before induction |
End of surgery |
|
15/ 15 |
Cholecystectomy |
100 mg |
180 mg/hr |
Saline |
Before induction |
24 hr postop |
|
|
40/ 40 |
Laparoscopic cholecystectomy |
2 mg/kg |
2 mg/kg/hr |
Saline |
Before induction |
End of surgery |
|
|
39/ 39 |
Abdominal hysterectomy |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
30 mins before induction |
1 hr after surgery |
|
|
Sherif 2017³ |
46/ 49 |
Laparoscopic sleeve gastrectomy |
2 mg/kg |
1.5 mg/kg/hr |
Saline |
10 mins before induction |
End of surgery |
|
14/ 13 |
VATS |
1.5 mg/kg |
180 mg/hr if TBW was more than 70 kg or 120 mg/hr if weight was less than 70 kg |
Saline |
At induction |
End of surgery |
|
|
40/ 40 |
Ophthalmologic surgeries |
No bolus |
2.5 mg/kg/hr |
Saline |
NA |
Intraoperatively |
|
|
Song 2017³ |
36/ 35 |
Laparoscopic cholecystectomy |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
At induction |
End of surgery |
|
67/ 67 |
Open abdominal surgery |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
At induction |
1 hr after surgery |
|
|
20/ 20 |
Large bowel surgery |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
Before induction |
Before skin suturing |
|
|
20/ 20 |
Tonsillectomy |
1.5 mg/kg |
2 mg/kg/hr over 6 hr and |
Saline |
30 mins before induction |
24 hr |
|
|
37/ 34 |
Breast cancer surgery |
1.5 mg/kg, max. 150 mg |
2 mg/kg/h, max 200 mg/hr |
Saline |
Before induction |
2 hr after arrival in PACU or at discharge from PACU |
|
|
30/ 30 |
Laparoscopic colon resection |
1.5 mg/kg |
2 mg/kg/hr during surgery, 1 mg/ |
Saline |
Before induction |
24 hr postop |
|
|
18/ 20 |
Cholecystectomy |
100 mg |
120 mg/hr |
Saline |
30 mins before induction |
24 hr postop |
|
|
43/ 45 |
CABG |
1.5 mg/kg, second dose (4 mg/kg) was administered to the priming solution |
240 mg/hr |
Saline |
At induction |
End of surgery |
|
|
15/ 15 |
Hysterectomy |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
10 mins before induction |
Discharge from the operating room |
|
|
Wang 2021³ |
49/ 50 |
Upper airway surgery |
2 mg/kg |
2 mg/kg/hr |
Saline |
10 mins before induction |
End of surgery |
|
37/ 38 |
Radical retropubic prostatectomy |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
Before induction |
End of surgery |
|
|
25/ 25 |
Laparoscopic cholecystectomy |
No bolus |
3 mg/kg/hr |
Saline |
30 mins before induction |
End of surgery |
|
|
32/ 32 |
Laparoscopic transperitoneal renal surgery |
1.5 mg/kg |
2 mg/kg/hr during surgery, |
Saline |
At induction |
24 hr postop |
|
|
60/ 60 |
Abdominal hysterectomy |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
10 mins before induction |
Wound closure |
|
|
Xu |
60/ 60 |
Laparoscopic hysterectomy |
1.5 mg/kg |
1.5 mg/kg/hr |
Saline |
10 mins before induction |
30 mins before the end of surgery |
|
24/ 26 |
Laparoscopic |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
At induction |
End of surgery |
|
|
30/ 30 |
Transabdominal hysterectomy |
2 mg/kg |
1.5 mg/kg/hr |
Saline |
20 mins before induction |
End of surgery |
|
|
17/ 19 |
Subtotal gastrectomy |
1.5 mg/kg |
2 mg/kg/hr |
Saline |
At induction |
End of surgery |
|
|
20/ 20 |
Laparotomy |
1.0 mg/kg |
2 mg/kg/hr |
Saline |
At induction |
End of surgery |
|
¹’At induction’ was defined as admission between 10 minutes before and 5 minutes after induction
²RCTs included in the systematic review by Weibel (2018)
³Additional RCTs, not included in the systematic review by Weibel (2018)
CABG, Coronary artery bypass graft; CPB, cardiopulmonary bypass; NA, not available; TWB, total body weight; VATS, Video-assisted thoracic surgery.
In 73 studies i.v. lidocaine administration was initiated with a bolus dose of 1 mg/kg to 3 mg/kg of body weight or 100 mg lidocaine, 1.5 mg/kg being the most common dose, used in 75% of the included trials. In five studies lidocaine administration was started without a bolus dose.
In 41 studies, the continuous infusion of lidocaine was administered with a rate of ≥ 2 mg/kg/h, whereas an infusion rate of < 2 mg/kg/h was used in another 27 studies. In 9 trials, a higher infusion dose (≥ 2 mg/kg/h) was used during the first study period followed by continuous infusion < 2 mg/kg/h during the second study period. One study used different rates for a high versus low total body weight (Slovack 2015).
Results
If applicable, means and standard deviations were estimated from the medians and interquartile ranges using the method by Hozo (2005). Pain scores on a 100-point scale were divided by 10 if the data could be pooled.
PICO 1. Lidocaine vs. standard care
1. Postoperative pain
1.1 Postoperative pain at PACU arrival
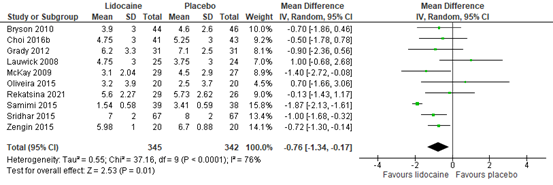
Pain scores at PACU arrival were reported by ten RCTs. The results are presented in figure 1. A mean difference (MD) of - 0.76 (95% CI -1.34, -0.17) was found in favour of lidocaine. This difference is considered not clinically relevant.
Figure 1. Postoperative pain at PACU arrival
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: Confidence Interval
In addition to the pooled data, six RCTs presented pain scores at PACU arrival in figures. Five RCTs reported data in favour of lidocaine and 1 had similar data for both groups. This is in line with the pooled data. Details are described below.
Baral (2010) reported mean VAS scores at rest in figures. The pain score was considerably higher in the control group compared to the lidocaine group (approximately 4 vs. 1.5).
Choi (2016a) reported mean VAS pain scores (scale 0-100) in figures. The pain score was considerably higher in the control group compared to the lidocaine group (approximately 29 vs. 20).
Dewinter (2016) reported mean NRS scores for postoperative pain in PACU in figures. In both groups, the pain score was approximately 2.
Ghimire (2020) reported median NRS scores at rest for postoperative pain in PACU in figures. The pain score was higher in the control group compared to the lidocaine group (approximately 1 vs. 0).
Saadawy (2010) reported mean VAS scores for abdominal pain and shoulder pain in figures. No difference was found between the groups for postoperative shoulder pain. For abdominal pain, the VAS score of the control group was higher than the lidocaine group (approximately 3.5 vs. 2.8).
Sherif (2017) reported mean NRS scores in figures. At PACU arrival, the control group had considerably higher scores than the lidocaine group (approximately 6.5 vs. 3.9).
1.2 Postoperative pain at 6 hours
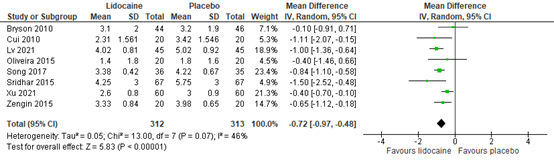
Pain scores at 6 hours post-surgery were reported by eight RCTs. The results are presented in figure 2. The MD was -0.72 (95% CI -0.97, -0.48) in favour of lidocaine. This difference is considered not clinically relevant.
Figure 2. Postoperative pain at 6 hours post-surgery
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: Confidence Interval
In addition to the pooled data, seven RCTs presented pain scores at 6 hours post-surgery in figures. Four RCTs reported data in favour of lidocaine, 1 reported data in favour of the control group and 2 RCTs had similar data for both groups. This is in line with the pooled data. Details are described below.
Dale (2016) reported mean NRS (0-10) scores at rest in figures. At 6 hours post-surgery, the lidocaine group reported a higher pain score than the control group (approximately 5.4 vs. 2.9).
Farag (2013) reported mean VRS scores in figures. At 4 to 6 hours post-surgery, the lidocaine and control group reported similar pain scores (both approximately 5).
Ghimire (2020) reported median NRS scores at rest for postoperative pain at 6 hours in figures. The pain scores in both groups were similar (both between 1 and 2).
Saadawy (2010) reported mean VAS scores for abdominal pain and shoulder pain in figures. No difference was found between the groups for postoperative shoulder pain. For abdominal pain, the VAS score of the control group was higher than the lidocaine group (approximately 5.4 vs. 2.3).
Striebel (1992) reported pain scores in figures. At 6 hours, the control group had higher VAS scores than the lidocaine group (approximately 4 vs. 2.8).
Weinberg (2016) reported VAS scores at rest in figures. The control group had higher VAS scores than the lidocaine group (approximately 3.2 vs. 2.1).
Wuethrich (2012) reported mean NRS (0-10) scores in figures. At 6 hours post-surgery, pain scores were higher in the control group than the lidocaine group (2 vs. 1).
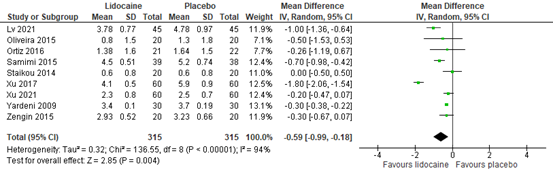
1.3 Postoperative pain at 12 hours
Pain scores at 12 hours post-surgery were reported by nine RCTs. The results are presented in figure 3. The MD was -0.59 (95% CI -0.99, -0.18) in favour of lidocaine. This difference is considered not clinically relevant.
Figure 3. Postoperative pain at 12 hours post-surgery
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: Confidence Interval
In addition to the pooled data, seventeen RCTs presented pain scores at 12 hours post-surgery in different ways, mostly in figures. Fifteen RCTs reported data in favour of lidocaine, 1 in favour of the control and 1 had similar data for both groups. This is in line with the pooled data. Details are described below.
Ahn (2015) reported mean VAS (0-100) scores in figures. The control group had higher pain scores than the lidocaine group at 12 hours post-surgery (approximately 31 vs. 24).
Baral (2010) reported mean VAS scores at rest in figures. The pain score was a bit higher in the control group compared to the lidocaine group (approximately 3.2 vs. 2.6).
Choi (2016a) reported mean VAS pain scores (scale 0-100) in figures. The pain score was higher in the control group compared to the lidocaine group (approximately 19 vs. 16).
Dale (2016) reported mean NRS (0-10) scores at rest in figures. At 12 hours post-surgery, the lidocaine group reported a higher pain score than the control group (approximately 4.1 vs. 1.3).
Ghimire (2020) reported median NRS scores at rest for postoperative pain at 12 hours in figures. The pain score was higher in the control group compared to the lidocaine group (approximately 1.5 vs. 1).
Ho (2018) reported median NRS scores in figures. At 12 hours post-surgery, the pain scores in both groups were similar (approximately 4).
Kang (2011) reported mean VAS scores (0-100) in figures. At 12 hours post-surgery, the pain scores were higher in the control group compared to the lidocaine group (approximately 26 vs. 21).
Kim (2011) reported mean VAS (0-100) pain scores in figures. The control group had higher pain scores than the lidocaine group at 12 hours post-surgery (approximately 31 vs. 23).
Kim (2014c) reported VAS (0-100) pain scores in figures. The control group had higher pain scores than the lidocaine group at 12 hours post-surgery (approximately 23 vs. 17).
Kuo (2006) reported mean VAS scores at rest in figures. At 12 hours post-surgery, the control group had slightly higher pain scores than the lidocaine group (approximately 5 vs. 4.5).
Saadawy (2010) reported mean VAS scores for abdominal pain and shoulder pain in figures. For shoulder pain, the control group had higher pain scores than the lidocaine group (approximately 4.7 vs. 2.6). For abdominal pain, the pain scores of the control group were also higher than the lidocaine group (approximately 4.3 vs. 2.0).
Sherif (2017) reported mean NRS scores in figures. At 12 hours post-surgery, the control group had a higher pain score than the lidocaine group (approximately 3.4 vs. 2.4).
Tikuisis (2014) reported mean VAS scores at rest without standard deviations. At 12 hours post-surgery, the control group had a pain score of 3.8 and the lidocaine group 2.8.
Weinberg (2016) reported mean VAS scores at rest in figures. The pain scores in the control group were slightly higher than the lidocaine group (approximately 1.7 vs. 2.3).
Wu (2005) reported mean VAS scores at 12 hours post-surgery in figures. The pain scores in the control group were slightly higher than the lidocaine group (approximately 2.8 vs. 2.5).
Yang (2014) reported mean VAS scores in figures. The pain scores I the control group were slightly higher than the lidocaine group (approximately 3.2 vs. 2.5).
Yon (2014) reported mean VAS (0-100) scores at 12 hours post-surgery in figures. The pain scores in the control group were slightly higher than the lidocaine group (approximately 42 vs. 38).
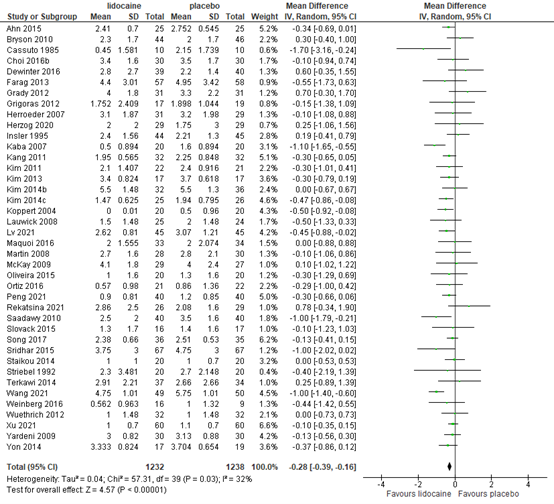
1.4 Postoperative pain at 24 hours
Pain scores at 24 hours post-surgery were reported by 40 RCTs. The results are presented in figure 4. The MD was -0.28 (95% CI -0.39, -0.16) in favour of lidocaine. This difference is not clinically relevant.
Figure 4. Postoperative pain at 24 hours post-surgery
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: Confidence Interval
In addition to the pooled data, three RCTs presented pain scores at 24 hours post-surgery in different figures. All three RCTs reported data in favour of lidocaine. This is in line with the pooled data. Details are described below.
Choi (2016a) reported mean VAS pain scores (scale 0-100) in figures. The pain score was higher in the control group compared to the lidocaine group (approximately 16 vs. 14).
Ghimire (2020) reported median NRS scores at rest for postoperative pain 24 hours in figures. The pain score was higher in the control group compared to the lidocaine group (approximately 1.5 vs. 1).
Ho (2018) reported median NRS scores in figures. At 24 hours post-surgery, the pain scores in the control group were slightly higher than the lidocaine group (approximately 4.2 vs. 3.2).
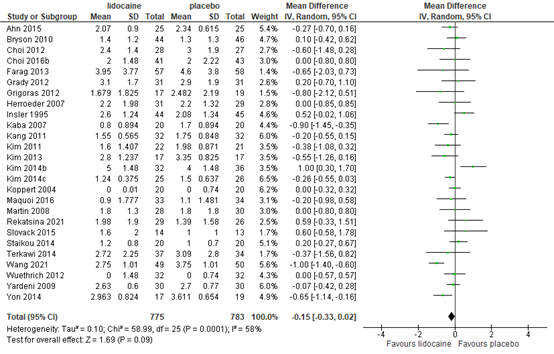
1.5 Postoperative pain at 48 hours
Pain scores at 48 hours post-surgery were reported by 26 RCTs. The results are presented in figure 5. The MD was -0.15 (95% CI -0.33, 0.02) in favour of lidocaine. This difference is not clinically relevant.
Figure 5. Postoperative pain at 48 hours post-surgery
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: Confidence Interval
In addition to the pooled data, three RCTs presented pain scores at 48 hours post-surgery in different ways. One RCT reported data in favour of lidocaine, 1 in favour of the control and 1 had similar data for both groups. These varied results are in line with the pooled data. Details are described below.
Choi (2016a) reported mean VAS pain scores (scale 0-100) in figures. The pain score was higher in the control group compared to the lidocaine group (approximately 11 vs. 9).
Ho (2018) reported median NRS scores in figures. At 48 hours post-surgery, the control group had slightly lower pain scores than the lidocaine group (approximately 2 vs. 3).
Sherif (2017) reported mean NRS scores in figures. At 48 hours post-surgery, the pain scores in both groups were similar (both between 5.5 and 6).
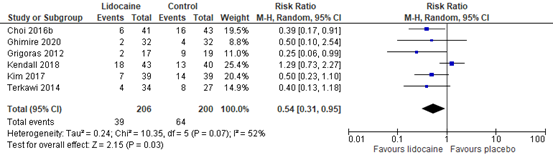
2. Chronic postoperative pain
Six RCTs reported chronic postoperative pain after surgery (minimum follow-up of three months). The results are presented in figure 6. The risk ratio (RR) is 0.54 (95% CI 0.31, 0.95) in favour of lidocaine. This difference is considered clinically relevant.
Figure 6. Chronic pain
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: Confidence Interval
3. Postoperative opioid consumption
All reported doses were converted to morphine milligram equivalents (MME) i.v.
3.1 Postoperative opioid consumption in PACU
In total, 23 trials reported data on postoperative opioid consumption. Thirteen trials applied morphine for postoperative pain relief (Bryson 2010; Cui 2010; Farag 2013; Grady 2012; Grigoras 2012; Groudine 1998; Koppert 2004; Martin 2008; McKay 2009; Rekatsina 2021; Saadawy 2010; Slovack 2015; Weinberg 2016); 6 trials applied fentanyl (Ahn 2015; Choi 2016b; Kang 2011; Kim 2013; Lauwick 2008; Terkawi 2014; two hydromorphone (De Oliveira 2012; De Oliveira 2014); one tramadol (Ghimire 2020) and one piritramide (Kaba 2007).
The results are presented in figure 7. The MD was -2.89 (95% CI -3.59, -2.19) in favour of lidocaine. This difference is considered not clinically relevant.
Figure 7. Postoperative opioid consumption in PACU
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: Confidence Interval
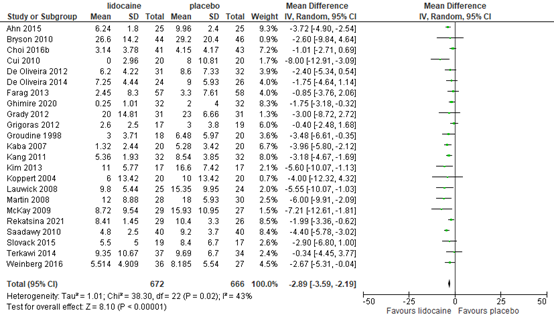
3.2 Postoperative opioid consumption in 24 hours
Twenty RCTs reported data on postoperative opioid consumption. Twelve studies reported postoperative morphine consumption (Bryson 2010; Grigoras 2012; Herzog 2020; McKay 2009; Oliveira 2015; Rekatsina 2021; Samimi 2015; Sherif 2017; Slovack 2015; Sridhar 2015; Weinberg 2016; Wuethrich 2012), four fentanyl (Song 2017; Terkawi 2014; Xu 2017; Xu 2021), two tramadol (Dewinter 2016; Ghimire 2020), and one hydromorphone (De Oliveira 2014). One study did not report which opioid was used (Kendall 2018).
The results are presented in figure 8. The MD was -3.67 (95% CI -6.15, -1.19) in favour of lidocaine. This difference is considered not clinically relevant.
Figure 8. Postoperative opioid consumption in 24 hours
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: Confidence Interval
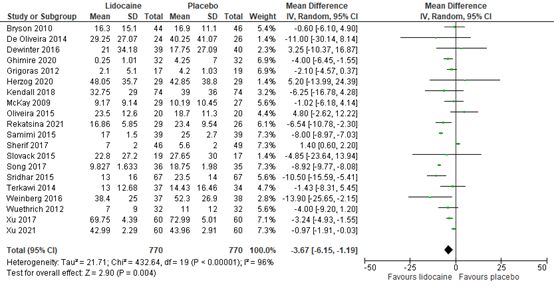
3.3 Total postoperative opioid consumption
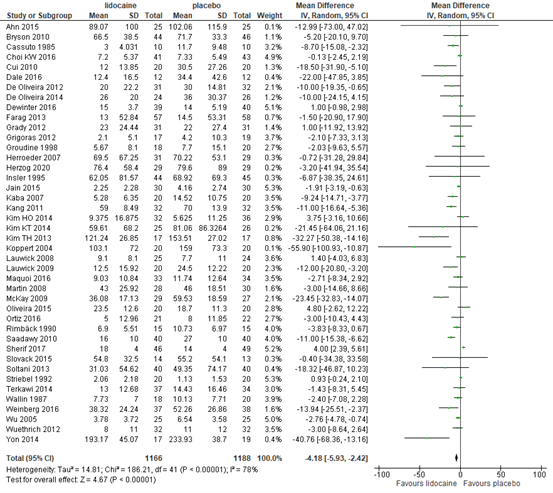
A total of 42 RCTs reported cumulative opioid consumption in the total postoperative period. Of all trials reporting data on postoperative opioid consumption, 18 trials applied morphine for postoperative pain relief (Bryson 2010; Cui 2010; Farag 2013; Grady 2012; Grigoras 2012; Groudine 1998; Herzog 2020; Koppert 2004; Lauwick 2009; Martin 2008; McKay 2009; Oliveira 2015; Ortiz 2016; Saadawy 2010; Sherif 2017; Slovack 2015; Weinberg 2016; Wuethrich 2012); 9 trials applied fentanyl (Ahn 2015; Choi 2016b; Dale 2016; Insler 1995; Kang 2011; Kim KT 2014; Kim 2013; Terkawi 2014; Yon 2014); seven trials applied meperidine/pethidine (Cassuto 1985; Kim HO 2014; Rimbäck 1990; Soltani 2013; Striebel 1992; Wallin 1987; Wu 2005); one hydromorphone (De Oliveira 2012); one trial offered tramadol (Dewinter 2016); one pentazocine (Jain 2015); one oxycodone (Lauwick 2008); and three piritramide (Herroeder 2007; Kaba 2007; Maquoi 2016). One study did not report which opioid was used (De Oliveira 2014).
The results are presented in figure 9. The MD was -4.18 (95% CI -5.93, -2.42) in favour of lidocaine. This difference is considered not clinically relevant.
Figure 9. Postoperative opioid consumption in the total postoperative period
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: Confidence Interval
4. Adverse events
Adverse events are divided into cardiotoxicity, and neurotoxicity. In addition, several studies reported that there were no signs of lidocaine toxicity in either of the groups (Ahn, 2015; Cassuto, 1985; Choi, 2016ab; Cui, 2010; De Oliveira, 2012; De Oliveira, 2014; Dewinter, 2016; El-Tahan, 2009; Grigoras, 2012; Groudine, 1998; Kim, 2011; Kim, 2013; Kim, 2014abc; Martin, 2008; Ortiz, 2016; Peng, 2016; Rimback, 1990; Samimi, 2015; Striebel, 1992; Terkawi, 2014; Tikuisis, 2014; Wu, 2005; Wuethrich, 2012; Yang, 2014).
4.1 Cardiotoxicity
Cardiotoxicity was divided into arrhythmias (i.e., bradycardia and/or tachycardia) and hypotension.
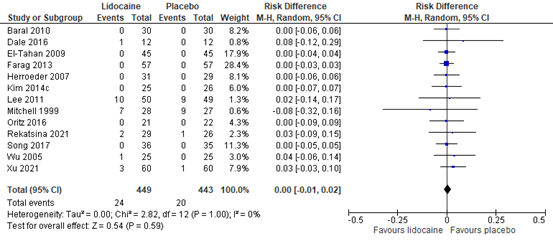
4.1.1 Arrhythmia
Thirteen RCTs reported the incidence of arrhythmia. The results are presented in figure 10. The risk difference (RD) is 0.00 (95% CI -0.01, 0.02). This difference is not clinically relevant.
Figure 10. Incidence of arrhythmia
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: Confidence Interval
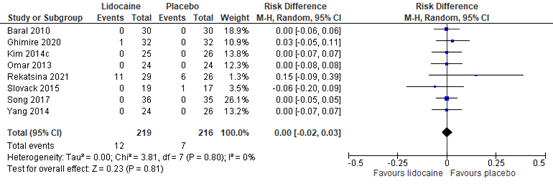
4.1.2 Hypotension
Eight RCTs reported the incidence of hypotension. The results are presented in figure 11. The risk difference (RD) is -0.00 (95% CI -0.02, 0.03). This difference is not clinically relevant.
Figure 11. Incidence of hypotension
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: Confidence Interval
4.2 Neurotoxicity
Ten RCTs reported signs of possible neurotoxicity.
Baral (2010) reported no cases of perioral numbness in both the lidocaine and the control group.
Cassuto (1985) reported light-headedness in 1 patient in the lidocaine group and 1 patient in the control group.
Choi (2012) reported dizziness at 24 hours (1 versus 3 patients in lidocaine and control group, respectively), 48 hours (1 versus 2 patients in lidocaine and control group, respectively), and 72 hours (1 patient in both groups).
Dale (2016) reported 1 case of perioral paresthesia in the lidocaine group versus 0 in the control group.
El-Tahan (2009) reported no cases in either group of light-headedness, perioral numbness, or seizures.
Jain (2015) reported 3 patients with drowsiness in the lidocaine group and 0 in the control group. No patients had perioral numbness. The incidence of light-headedness was comparable in both groups.
Koppert (2004) found comparable incidence of drowsiness and light-headedness in both groups.
McKay (2009) reported 1 case of dizziness and visual disturbance in the lidocaine group versus none in the control group.
Wallin (1987) reported 2 cases of drowsiness in the lidocaine group and none in the control group.
Weinberg (2016) reported dizziness in 14 versus 20 patients and perioral numbness in 2 and 2 patients in the lidocaine and control group, respectively.
Level of evidence of the literature
The level of evidence for all outcome measures started as high because all included studies were RCTs.
The level of evidence regarding the outcome measure postoperative pain at PACU arrival was downgraded by 2 levels because of study limitations (risk of bias, -1); wide confidence intervals (imprecision, -1). The level of evidence is low.
The level of evidence regarding the outcome measure postoperative pain at 6 hours post-surgery was downgraded by 1 level because of study limitations (risk of bias -1). The level of evidence is moderate.
The level of evidence regarding the outcome measure postoperative pain at 12 hours post-surgery was downgraded by 1 level because of study limitations (risk of bias, -1). The level of evidence is moderate.
The level of evidence regarding the outcome measure postoperative pain at 24 hours post-surgery was downgraded by 1 level because of study limitations (risk of bias, -1). The level of evidence is moderate.
The level of evidence regarding the outcome measure postoperative pain at 48 hours post-surgery was downgraded by 1 level because of study limitations (risk of bias, -1). The level of evidence is moderate.
The level of evidence regarding the outcome measure chronic pain was downgraded by 1 level because of wide confidence intervals and a low number of included patients (imprecision, -1). The level of evidence is moderate.
The level of evidence regarding the outcome measure postoperative opioid consumption in PACU was downgraded by 1 level because of study limitations (risk of bias, -1). The level of evidence is moderate.
The level of evidence regarding the outcome measure postoperative opioid consumption in 24 hours was downgraded by 1 level because of study limitations (risk of bias, -1). The level of evidence is moderate.
The level of evidence regarding the outcome measure opioid consumption in total postoperative period was downgraded by 1 level because of study limitations (risk of bias, -1). The level of evidence is moderate.
The level of evidence regarding the outcome measure arrhythmia was downgraded by 1 level because of a very low number of events (imprecision, -1). The level of evidence is moderate.
The level of evidence regarding the outcome measure hypotension was downgraded by 1 level because of a very low number of events (imprecision, -1). The level of evidence is moderate.
The level of evidence regarding the outcome measure neurotoxicity was downgraded by 2 levels because of study limitations (risk of bias, -1), and a very low number of events (imprecision, -1). The level of evidence is low.
PICO 2. Lidocaine vs. epidural analgesia
Description of studies
Five RCTs were included that compared perioperative lidocaine intravenous with epidural analgesia. In table 2, an overview of these studies is presented.
Table 2. Characteristics of included studies.
|
Author, year |
N (I/C) |
Surgical procedure |
Lidocaine intervention |
Epidural Control |
Start infusion¹ |
End infusion |
|
|
|
|
Bolus dose |
Infusion dose |
|
|||
|
Kuo 2006 |
20/ 20 |
Surgery for colon cancer |
2 mg/kg |
3 mg/kg/h |
Thoracic epidural with lidocaine 2 mg/kg for 10 min, then 3 mg/kg/h + an equal volume of saline i.v. |
30 mins pre-op |
End of surgery |
|
Kutay Yazici 2021 |
25/ 25 |
Gynecologic cancer surgery |
1.5 mg/kg |
1.5 mg/kg/h
Patients received postoperative PCA (morphine) |
Intraoperative i.v. saline infusion + intraoperative remifentanil infusion 0.1-0.2 µg/kg/min + postoperative PCA with epidural bupivacaine HCl (placed at Th 9-12) |
At induction |
24 hrs postop |
|
Staikou 2014 |
20/ 20 |
Major large bowel surgery |
1.5 mg/kg |
2 mg/kg/h + Epidural bolus ropivacaine 20 mg and morphine 1 mg postoperative |
Lumbar epidural with 2% lidocaine intraoperative+ Epidural bolus ropivacaine 20 mg and morphine 1 mg postoperative |
Pre-induction |
End of surgery |
|
Swenson 2010 |
21/ 21 |
Colon resection |
None |
2 mg/min for <70 kg and 3 mg/min for >70 kg. Reduced due to reaching toxic levels (1 mg/min for <70 kg and 2 mg/min for >70 kg |
Thoracic epidural with bupivacaine 0.125% and hydromorphone 6 µg/mL were started 1 h after the end of surgery |
After induction |
Day after return of bowel function (mean: 3 days) |
|
Wongyingsinn 2011
|
30/ 30 |
Laparoscopic colorectal surgery |
1.5 mg/kg (maximum 100 mg) |
2 mg/kg/h intraoperative, 1 mg/kg/h postoperative |
Thoracic epidural with bupivacaine 0.25% 5 to 8 mL/h started preoperative. Continuous epidural analgesia with bupivacaine 0.1% and morphine 0.02 mg/mL started post-op |
Pre-induction |
48 hrs post-op |
PCA, patient-controlled analgesia.
1. Postoperative pain
1.1 Postoperative pain at PACU arrival
Kutay Yazici (2021) reported VAS scores at 15 minutes post-surgery. In the lidocaine group, the mean pain score was 3.8 (SD 0.1) and in the epidural group 3.2 (SD 0.1).
1.2 Postoperative pain at 6 hours
Kutay Yazici (2021) reported VAS scores at 6 hours post-surgery. In the lidocaine group, the mean pain score was 2.4 (SD 0.1) and in the epidural group 2.2 (SD 0.1).
Swenson (2010) reported median pain scores in figures at the day of the surgery. The pain score was higher in the lidocaine than the epidural group (approximately 4.7 vs. 3.2).
1.3 Postoperative pain at 12 hours
Three RCTs reported postoperative pain at 12 hours post-surgery.
Kuo (2006) reported mean VAS scores at rest in figures. At 12 hours post-surgery, the pain scores for the lidocaine and the TEA group were comparable (both between 2.5 and 3).
Kutay Yazici (2021) reported VAS scores at 12 hours post-surgery. In the lidocaine group, the mean pain score was 1.8 (SD 0.9) and in the epidural group 1.8 (SD 0).
Staikou (2014) reported mean VAS scores at rest. At 12 hours post-surgery, the pain scores for the lidocaine group were 0.6 (SD 0.8) and in the epidural group 0.6 (SD 0.8). The MD was 0.00 (95% CI -0.50, 0.50).
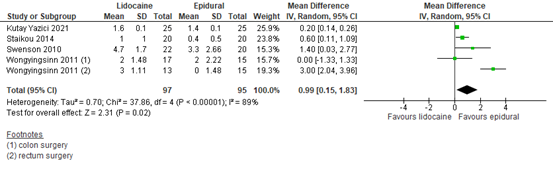
1.4 Postoperative pain at 24 hours
Four RCTs reported postoperative pain at 24 hours post-surgery. Wongyingsinn (2011) compared two types of epidural analgesia to lidocaine. The results are presented in figure 12. The MD is 0.99 (95% CI 0.15, 1.83) in favour of epidural analgesia. This difference is considered not clinically relevant.
Figure 12. Postoperative pain at 24 hours post-surgery
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: Confidence Interval
In addition to the pooled data, two studies presented pain scores at 24 hours post-surgery in different ways.
Kuo (2006) reported mean VAS scores at rest in figures. At 24 hours post-surgery, the pain scores in both groups were similar (both around 2.8).
Swenson (2010) reported pain scores in figures after the first operative day. For both groups, the pain scores were similar (both around 2.5).
1.5 Postoperative pain at 48 hours
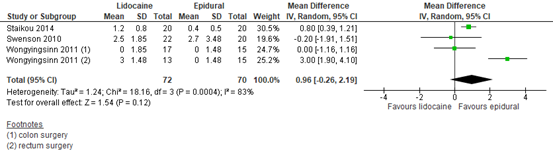
Three RCTs reported postoperative pain at 24 hours post-surgery. Wongyingsinn (2011) compared two types of epidural analgesia to lidocaine. The results are presented in figure 13. The MD is 0.96 (95% CI -0.26, 2.19) in favour of epidural. This difference is considered not clinically relevant.
Figure 13. Postoperative pain at 48 hours post-surgery
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: Confidence Interval
In addition to the pooled data, two studies presented pain scores at 48 hours post-surgery in different ways.
Kuo (2006) reported mean VAS scores at rest in figures. At 48 hours post-surgery, the pain scores in both groups were similar (both around 2.3).
Swenson (2010) reported pain scores in figures after the second operative day. For both groups, the pain scores varied between 1.5 and 2.
2. Chronic pain
No studies were included comparing lidocaine to epidural analgesia and reporting chronic pain.
3. Postoperative opioid consumption
3.1 Postoperative opioid consumption in PACU
No studies were included comparing lidocaine to epidural analgesia and reporting postoperative opioid consumption in PACU.
3.2 Postoperative opioid consumption in 24 hours
Kutay Yazici (2021) reported the total postoperative morphine consumption in 24 hours, including morphine in postoperative patient-controlled analgesia (PCA). The lidocaine group received 18 mg (SD 3) and the epidural group 0.88 (SD 0.26). However, in the lidocaine group, the patients received PCA with morphine, in the epidural group they did not. The rescue doses morphine provided were similar between both groups: 0.61 mg (SD 0.22) in the lidocaine group and 0.88 mg (SD 0.26) in the epidural group. This difference in rescue medication is not clinically relevant.
Wongyingsinn (2011) reported postoperative morphine consumption in 24 hours. The lidocaine group received a median of 25.5 mg (interquartile range (IQR) 17-41) via PCA and the epidural group 3.8 mg (IQR 3.3-4.9) morphine via epidural. This difference is considered clinically relevant in favour of the epidural group.
3.3 Opioid consumption in total postoperative period
Staikou (2014) reported morphine consumption in the total postoperative period (48 hours). Both groups received morphine and ropivacaine via a patient-controlled epidural analgesia pump starting in PACU if analgesia was inadequate. The lidocaine group reported a mean postoperative morphine consumption of 2.72 mg (SD 1.01) and the epidural group 2.56 mg (SD 0.2). The MD is 0.16 (95% CI -0.29, 0.61) in favour of epidural analgesia. This difference is considered not clinically relevant.
Wongyingsinn (2011) reported postoperative morphine consumption in 48 hours. The lidocaine group received a median of 8.5 (IQR 0-31) via PCA and the epidural group 2.9 (IQR 2.0-3.5) morphine via epidural. This difference is considered not clinically relevant in favour of the epidural group.
Wongyingsinn (2011) also reported oral oxycodone consumption as breakthrough medication at 72 hours post-surgery. The lidocaine group received a median of 20.0 (IQR 20-32) mg and the epidural group 27.5 (IQR 20-35). This difference is favour of the intravenous lidocaine group was not considered clinically relevant.
4. Adverse events
Adverse events are divided into cardiotoxicity and neurotoxicity. In addition, two studies reported that there were no signs of lidocaine toxicity in either of the groups (Kutay Yazici, 2021; Wongyingsinn, 2011).
4.1 Cardiotoxicity
Cardiotoxicity was divided into arrhythmias and hypotension.
4.1.1 Arrhythmia
Kuo (2006) reported bradycardia in 3 out of 20 patients (15%) in the lidocaine group and 0 out of 20 in the epidural group.
Swenson (2010) reported arrhythmia in 1 out of 22 (4.5%) patients in the lidocaine group and 1 out of 20 (5%) patients in the epidural group.
4.1.2 Hypotension
No studies were included comparing lidocaine to epidural analgesia and reporting hypotension.
4.2 Neurotoxicity
Staikou (2014) reported 1 out of 20 patients (5%) with transient confusion in the lidocaine group and 0 out of 20 in the epidural group.
Swenson (2010) reported dizziness/light-headedness in 1 out of 21 patients (4.8%) in both groups.
Level of evidence of the literature
The level of evidence regarding all outcome measures started as high, because the studies were RCTs.
The level of evidence regarding the outcome measure postoperative pain at PACU arrival was downgraded by 3 levels because of study limitations (risk of bias, -1); number of included patients (imprecision, -2). The level of evidence is very low.
The level of evidence regarding the outcome measure postoperative pain at 6 hours post-surgery was downgraded by 3 levels because of study limitations (risk of bias, -1); number of included patients (imprecision, -2). The level of evidence is very low.
The level of evidence regarding the outcome measure postoperative pain at 12 hours post-surgery was downgraded by 2 levels because of study limitations (risk of bias, -1); number of included patients (imprecision, -1). The level of evidence is low.
The level of evidence regarding the outcome measure postoperative pain at 24 hours post-surgery was downgraded by 2 levels because of study limitations (risk of bias, -1); the pooled data crossing the boundary of clinical relevance (imprecision, -1). The level of evidence is low.
The level of evidence regarding the outcome measure postoperative pain at 48 hours post-surgery was downgraded by 2 levels because of study limitations (risk of bias, -1); the pooled data crossing the boundary of clinical relevance (imprecision, -1). The level of evidence is low.
The level of evidence regarding the outcome measure chronic pain could not be graded, since no studies were included that reported this outcome measure.
The level of evidence regarding the outcome measure postoperative opioid consumption in PACU could not be graded, since no studies were included that reported this outcome measure.
The level of evidence regarding the outcome measure postoperative opioid consumption in 24 hours was downgraded by 2 levels because of study limitations (risk of bias, -1); number of included patients (imprecision, -1). The level of evidence is low.
The level of evidence regarding the outcome measure opioid consumption in total postoperative period was downgraded by 2 levels because of the number of included patients (imprecision, -2). The level of evidence is low.
The level of evidence regarding the outcome measure arrhythmia was downgraded by 3 levels because of study limitations (risk of bias, -1); number of included patients (imprecision, -2). The level of evidence is very low.
The level of evidence regarding the outcome measure hypotension could not be graded, since no studies were included that reported this outcome measure.
The level of evidence regarding the outcome measure incidence of neurotoxicity was downgraded by 3 levels because of study limitations (risk of bias, -1); number of included patients (imprecision, -2). The level of evidence is very low.
Zoeken en selecteren
A systematic review of the literature was performed to answer the following two questions: 1. What is the effectiveness of adding lidocaine intraoperatively to standard care (not epidural) in surgical patients on postoperative pain, adverse events and rescue analgesic consumption?
2. What is the effectiveness of adding lidocaine intraoperatively to standard care in comparison to an epidural in surgical patients on postoperative pain, adverse outcomes and rescue analgesic consumption?
PICO 1.
P (patients) patients undergoing a surgical procedure
I (intervention) intraoperative lidocaine i.v.
C (comparison) standard care
O (outcomes) postoperative pain (acute and chronic)
postoperative opioid consumption
adverse events (cardiotoxicity (hypotension, arrhythmia) and neurotoxicity (altered mental status, slurred speech))
PICO 2.
P (patients) patients undergoing a surgical procedure
I (intervention) intraoperative lidocaine i.v.
C (comparison) epidural analgesia
O (outcomes) postoperative pain (acute and chronic)
postoperative opioid consumption
adverse events
Relevant outcome measures
The guideline development group considered postoperative pain as a critical outcome measure for decision making; and postoperative opioid consumption and adverse events as an important outcome measure for decision making.
The working group defined the outcome measures as follows:
Postoperative pain at rest: Validated pain scale (Visual Analogue Scale (VAS), Numeric Rating Scale (NRS) or Verbal Rating Scale (VRS)) at post-anesthesia care unit (PACU) arrival, 6, 12, 24 and 48 hours post-surgery. Chronic postoperative pain: pain > 3 months, in line with the international association study of pain (IASP).
Postoperative opioid consumption was assessed in PACU, 24 hours post-surgery and total postoperative period.
Adverse events included cardiotoxicity (hypotension, arrhythmia) and neurotoxicity (altered mental status, slurred speech). The working group did not define hypotension, arrhythmia, altered mental status and slurred speech, but used the definitions used in the studies.
The working group defined one point as a minimal clinically (patient) important difference on a 10-point pain score and 10 mm on a 100 mm pain scale. Regarding postoperative opioid consumption, a difference of 10 mg was considered clinically relevant. For dichotomous variables, a difference of 10% was considered clinically relevant (RR <0.91 or >1.10; RD 0.10).
Search and select (Methods)
The databases Medline (via OVID) and Embase (via Embase.com) were searched with relevant search terms until 26-1-2022. The detailed search strategy is depicted under the tab Methods. The systematic literature search resulted in 1,199 hits. Studies were selected based on the following criteria:
- Systematic review or RCT
- Published ≥ 2000
- Patients ≥ 18 years
- Conform either of the PICOs
A total of 19 systematic reviews were initially selected based on title and abstract screening. After reading the full text, 17 systematic reviews were excluded (see the table with reasons for exclusion under the tab Methods). Subsequently, RCTs were screened that were published after the search date of the included systematic reviews. Therefore, 11 recently published RCTs were included in addition to the systematic reviews.
Results
Two systematic reviews and 11 recently published RCTs were included in the analysis of the literature.
For PICO 1, lidocaine vs. standard care, the Cochrane review by Weibel (2018), and 11 recent RCTs were included. Weibel (2018) included 66 RCTs comparing lidocaine to standard care.
For PICO 2, lidocaine vs. epidural analgesia, the Cochrane review by Weibel (2018) was included again, and 3 additional RCTs. Weibel (2018) included 2 RCTs comparing lidocaine to epidural analgesia.
Important study characteristics and results are summarized in the evidence tables. The assessment of the risk of bias is summarized in the risk of bias tables.
Referenties
- Caille G, Lelorier J, Latour Y, Besner JG. GLC determination of lidocaine in human plasma J Pharm Sci. 1977 Oct;66(10):1383-5.
- Dunn LK, Durieux ME. Perioperative Use of Intravenous Lidocaine. Anesthesiology. 2017 Apr;126(4):729-737. doi: 10.1097/ALN.0000000000001527. PMID: 28114177.
- Foo I, Macfarlane AJR, Srivastava D, Bhaskar A, Barker H, Knaggs R, Eipe N, Smith AF. The use of intravenous lidocaine for postoperative pain and recovery: international consensus statement on efficacy and safety. Anaesthesia. 2021 Feb;76(2):238-250.
- Foo I, Macfarlane AJR, Srivastava D, Bhaskar A, Barker H, Knaggs R, Eipe N, Smith AF. The use of intravenous lidocaine for postoperative pain and recovery: international consensus statement on efficacy and safety Anaesthesia. 2021 Feb;76(2):238-250. doi: 10.1111/anae.15270.
- Ghimire A, Subedi A, Bhattarai B, Sah BP. The effect of intraoperative lidocaine infusion on opioid consumption and pain after totally extraperitoneal laparoscopic inguinal hernioplasty: a randomized controlled trial. BMC Anesthesiol. 2020 Jun 3;20(1):137.
- Ho MLJ, Kerr SJ, Stevens J. Intravenous lidocaine infusions for 48 hours in open colorectal surgery: a prospective, randomized, double-blinded, placebo-controlled trial. Korean J Anesthesiol. 2018 Feb;71(1):57-65.
- Kendall MC, McCarthy RJ, Panaro S, Goodwin E, Bialek JM, Nader A, De Oliveira GS Jr. The Effect of Intraoperative Systemic Lidocaine on Postoperative Persistent Pain Using Initiative on Methods, Measurement, and Pain Assessment in Clinical Trials Criteria Assessment Following Breast Cancer Surgery: A Randomized, Double-Blind, Placebo-Controlled Trial. Pain Pract. 2018 Mar;18(3):350-359.
- Kutay Yazici K, Kaya M, Aksu B, Ünver S. The Effect of Perioperative Lidocaine Infusion on Postoperative Pain and Postsurgical Recovery Parameters in Gynecologic Cancer Surgery. Clin J Pain. 2021 Feb 1;37(2):126-132. doi: 10.1097/AJP.0000000000000900. PMID: 33229930.
- Miller M. Safety of postoperative lidocaine infusions on general care wards without continuous cardiac monitoring in an established enhanced recovery program. Reg Anesth Pain Med 2022;0:12.
- Peng X, Zhao Y, Xiao Y, Zhan L, Wang H. Effect of intravenous lidocaine on short-term pain after hysteroscopy: a randomized clinical trial. Braz J Anesthesiol. 2021 Jul-Aug;71(4):352-357. doi: 10.1016/j.bjane.2021.02.015. Epub 2021 Feb 6. PMID: 34229861; PMCID: PMC9373697.
- Pöpping DM, Zahn PK, Van Aken HK, Dasch B, Boche R, Pogatzki-Zahn EM. Effectiveness and safety of postoperative pain management: a survey of 18 925 consecutive patients between 1998 and 2006 (2nd revision): a database analysis of prospectively raised data. Br J Anaesth. 2008 Dec;101(6):832-40. doi: 10.1093/bja/aen300. Epub 2008 Oct 22. PMID: 18945716.
- Lv X, Li X, Guo K, Li T, Yang Y, Lu W, Wang S, Liu S. Effects of Systemic Lidocaine on Postoperative Recovery Quality and Immune Function in Patients Undergoing Laparoscopic Radical Gastrectomy. Drug Des Devel Ther. 2021 May 3;15:1861-1872. doi: 10.2147/DDDT.S299486. PMID: 33976537; PMCID: PMC8106403.
- Rekatsina M, Theodosopoulou P, Staikou C. Effects of Intravenous Dexmedetomidine Versus Lidocaine on Postoperative Pain, Analgesic Consumption and Functional Recovery After Abdominal Gynecological Surgery: A Randomized Placebo-controlled Double Blind Study. Pain Physician. 2021 Nov;24(7):E997-E1006. PMID: 34704710.
- Sherif AA, Elsersy HE. The impact of dexmedetomidine or xylocaine continuous infusion on opioid consumption and recovery after laparoscopic sleeve gastrectomy. Minerva Anestesiol. 2017 Dec;83(12):1274-1282. doi: 10.23736/S0375-9393.17.11855-9. Epub 2017 Jun 12. PMID: 28607333.
- Song X, Sun Y, Zhang X, Li T, Yang B. Effect of perioperative intravenous lidocaine infusion on postoperative recovery following laparoscopic Cholecystectomy-A randomized controlled trial. Int J Surg. 2017 Sep;45:8-13. doi: 10.1016/j.ijsu.2017.07.042. Epub 2017 Jul 10. PMID: 28705592.
- Wang Q, Ding X, Huai D, Zhao W, Wang J, Xie C. Effect of Intravenous Lidocaine Infusion on Postoperative Early Recovery Quality in Upper Airway Surgery. Laryngoscope. 2021 Jan;131(1):E63-E69. doi: 10.1002/lary.28594. Epub 2020 Mar 2. PMID: 32119135.
- Weibel S, Jelting Y, Pace NL, Helf A, Eberhart LH, Hahnenkamp K, Hollmann MW, Poepping DM, Schnabel A, Kranke P. Continuous intravenous perioperative lidocaine infusion for postoperative pain and recovery in adults. Cochrane Database Syst Rev. 2018 Jun 4;6(6):CD009642. doi: 10.1002/14651858.CD009642.pub3. PMID: 29864216; PMCID: PMC6513586.
- Xu S, Wang S, Hu S, Ju X, Li Q, Li Y. Effects of lidocaine, dexmedetomidine, and their combination infusion on postoperative nausea and vomiting following laparoscopic hysterectomy: a randomized controlled trial. BMC Anesthesiol. 2021 Aug 4;21(1):199. doi: 10.1186/s12871-021-01420-8. PMID: 34348668; PMCID: PMC8336323.
Evidence tabellen
Evidence tables
Risk of bias table for intervention studies (randomized controlled trials; based on Cochrane risk of bias tool and suggestions by the CLARITY Group at McMaster University)
|
Study reference
(first author, publication year) |
Was the allocation sequence adequately generated?
Definitely yes Probably yes Probably no Definitely no |
Was the allocation adequately concealed?
Definitely yes Probably yes Probably no Definitely no |
Blinding: Was knowledge of the allocated interventions adequately prevented?
Were patients blinded?
Were healthcare providers blinded?
Were data collectors blinded?
Were outcome assessors blinded?
Were data analysts blinded?
Definitely yes Probably yes Probably no Definitely no |
Was loss to follow-up (missing outcome data) infrequent?
Definitely yes Probably yes Probably no Definitely no |
Are reports of the study free of selective outcome reporting?
Definitely yes Probably yes Probably no Definitely no |
Was the study apparently free of other problems that could put it at a risk of bias?
Definitely yes Probably yes Probably no Definitely no |
Overall risk of bias If applicable/necessary, per outcome measure
LOW Some concerns HIGH
|
|
Ghimire, 2020 |
Probably yes;
Reason: Computer-based randomization |
Probably no;
Reason: Not described |
Probably yes
Reason: Patients, data collectors and outcome assessors were blinded. Other personnel not reported. |
Probably yes
Reason: Loss to follow-up was infrequent in intervention and control group. |
Definitely yes
Reason: All relevant outcomes were reported; |
Definitely yes;
Reason: No other problems noted |
LOW
|
|
Herzog, 2020 |
Probably no;
Reason: randomization using number sequence by the hospital pharmacy |
Probably no;
Reason: numbered containers by the hospital pharmacy, no details |
Definitely tes
Reason: investigators, patients, nurses, surgeons and the statistician were blinded |
Probably yes
Reason: Loss to follow-up was infrequent in intervention and control group. |
Definitely yes
Reason: All relevant outcomes were reported; |
Definitely yes;
Reason: No other problems noted |
Some concern |
|
Kendall, 2018 |
Probably yes;
Reason: Computer-based randomization |
Definitely yes;
Reason: sealed opaque envelopes were used |
Definitely yes;
Reason: All patients and other personnel were blinded |
Probably no;
Reason: Loss to follow-up was frequent in both groups. |
Definitely yes
Reason: All relevant outcomes were reported; |
Definitely yes;
Reason: No other problems noted |
Some concern |
|
Kim, 2017 |
Definitely yes;
Reason: computer-generated random number sequence |
Definitely yes;
Reason: sealed opaque envelopes were used |
Probably yes;
Reason: surgeons, patients, and outcome assessors were blinded. Statisticians not reported |
Probably yes
Reason: Loss to follow-up was infrequent in intervention and control group. |
Definitely yes
Reason: All relevant outcomes were reported; |
Definitely yes;
Reason: No other problems noted |
LOW
|
|
Lv, 2021 |
Definitely yes;
Reason: computer-generated random number sequence |
Definitely yes;
Reason: sealed opaque envelopes were used |
Definitely yes;
Reason: All patients and other personnel were blinded |
Probably yes
Reason: Loss to follow-up was 0 in intervention and control group. |
Definitely yes
Reason: All relevant outcomes were reported; |
Definitely yes;
Reason: No other problems noted |
LOW
|
|
Peng, 2021 |
Probably yes;
Reason: random number table method performed by an Independent Anesthetist |
Probably no;
Reason: Not described |
Probably no;
Reason: patients, and anesthesists were blinded. Other personnel and investigators were not described |
Probably yes
Reason: Loss to follow-up was infrequent in intervention and control group. |
Definitely yes
Reason: All relevant outcomes were reported; |
Definitely yes;
Reason: No other problems noted |
Some concerns |
|
Rekatsina, 2021 |
Definitely yes;
Reason: computer-generated random list |
Probably no;
Reason: Not described |
Definitely yes;
Reason: blinding of all patients, investigators and personnel |
Probably yes
Reason: Loss to follow-up was infrequent in intervention and control group. |
Definitely yes
Reason: All relevant outcomes were reported; |
Definitely yes;
Reason: No other problems noted |
LOW
|
|
Sherif, 2017 |
Probably yes;
Reason: computer-generated program using in block randomization |
Probably no;
Reason: Not described |
Definitely yes;
Reason: blinding of all patients, investigators and personnel |
Probably yes
Reason: Loss to follow-up was infrequent in intervention and control group. |
Definitely yes
Reason: All relevant outcomes were reported; |
Definitely yes;
Reason: No other problems noted |
LOW
|
|
Song, 2017 |
Probably yes;
Reason: computer generated codes were used |
Probably yes;
Reason: opaque envelopes were used |
Definitely yes;
Reason: blinding of all patients, investigators and personnel |
Probably yes
Reason: Loss to follow-up was infrequent in intervention and control group. |
Definitely yes
Reason: All relevant outcomes were reported; |
Definitely yes;
Reason: No other problems noted |
LOW |
|
Wang, 2021 |
Definitely yes;
Reason: computer-generated random number table |
Probably yes;
Reason: kept in an envelope |
Definitely yes;
Reason: blinding of all patients, investigators and personnel |
Probably yes
Reason: Loss to follow-up was infrequent in intervention and control group. |
Definitely yes
Reason: All relevant outcomes were reported; |
Definitely yes;
Reason: No other problems noted |
LOW |
|
Xu, 2021 |
Definitely yes;
Reason: computer-generated random numbers |
Definitely yes;
Reason: opaque, sealed envelopes were used |
Probably yes;
Reason: blinding of all patients, investigators nurses and clinicians. Statisticians are not mentioned. |
Probably yes
Reason: Loss to follow-up was infrequent in intervention and control group. |
Definitely yes
Reason: All relevant outcomes were reported; |
Definitely yes;
Reason: No other problems noted |
LOW |
Table of quality assessment for systematic reviews of RCTs and observational studies
Based on AMSTAR checklist (Shea et al.; 2007, BMC Methodol 7: 10; doi:10.1186/1471-2288-7-10) and PRISMA checklist (Moher et al 2009, PLoS Med 6: e1000097; doi:10.1371/journal.pmed1000097)
|
Study
First author, year |
Appropriate and clearly focused question?1
Yes/no/unclear |
Comprehensive and systematic literature search?2
Yes/no/unclear |
Description of included and excluded studies?3
Yes/no/unclear |
Description of relevant characteristics of included studies?4
Yes/no/unclear |
Appropriate adjustment for potential confounders in observational studies?5
Yes/no/unclear/notapplicable |
Assessment of scientific quality of included studies?6
Yes/no/unclear |
Enough similarities between studies to make combining them reasonable?7
Yes/no/unclear |
Potential risk of publication bias taken into account?8
Yes/no/unclear |
Potential conflicts of interest reported?9
Yes/no/unclear |
|
Weibel, 2021 |
Yes |
Yes |
Yes |
Yes |
NA |
Yes |
Yes |
Yes |
Yes |
Evidence table for intervention studies (randomized controlled trials and non-randomized observational studies [cohort studies, case-control studies, case series])1
|
Study reference |
Study characteristics |
Patient characteristics 2 |
Intervention (I) |
Comparison / control (C) 3
|
Follow-up |
Outcome measures and effect size 4 |
Comments |
|
Ghimire, 2020 |
Type of study: RCT
Setting and country: Nepal
Funding and conflicts of interest: None |
Inclusion criteria: Male patients aged between 18 and 65 years, of ASA physical status I–II, planned for laparoscopic TEP repair of the inguinal hernia
Exclusion criteria: obese, unable to comprehend the pain assessment scale, allergic to local anesthetics, on pain medication or anti-arrhythmic drugs, or had, psychiatric disorders, cardiac arrhythmia, hepatorenal disease or epilepsy
N total at baseline: Intervention: 32 Control: 32
Important prognostic factors2: age (range): I: 40 (30–52) C: 43 (33–52)
Groups comparable at baseline? Yes |
Describe intervention:
IV bolus of 1.5 mg. kg− 1 lidocaine (Lox 2%®, Neon pharmaceuticals limited, Mumbai, India) followed by a continuous infusion of 2 mg. kg− 1 . h− 1 until the tracheal extubation |
Describe control
equal volume of IV 0.9% normal saline (NS) bolus followed by a continuous infusion |
Length of follow-up: 3 months
Loss-to-follow-up: Intervention: N = 2 (7%) Reasons: developed CPSP (n=2)
Control: N =2 (13%) Reasons: developed CPSP (n=2)
Incomplete outcome data: None
|
Outcome measures and effect size (include 95%CI and p-value if available):
Morphine requirement: In figures only. “The median morphine requirement in PACU was 0 (0–1) mg in the lidocaine group compared with 2 (0–4) mg in the saline group (p = 0.003). In the surgical unit, patients consumed a lesser median (IQR) tramadol in the lidocaine group, 0 (0–0) mg compared with the saline group 0 (0–50) mg (p < 0.001).”
Pain score In figures only. “The median NRS scores at rest and during movement were significantly lower in the lidocaine group than in the saline group at all time points after surgery” |
Author’s conclusion
“intraoperative lidocaine infusion decreases overall opioid requirement and postoperative pain intensity in patients undergoing laparoscopic TEP inguinal hernioplasty. It also lowers the incidence of PONV, improves the quality of recovery and patients satisfaction without any sedative effect.” |
|
Herzog, 2020 |
Type of study: RCT
Setting and country: Denmark
Funding and conflicts of interest: None |
Inclusion criteria: adult Danish-speaking patients undergoing elective robot-assisted laparoscopic colorectal surgery
Exclusion criteria: allergy to amide local analgesics, atrioventricular blocks, hepatic or renal failure, chronic use of opioids or NSAIDS, pregnant or lactating women and treatment with betablockers and porphyria
N total at baseline: Intervention: 30 Control:30
Important prognostic factors2: age (IQR): I: 69 (61-74) C: 68 (59-74)
Sex: I: 91% M C: 91% M
Groups comparable at baseline? Yes |
Describe intervention:
Before inducing anaesthesia, an equal volume of medication according to 1.5 mg/ kg bolus from a solution of 5 mg/ml lidocaine at a rate of 300 ml/h. Then, continuous infusion of the same volume per hour throughout the surgery and ended in the PACU 2 h after the end of surgery |
Describe control
Saline |
Length of follow-up: PACU discharge
Loss-to-follow-up: Intervention: N = 1 (3.3%) Reasons: missing case report file (n=1)
Control: N =1 (3.3%) Reasons: cancelled operation (n=1)
Incomplete outcome data: None
|
Outcome measures and effect size (include 95%CI and p-value if available):
cumulated opioid consumption at 24 h, mg, median (IQR) I: 43.3 (35-70.6) C: 41.3 (25-63.8)
NRS at 24, median (IQR) I: 2 (1-3) C: 2 (0-3) |
Author’s conclusion
No significant difference in morphine consumption during the first 24 h and 72 h. Also no difference in pain scores |
|
Kendall, 2018 |
Type of study: RCT
Setting and country: USA
Funding and conflicts of interest: None |
Inclusion criteria: Adult females 18 to 70 years of age undergoing breast cancer surgery at Prentice Women’s Hospital (unilateral or bilateral mastectomy with or without lymph node involvement)
Exclusion criteria: declining to participate, nonfluent in English, history of cardiac arrhythmias, ASA physical status classification of 4 or greater, history of allergy to amide local anesthetics, opioid-tolerant subjects (30 mg of oral morphine equivalents for > 3 months), history of other previous chronic pain conditions, presence of infection, or pregnancy
N total at baseline: Intervention: 75 Control:75
Important prognostic factors2: age ± SD: I: 48 ± 12 C: 51 ± 9
Groups comparable at baseline?
|
Describe intervention:
1.5 mg/kg bolus of IV lidocaine followed by a 2 mg/kg/hour infusion
|
Describe control
normal saline at the same bolus and infusion rate. |
Length of follow-up: 6 months
Loss-to-follow-up:
24 hours Intervention: N = 1 (1.3%) Reasons: withdrawal
Control: N =1 (1.3%) Reasons: withdrawal
Incomplete outcome data: 3 months Intervention: N = 31 (41.3%) Reasons: no contact (n=31)
Control: N =34 (45.3%) Reasons: no contact (n=34
6months Intervention: N = 13 (17.3%) Reasons: no contact (n=13)
Control: N =15 (20%) Reasons: no contact (n=15)
|
Outcome measures and effect size (include 95%CI and p-value if available): Chronic pain using IMMPACT criteria (all criteria met) at 3 months, N I: 2/43 C: 6/40
Opioid consumption 24 h, mg median (IQR) MME I: 34 (17 to 46) C: 39 (21 to 57) |
Author’s conclusion
“Perioperative infusion of lidocaine has been reported to decrease the incidence of postsurgical pain at 3 and 6 months following mastectomy. Although intravenous lidocaine reduced the reported incidence of pain at rest at 6 months, pain with activity, pain qualities, and the physical or emotional impact of the pain were unaffected.” |
|
Kim, 2017 |
Type of study: RCT
Setting and country: Tertiary hospital, Korea
Funding and conflicts of interest: None |
Inclusion criteria: Female, ASA physical status of 1-2, aged between 20 and 65 years, scheduled to undergo a mastectomy under general anesthesia
Exclusion criteria: BMI > 30 kg/m 2 , severe heart, kidney, or liver disease, a psychiatric or neurological disorder, contraindications, or allergic responses to lidocaine or magnesium
N total at baseline: Intervention: 42 Control: 42
Important prognostic factors2: age (SD): I: 48.7 (6.4) C: 49.0 (6.9)
Groups comparable at baseline? Yes |
Describe intervention:
bolus dose of 2 mg/kg lidocaine was administered for 15 minutes immediately after the subject was brought into the operating room. A maintenance dose of 20 mg/kg/h was continuously administered through the intravenous route, intraoperatively, and was later stopped just before transferring the subject to a recovery room after surgery |
Describe control
Same volume of saline |
Length of follow-up: 3 months
Loss-to-follow-up: Intervention: N = 3 (7%) Reasons: withdrawal (n=3)
Control: N =3 (7%) Reasons: withdrawal (n=3)
Incomplete outcome data: None
|
Outcome measures and effect size (include 95%CI and p-value if available):
Chronic pain, 3 months I: 7/39 C: 14/39
|
Author’s conclusions
“intraoperative systemic lidocaine enhanced postoperative quality of recovery after mastectomy, and improved chronic pain control. While the magnitude of improvement was statistically significant, it is probably less clinically relevant.” |
|
Lv, 2021 |
Type of study: RCT
Setting and country: China
Funding and conflicts of interest: None |
Inclusion criteria: laparoscopic radical gastrectomy for gastric carcinoma, aged 18 to 75 years, with ASA I–III
Exclusion criteria: BMI ≥30 kg/m2; history of endoscopic submucosal dissection, radiotherapy, chemotherapy; or history of preoperative treatment with anti-inflammatory drugs, analgesics and hormones; metastases occurring in other distant organs; preoperative gastrointestinal obstruction or perforation; allergy to research drugs; severe hepatic or renal diseases; severe cardiac disease (severe arrhythmia, preexcitation syndrome, II or III atrioventricular block, double-bundle branch block), severe sinoatrial node dysfunction, congestive heart failure; psychiatric disorders; or electrolyte disorders, seizure disorders, acid-base status, hypoxemia, hypoalbuminemia, low body weight (<45 kg), or patients involved in other local anesthetic interventions
N total at baseline: Intervention1: 46 Intervention2: 46 Control: 46
Important prognostic factors2: age ± SD: I1: 53.18±10.86 I2: 54.13±10.98 C: 54.42±9.58
Sex: I1: 64% M I2: 67% M C: 67% M
Groups comparable at baseline? Yes |
Describe intervention:
1. loading dose of 1.5 mg/kg and then infused at 2.0 mg/kg/hr
2. bolus injection of lidocaine 1.5 mg/kg over 15 minutes before induction, which was followed by a continuous infusion at 1.0 mg/kg/hr until the end of the operation.
|
Describe control
Normal saline |
Length of follow-up: 72 hours
Loss-to-follow-up: Intervention: N = 0
Control: N =0
Incomplete outcome data: None
|
Outcome measures and effect size (include 95%CI and p-value if available):
Pain score at rest, VAS (0-10), mean SD
6h I1: 4.02±0.8 I2: 4.98±1.01 C: 5.02±0.92
12h I1: 3.78±0.77 I2: 4.60±0.96 C: 4.78±0.97
24h I1: 2.62±0.81 I2: 3.02±1.08 C: 3.07±1.21 |
Author’s conclusions:
“Systemic lidocaine may enhance postoperative recovery, alleviate inflammation and immune suppression, and accelerate the return of bowel function for patients undergoing laparoscopic radical gastrectomy, effects which are worthy of clinical consideration.” |
|
Peng, 2021 |
Type of study: RCT
Setting and country: China
Funding and conflicts of interest: None |
Inclusion criteria: ASA classification of I---II undergoing operative hysteroscopy
Exclusion criteria: less than 18 years old; hypersensitivity to lidocaine; only performing diagnos tic hysteroscopy; chronic abuse of opioid or NSAID; chronic pain; mis- or lack of understanding of oral information about the study; other severe systemic diseases; and serious surgical complications
N total at baseline: Intervention: 42 Control:43
Important prognostic factors2: age ± SD: I: 31.38 ± 7.37 C: 32.85 ± 7.73
Groups comparable at baseline? Yes |
Describe intervention:
bolus dose of 0.15 mL.kg-1 over 3 minutes prior to anesthesia induction, followed by continuous infusion at a rate of 0.2 mL.kg-1. h-1 until the end of the surgery |
Describe control
Normal saline |
Length of follow-up: 3 months
Loss-to-follow-up: Intervention: N = 2 (4.8%) Reasons: only diagnostic hysteroscopy (n=2)
Control: N =3 (7%) Reasons: only diagnostic hysteroscopy (n=2); uterine perforation (n=1)
Incomplete outcome data: None
|
Outcome measures and effect size (include 95%CI and p-value if available):
Postoperative pain, VAS (0-10)
24h I: 0.90 ± 0.81 C: 1.20 ± 0.85 |
Author’s conclusions:
“In conclusion, intravenous lidocaine infusion as an adjuvant reduces short-term postoperative pain in patients undergoing operative hysteroscopy”. |
|
Rekatsina, 2021 |
Type of study: RCT
Setting and country: Greece
Funding and conflicts of interest: Academic |
Inclusion criteria: women, with an ASA of I or II, aged between 30 and 70 years, scheduled for abdominal hysterectomy or myomectomy
Exclusion criteria: contraindication to the use of local anesthetics, BMI> 35 kg/ m2, cardiovascular disease, significant renal/hepatic impairment, insulin-dependent diabetes mellitus, central nervous system or psychiatric disease, chronic use of opioids/steroids/clonidine/other α2 agonist/analgesics or any drugs acting on the central nervous system during the previous 2 weeks, drug/alcohol abuse, inability to comprehend the pain assessment scale and/or the use of a PCA pump.
N total at baseline: Intervention: 30 I2: 31 (irrelevant) Control: 30
Important prognostic factors2: age ± SD: I: 47.79 ± 10.40 C: 49.77 ± 10.13
Groups comparable at baseline? Yes |
Describe intervention:
Ten minutes before anesthesia induction all patients received an IV infusion of 1.5 mg/kg lidocaine for 10 minutes. Afterwards, all patients received an infusion at a rate of 0.15mL/kg/h until the final stitch; this rate corresponded to 1.5 mg/ kg/h of lidocaine. |
Describe control
Sodium chloride |
Length of follow-up: 48 h
Loss-to-follow-up: Intervention: N = 1 (3.3%) Reasons: discontinued intervention (n=1)
Control: N =2 (13.4%) Reasons: PCA discontinuation due to hypotension (n=1); emergency surgery within 48h (n=1); different surgery (n=2)
Incomplete outcome data: None
|
Outcome measures and effect size (include 95%CI and p-value if available):
PACU morphine (mg) I: 8.41 ± 1.45 C: 10.40 ± 3.30
24 h I: 16.86 ± 5.851 C: 23.40 ± 9.54
48 h I: 20.45 ± 6.58 C: 28.87 ± 12.55
NRS (0-10) at rest, mean SD
PACU: I: 5.60 ± 2.27 C: 5.73 ± 2.62
24h I: 2.86 ± 2.50 C: 2.08 ± 1.60
48h I: 1.98 ± 1.90 C: 1.39 ± 1.58
Hypotensive episodes I: 11/29
Bradycardic episodes I: 2/29 C: 1/26 |
Author’s conclusion
lidocaine could be useful adjuvants for analgesia after abdominal surgery. Lidocaine significantly reduced postoperative opioid consumption, however hypotension and need for vasopressors was common. |
|
Song, 2017 |
Type of study: RCT
Setting and country: China
Funding and conflicts of interest: Institutional grant |
Inclusion criteria: age between 18-65 years, with ASA physical status I-III, undergoing LC under general anaesthesia
Exclusion criteria: severe underlying cardiovascular disease, impaired kidney or liver function, history of drug or alcohol abuse, history of chronic pain or daily intake of analgesics, uncontrolled medical disease (diabetes mellitus and hypertension), history of intake of NSAIDs within 24 h before surgery, and the inability to operate a PCIA
N total at baseline: Intervention: 40 Control: 40
Important prognostic factors2: age ± SD: I: 51.12 ± 15.74 C: 53.83 ± 11.21
Sex: I: 50% M C: 45.7% M
Groups comparable at baseline? Yes |
Describe intervention:
Two minutes before tracheal intubation, patients in the lidocaine infusion group received IV bolus injection of lidocaine (1.5 mg/kg slowly over 10 min) 30 min before the skin incisions followed by a continuous IV infusion at the rate of 2 mg/ kg/h via infusion pump
|
Describe control
Saline placebo in the same matter |
Length of follow-up: 24h
Loss-to-follow-up: Intervention: N = 0 Reasons:
Control: N =2 (5.5%) Reasons: discontinued intervention
Incomplete outcome data: None
|
Outcome measures and effect size (include 95%CI and p-value if available):
Fentanyl consumption mcg I: 98.27 ± 16.33 C: 187.49 ± 19.76
VAS (0-10) at rest, mean SD
6h I: 3.38 ± 0.42 C: 4.22 ± 0.67
24h I: 2.38 ± 0.66 |
Author’s conclusion
“perioperative systemic lidocaine improves postoperative recovery and attenuates the initiation of excessive inflammatory response following laparoscopic cholecystectomy” |
|
Sherif, 2017 |
Type of study: RCT
Setting and country: Egypt
Funding and conflicts of interest: Academic |
Inclusion criteria: BMI>40 kg/m2 or BMI>35 kg/m2 with comorbid conditions such as hypertension, diabetes mellitus, ASA class I-III patients, and age 18-65
Exclusion criteria: allergy to α2-adrenergic agonist or lidocaine, weight over 200 kg, history of cardiovascular disease such as angina, heart block uncontrolled hypertension, or heart failure, prolonged QT interval, bronchopulmonary disease (chronic obstructive pulmonary disease), history of drug, or alcohol abuse, clinically significant neurologic, renal, hepatic, or gastrointestinal disease, history of psychiatric disorder, and administration an opioid analgesic medication within 24 hours before the operation
N total at baseline: Intervention: 50 I2: 50 (not relevant) Control: 50
Important prognostic factors2: age ± SD, mean (95% CI): I: 38±9 (37-42) C: 39±8 (36-41)
Sex: I: 28.3% M C: 22.4% M
Groups comparable at baseline? Yes |
Describe intervention:
Xylocaine (lidocaine 2% 20 mg/mL, B. Braun, Melsungen, Germany) was diluted to a total volume of 50 mL with normal saline (25 ml of the drug plus 25 mL saline), so each milliliter of the diluent contained 10 mg lidocaine. The group received lidocaine 1.5 mg/ kg IV dose over 10 minutes, followed by 2 mg/ kg/h lidocaine infusion
|
Describe control
normal saline in the same volume and rate |
Length of follow-up: 48 h
Loss-to-follow-up: Intervention: N = 4 (8%) Reasons: cancelled surgery (n=4)
Control: N =1 (2%) Reasons: cancelled surgery (n=1)
Incomplete outcome data: None
|
Outcome measures and effect size (include 95%CI and p-value if available):
Morphine consumption (mg)
PACU admission I: 0.6±1
Day 1: I: 7±2
Total morphine I: 18±4 |
Authors’ conclusion
“lidocaine as an adjuvant infusion for perioperative analgesia can serve as a remedy for both opioid underdosing or overdosing, thus improving patient’s safety, and satisfaction toward surgery in obese patients undergoing laparoscopic bariatric surgery. lidocaine is considered to be an effective strategy to improve the quality of recovery after laparoscopic bariatric surgery.” |
|
Wang, 2021 |
Type of study: RCT
Setting and country: China
Funding and conflicts of interest: None |
Inclusion criteria: ASA physical status I–II patients who were aged between 18 and 65 years and scheduled for upper airway surgery under general anesthesia
Exclusion criteria: allergic to local anesthetics; long-term use of analgesics or cortisol drugs; bradycardia; uncontrolled hypertension, significant heart, kidney, or liver disease; endocrine and metabolic diseases; nervous system diseases; psychiatric or neurological disorders; and a history of alcohol addiction
N total at baseline: Intervention: 49 Control: 50
Important prognostic factors2: age ± SD, mean: I: 42.61 ± 12.50 C: 46.72±11.36
Sex: I: 40.8% M C: 44.0% M
Groups comparable at baseline? Yes |
Describe intervention:
2 mg/kg lidocaine was infused intravenously for 10 minutes before the induction of anesthesia, followed by continuous intravenous infusion of lidocaine 2 mg/kg/hr until the end of surgery |
Describe control
same volumes of 0.9% normal saline during the same time periods |
Length of follow-up: 48h
Loss-to-follow-up: Intervention: N = 0 Reasons:
Control: N =0 Reasons:
Incomplete outcome data: None
|
Outcome measures and effect size (include 95%CI and p-value if available):
NRS score (0-10), median (IQR) 24 h I: 5 (4-5) C: 6 (5-6)
48 h I: 3 (2-3) C: 4 (3-4) |
Authors’ conclusion
“Systemic lidocaine infusion can improve QoR-40 scores in patients with upper airway surgery, reduce the dosage of intraoperative opioids, decrease the incidence of PONV and NRS scores 2 days after surgery, thus improving postoperative early recovery quality.” |
|
Xu, 2021 |
Type of study: RCT
Setting and country: China
Funding and conflicts of interest: Academic |
Inclusion criteria: laparoscopic total hysterectomy with general anesthesia, ASA physical status I and II, 40–60 years of age, not taking the antiemetic drug which has an effect on the incidence of PONV within 24 h before surgery
Exclusion criteria: obesity with BMI >30 kg/m2, preoperative atrioventricular block and bradycardia, history of allergy to local anesthetics, history of preoperative opioids medication and psychiatric, severe respiratory disease, and impaired kidney or liver function. The patients suffered urticaria, severe hypotension or bradycardia, or arrhythmia during lidocaine and dexmedetomidine infusion period
N total at baseline: Intervention: 62 I2: 62 (not relevant) I3: 62 (not relevant) Control: 62
Important prognostic factors2: age ± SD, mean: I: 45.4±3.8 C: 47.2±5.1
Groups comparable at baseline? Yes |
Describe intervention:
bolus infusion of lidocaine (2%) 1.5 mg/kg over 10 min before induction of anesthesia, then lidocaine was infused at the rate of 1.5 mg/kg/h, and which was stopped 30 min before the end of operation |
Describe control
the same volume normal saline (0.9%) over 10 min before induction of anesthesia, then normal saline (0.9%) was continuous infused in equal volume, and which was stopped 30 min before the end of operation |
Length of follow-up: 24 h
Loss-to-follow-up: Intervention: N = 2 (3.2%) Reasons: converted to open surgery (n=1); turn off pump (n=1)
Control: N =2 (3.2%) Reasons: turn off pump (n=2)
Incomplete outcome data: None
|
Outcome measures and effect size (include 95%CI and p-value if available):
Postoperative VAS score (0-10), mean SD 6 h I: 2.6±0.8 C:3.0±0.9
12 h I: 2.3±0.8 C: 2.5±0.7
24 h I: 1.0±0.7 C: 1.1±0.7
Bradycardia I: 2/60 (3.3%) C: 1/60 (1.7%)
Postoperative fentanyl consumption, mcg mean SD
24h I: 429.9±22.9 C: 439.6±29.1 |
Authors’ conclusion
“Lidocaine combined with dexmedetomidine administration might provide better reduction of early nausea, PONV and the total 24 h PONV in patients undergoing laparoscopic hysterectomy. It had no significant effect on nausea, vomiting, and PONV during the 2–24 and 24–48 h. Tis suggested that the antiemetic effects of lidocaine plus dexmedetomidine might be rather shortlived. However, it increased the incidence of bradycardia, dry mouth, and over sedation during the PACU stay period.”
Note: groups dexmedetomidine and dexmedetomidine + lidocaine were not included in this analysis. |
Evidence table for systematic review of RCTs and observational studies (intervention studies)
|
Systematic Review |
Author, year |
Study designs |
Setting and country |
Funding and conflicts of interest |
N at baseline; age (sd) |
Sex: |
Groups comparable at baseline? |
Intervention (I) |
Control (C) |
I: % No data |
C: % no data |
|
Weibel, 2018 |
A: Ahn, 2015 B: Baral , 2010 C: Bryson, 2010 D: Cassuto, 1985 E: Chen, 2015 F: Choi, 2012 G: Choi, 2016a H: Choi, 2016b I: Cui, 2010 J: Dale, 2016 K: De Oliveira, 2012 L: De Oliveira, 2014 M: Dewinter, 2016 N: El-Tahan, 2009 O: Farag, 2013 P: Grady, 2012 Q: Grigoras, 2012 R: Groudine, 1998 S: Herroeder, 2007 T: Insler, 1995 U: Ismail, 2008 V: Jain, 2015 W: Kaba, 2007 X: Kang, 2011 Y: Kasten, 1986 Z: Kim, 2011 AA: Kim, 2013 BB: Kim, 2014a |
A: RCT parallel B: RCT parallel C: RCT parallel D: RCT parallel E: RCT parallel F: RCT parallel G: RCT parallel H: RCT parallel I: RCT parallel J: RCT parallel K: RCT parallel L: RCT parallel M: RCT parallel N: RCT parallel O: RCT parallel P: RCT parallel Q: RCT parallel R: RCT parallel S: RCT parallel T: RCT parallel U: RCT parallel V: RCT parallel W: RCT parallel X: RCT parallel Y: RCT parallel Z: RCT parallel AA: RCT parallel BB: RCT parallel CC: RCT parallel DD: RCT parallel EE: RCT parallel FF: RCT parallel GG: RCT parallel HH: RCT parallel II: RCT parallel JJ: RCT parallel KK: RCT parallel LL: RCT parallel MM: RCT parallel NN: RCT parallel OO: RCT parallel PP: RCT parallel QQ: RCT parallel RR: RCT parallel SS: RCT parallel TT: RCT parallel UU: RCT parallel VV: RCT parallel WW: RCT parallel XX: RCT parallel YY: RCT parallel ZZ: RCT parallel AAA: RCT parallel BBB: RCT parallel CCC: RCT parallel DDD: RCT parallel EEE: RCT parallel FFF: RCT parallel GGG: RCT parallel HHH: RCT parallel III: RCT parallel JJJ: RCT parallel KKK: RCT parallel LLL: RCT parallel MMM: RCT parallel NNN: RCT parallel |
A: NR, Korea B: NR, Nepal C: NR, Canada D: NR, Sweden E: NR, China F: NR, Korea G: NR, Korea H: NR, Korea I: NR, China J: NR, Australia K: NR, USA L: NR, USA M: NR, Belgium N: NR, Saudi Arabia O: NR, USA P: NR, USA Q: NR, Ireland R: NR, USA S: NR, Germany T: NR, USA U: NR, Egypt V: NR, India W: NR, Belgium X: NR, Korea Y: NR, USA Z: NR, Korea AA: NR, Korea BB: NR, Korea CC: NR, Korea DD: NR, Korea EE: NR, Germany FF: NR, Taiwan GG: NR, Canada HH: NR, Canada II: NR, Korea JJ: NR, Belgium KK: NR, France LL: NR, USA MM: NR, USA NN: NR, New Zealand OO: NR, New Zealand PP: NR, Brazil QQ: NR, Saudi Arabia RR: NR, Brazil SS: NR, China TT: NR, Sweden UU: NR, Saudi Arabia VV: NR, Iran WW: NR, Canada XX: NR, Iran YY: tertiary care hospital, India ZZ: NR, Greece AAA: NR, Germany BBB: NR, USA CCC: NR, Lithuania DDD: NR, Sweden EEE: NR, China FFF: NR, China GGG: NR, Australia HHH: NR, China III: NR, Switzerland JJJ: NR, China KKK: NR, Korea LLL: NR, Israel MMM: NR, Korea NNN: NR, Turkey |
A: Ministry of Education, Science, and Technology B: None C: research fund, department of anesthesiology D: None E: Shandong Province Science and Technology Program. F: Ministry of Education, Science and Technology G: None H: Ministry of Science, ICT and Future planning I: Academic and ministeries J: None K: departmental funds L: None M: NR N: None O: institutional and/or departmental sources P: internal Q: None R: None S: institutional and/or departmental sources T: None U: NR V: NR W: research fund, institutional grants X: Academic Y: None Z: Ministery of Health and Welfare AA: Ministry of Education, Science and Technology BB: None CC: Medical research funds from Kangbuk Samsung Hospital DD: NR EE: Deutsche Forschungsgemeinschaft FF: National Science Council GG: internal HH: internal II: None JJ: NR KK: institutional and/or departmental sources LL: institutional and/or departmental sources MM: departmental funds NN: English Freemasons of New Zealand and the Health Research Council of New Zealand OO: Medical research funds and English Freemasons of New Zealand PP: NR QQ: None RR: None SS: None TT: Medical Society of Gothenburg, the Swedish Society of Medical Sciences, and the Swedish Medical Research Council UU: None VV: NR WW: None XX: NR YY: NR ZZ: Departmental AAA: None BBB: NR CCC: Institute of Oncology, Vilnius University DDD: Bohuslandstinget, the ASTRA Research Foundation, the Medical Society of Göteborg, and the Swedish Society of Medicine EEE: Ministry of Public Health FFF: institutional and/or departmental sources GGG: Pfizer Australian and New Zealand College of Anaesthetists Research Fellow grant, and research grant HHH: hospital III: departmental JJJ: Pronvincial institute KKK: Ministry of Education, Science and Technology LLL: None MMM: Academic NNN: None |
A: 50; 64,24 (11,68) B: 60; 36,8 (NR) C: 93; 46,3 (NR) D: 20; 44 (NR) E: 80; 71,3 (2) F: 56; 49,89 (8,48) G: 90; 34 (7,3) H: 60; 41 (NR) I: 45; 54 (NR) J: 24; 68,5 (10,17) K: 70; 37,2 (NR) L: 51; 44 (NR) M: 80; 37 (NR) N: 90; 28,1 (NR) O: 116; 58 (NR) P: 62; 46 (NR) Q: 36; 55,9 (NR) R: 40; 64,4 (NR) S: 66; 56,13 (NR) T: 100; 62,65 (NR) U: 60; NR (NR) V: 60; 34,97 (11,06) W: 45; 57 (NR) X: 64; 35,5 (NR) Y: 20; 58,1 (NR) Z: 68; 38,5 (NR) AA: 34; 59 (NR) BB: 160; 67 (NR) CC: 77; 60,9 (10,6) DD: 51; 52 (NR) EE: 40; 58 (NR) FF: 60; 63 (NR) GG: 50; 50,2 (NR) HH: 40; 60 (NR) II: 109; 63 (NR) JJ: 101; 62 (8) KK: 60; 64 (NR) LL: 277; 61,7 (NR) MM: 67; 43 (NR) NN: 65; 56,9 (NR) OO: 158; 61,5 (NR) PP: 46; 44,1 (6,6) QQ: 48; 36,7 (NR) RR: 44; 43,77 (12,55) SS: 94; 45 (9) TT: 30; 55 (NR) UU: 125; 41,2 (NR) VV: 109; 46,2 (12,9) WW: 48; 58,2 (NR) XX: 80; NR (NR) YY: 134; 49,2 (12,8) ZZ: 60; 73,6 (7,5) AAA: 40; 32,2 (NR) BBB: 80; 53 (13,14) CCC: 64; 57,2 (NR) DDD: 38; 54 (NR) EEE: 118; 57,8 (NR) FFF: 30; 44,2 (11,8) GGG: 76; 61,1 (6,3) HHH: 100; 51,8 (NR) III: 65; 50,6 (NR) JJJ: 240; 45,2 (6,7) KKK: 72; 48,5 (NR) LLL: 65; 55,9 (NR) MMM: 36; 59 (NR) NNN: 80; 51,1 (26,2) |
A: I: 44%; C: 32% B: I: 10%; C: 16,6% C: I: 0%; C: 0% D: I: 60%; C: 50% E: I: 57,5%; C: 62,5% F: I: 28,6%; C: 17,9% H: I: 9,8%; C: 2,3% I: I: 65%; C: 0% J: I: 25%; C: 50% K: I: 0%; C: 0% L: I: 17%; C: 12% M: I: 0%; C: 0% N: I: 0%; C: 0% O: I: 61,4%; C: 60,3% P: I: 0%; C: 0% Q: I: 0%; C: 0% R: I: 100%; C: 100% S: I: 61,3%; C: 51,7% T: I: 81%; C: 75% U: I: NR%; C: NR% V: I: 0%; C: 0% W: I: 75%; C: 55% X: I: 69%; C: 63% Y: I: NR%; C: NR% Z: I: 41%; C: 48% AA: I: 65%; C: 59% BB: I: 69,4%; C: 73,7% CC: I: 71,9%; C: 63,9% DD: I: 52%; C: 30,8% EE: I: 80%; C: 80% FF: I: 50%; C: 60% GG: I: 20%; C: 48% HH: I: 100%; C: 100% II: I: 67,3%; C: 64% JJ: I: 100%; C: 100% KK: I: 46%; C: 33% LL: I: 72,8%; C: 66,9% MM: I: 83%; C: 78% NN: I: 60,7%; C: 51,9% OO: I: 74,1%; C: 81,8% PP: I: 0%; C: 0% QQ: I: 54,1%; C: 58,3% RR: I: 22,7%; C: 40,9% SS: I: 50%; C: 47,5% TT: I: 33,3%; C: 40% UU: I: 15%; C: 20% VV: I: 0%; C: 0% WW: I: 68,5%; C: 47,1% XX: I: NR%; C: NR% YY: I: 71,6%; C: 64,2% ZZ: I: 60%; C: 80% AAA: I: 75%; C: 55% BBB: I: NR%; C: NR% CCC: I: 60%; C: 63,3% DDD: I: 33,3%; C: 30% EEE: I: 97,7%; C: 97,8% FFF: I: 0%; C: 0% GGG: I: 100%; C: 100% HHH: I: 40%; C: 44% III: I: 50%; C: 47% JJJ: I: 0%; C: 0% KKK: I: 38%; C: 50% LLL: I: 0%; C: 0% MMM: I: NR%; C: 63,2% NNN: I: 55%; C: 50% |
A: probably yes B: probably yes C: probably yes D: probably yes E: probably yes F: probably yes G: probably yes H: probably yes I: probably yes J: probably yes K: probably yes L: probably yes M: probably yes N: probably yes O: probably yes P: probably yes Q: probably yes R: probably yes S: probably yes T: probably yes U: probably yes V: probably yes W: probably yes X: probably yes Y: probably yes Z: probably yes AA: probably yes BB: probably yes CC: probably yes DD: probably yes EE: probably yes FF: probably yes GG: probably yes HH: probably yes II: probably yes JJ: probably yes KK: probably yes LL: probably yes MM: probably yes NN: probably yes OO: probably yes PP: probably yes QQ: probably yes RR: probably yes SS: probably yes TT: probably yes UU: probably yes VV: probably yes WW: probably yes XX: probably yes YY: probably yes ZZ: probably yes AAA: probably yes BBB: probably yes CCC: probably yes DDD: probably yes EEE: probably yes FFF: probably yes GGG: probably yes HHH: probably yes III: probably yes JJJ: probably yes KKK: probably yes LLL: probably yes MMM: probably yes NNN: probably yes |
A: 1.5 mg/kg, 2 mg/kg/hr B: 1.5 mg/kg, 1.5 mg/kg/hr C: 1.5 mg/kg, 3 mg/kg/hr D: 100 mg, 120 mg/hr E: 1 mg/kg , 1.5 mg/kg/hr F: 1.5 mg/kg, 1.5 mg/kg/hr G: 1.5 mg/kg, 1.5 mg/kg/hr H: 1.5 mg/kg, 2 mg/kg/hr I: 1.98 mg/kg/hr J: 1 mg/kg, 2 mg/kg/hr K: 1.5 mg/kg, 2 mg/kg/hr L: 1.5 mg/kg, 2 mg/kg/hr M: 1.5 mg/kg, 1.5 mg/kg/hr N: 1.5 mg/kg, 1.5 mg/kg/hr O: 2 mg/kg/hr P: 1.5 mg/kg, 2 mg/kg/hr Q: 1.5 mg/kg, 1.5 mg/kg/hr R: 1.5 mg/kg, 1.5 mg/kg/hr S: 1.5 mg/kg, 120 mg/hr T: 1.5 mg/kg, 1.8 mg/kg/hr U: 1.5 mg/kg, 1.5 mg/kg/hr V: 1.5 mg/kg, 1.5 mg/kg/hr W: 1.5 mg/kg, 2 mg/kg/hr X: 1.5 mg/kg, 2 mg/kg/hr Y: 3 mg/kg, 3 mg/kg/hr Z: 1.5 mg/kg, 2 mg/kg/hr AA: 1.5 mg/kg, 2 mg/kg/hr BB: 1.5 mg/kg, 2 mg/kg/hr CC: 1 mg/kg , 1 mg/kg/hr DD: 1.5 mg/kg, 2 mg/kg/hr EE: 1.5 mg/kg, 5 mg/kg/hr FF: 2 mg/kg ,3 mg/kg/hr GG: 1.5 mg/kg, 2 mg/kg/hr HH: 1.5 mg/kg, 2 mg/kg/hr II: 1.5 mg/kg, 2 mg/kg/hr JJ: 1.5 mg/kg, 1.33-2 mg/kg/hr KK: 1.5 mg/kg, 1,5 mg/kg/hr LL: 1 mg/kg, 60-240 mg/kg/hr MM: 1.5 mg/kg, 2 mg/kg/hr NN: 1 mg/kg, 60-240 mg/kg/hr OO: 1 mg/kg, 60-120 mg/kg/hr PP: 2 mg/kg/hr QQ: 1.5 mg/kg, 1,5 mg/kg/hr RR: 1.5 mg/kg, 3 mg/kg/hr SS: 1.5 mg/kg, 2 mg/kg/hr TT: 100 mg, 180 mg/hr UU: 2 mg/kg, 2 mg/kg/hr VV: 1.5 mg/kg, 2 mg/kg/hr WW: 1.5 mg/kg, 120-180 mg/hr XX: 2.5 mg/kg/hr YY: 1.5 mg/kg, 1,5 mg/kg/hr ZZ: 1.5 mg/kg, 2 mg/kg/hr AAA: 1.5 mg/kg, 0.5-2 mg/kg/hr BBB: 1.5 mg/kg, 2 mg/kg/hr CCC: 1.5 mg/kg, 1-2 mg/kg/hr DDD: 100 mg, 120 mg/hr EEE: 1.5 mg/kg, 240 mg/hr FFF: 1.5 mg/kg, 1,5 mg/kg/hr GGG: 1.5 mg/kg, 1,5 mg/kg/hr HHH: 3 mg/kg/hr III: 1.5 mg/kg, 1.3-2 mg/kg/hr JJJ: 1.5 mg/kg, 1,5 mg/kg/hr KKK: 1.5 mg/kg, 2 mg/kg/hr LLL: 2 mg/kg, 1.5 mg/kg/hr MMM: 1.5 mg/kg, 2 mg/kg/hr NNN: 1 mg/kg, 2 mg/kg/hr |
A: Saline B: Saline C: Saline D: Saline E: Saline F: Saline G: Saline H: Saline I: Saline J: Saline K: Saline L: Saline M: Saline N: Saline O: Saline P: Saline Q: Saline R: Saline S: Saline T: Saline U: Saline V: Saline W: Saline X: Saline Y: Saline Z: Saline AA: Saline BB: Saline CC: Saline DD: Saline EE: Saline FF: Saline GG: Saline HH: Saline II: Saline JJ: Saline KK: Saline LL: Saline MM: Saline NN: Saline OO: Saline PP: Saline QQ: Saline RR: Saline SS: Saline TT: Saline UU: Saline VV: Saline WW: Saline XX: Saline YY: Saline ZZ: Saline AAA: Saline BBB: Saline CCC: Saline DDD: Saline EEE: Saline FFF: Saline GGG: Saline HHH: Saline III: Saline JJJ: Saline KKK: Saline LLL: Saline MMM: Saline NNN: Saline |
4% NR 4% NR overall: 8% 0 7% 10% 9% 0 11% 4% 3% 0 2% NR 0 10% 6% 12% NR 0 9% 9% 0 0 0 10% 16% 0 0 0 0 0 0 22% total 7% 23% 16% total 15% 1% 17% 0 5% 15% 0 5% 7% total 75% 0 0 0 0 15% 6% 0 25% 0 1 0 3% 0 0 6% 0 Unclear |
12% NR 2% NR 0 10% 5% 13% 0 9% 0% 0% 0 0 NR 0 0% 12% 10% NR 0 13% 13% 0 0 0 5% 8% 0 0 0 4% 0 0 0% 26% 16% 0 9% 0 0% 20% 0 0 71% 0 0 0 0 8% 6% 0 26% 0 1 0 0% 0 0 9% 0 Unclear |
|
|
CC: Kim, 2014b DD: Kim, 2014c EE: Koppert, 2004 FF: Kuo, 2006 GG: Lauwick, 2008 HH: Lauwick, 2009 II: Lee, 2011 JJ: Maquoui, 2016 KK: Martin, 2008 LL: Mathew, 2009 MM: McKay, 2009 NN: Mitchell, 1999 OO: Mitchell, 2009 PP: Oliveira, 2015 QQ: Omar, 2013 RR: Oritz, 2016 SS: Peng, 2016 TT: Rimbäck, 1990 UU: Saadawy, 2010 VV: Samimi, 2015 WW: Slovack, 2015 XX: Soltani, 2013 YY: Sridhar, 2015 ZZ: Staikou, 2014 AAA: Striebel, 1992 BBB: Terkawi, 2014 CCC: Tikuisis, 2014 DDD: Wallin, 1987 EEE: Wang, 2002 FFF: Wang, 2015 GGG: Weinberg, 2016 HHH: Wu, 2005 III: Wuethrich, 2012 JJJ: Xu, 2017 KKK: Yang, 2014 LLL: Yardeni, 2009 MMM: Yon, 2004 NNN: Zengin, 2015 |
Table of excluded studies
|
Reference |
Reason for exclusion |
|
Barreveld, 2013 |
Overlap with included study (systematic review with same trials included) |
|
Beaussier, 2018 |
Wrong publication type |
|
Bi, 2020 |
Limited patient population |
|
Boswell, 2021 |
Limited patient population |
|
Brinkrolf, 2014 |
Wrong publication type |
|
Cheng, 2016 |
Limited patient population |
|
Chinchilla, 2021 |
Wrong publication type, wrong patient population, wrong intervention |
|
Craven, 2015 |
Limited patient population |
|
Humble, 2015 |
Wrong intervention |
|
Hung, 2021 |
Overlap with included trials |
|
Khan, 2013 |
Wrong comparison (intraoperative vs. continued postoperative lidocaine) |
|
Kranke, 2015 |
Outdated systematic review |
|
Li, 2018 |
Limited patient population |
|
Lirk, 2014 |
Limited patient population |
|
MacFater, 2017 |
Limited patient population |
|
Sun, 2012 |
Overlap with included study (systematic review with same trials included) |
|
Tsai, 2021 |
Limited patient population, overlaps included trials |
|
Ventham, 2015 |
Limited patient population |
|
Vigneault, 2011 |
Overlap with included study (systematic review with same trials included) |
Verantwoording
Autorisatiedatum en geldigheid
Laatst beoordeeld : 01-09-2023
Laatst geautoriseerd : 01-09-2023
Geplande herbeoordeling : 01-09-2028
Algemene gegevens
De ontwikkeling/herziening van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten (www.demedischspecialist.nl/kennisinstituut) en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS).
De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodule is in 2021 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen (zie hiervoor de Samenstelling van de werkgroep) die betrokken zijn bij de zorg voor patiënten met postoperatieve pijn.
Samenstelling van de werkgroep
Werkgroep
Prof. dr. J. (Jörgen) Bruhn, anesthesioloog, (voorzitter) NVA
Prof. dr. dr. M.W. (Markus) Hollmann, anesthesioloog, NVA
Dr. M.F. (Markus) Stevens, anesthesioloog, NVA
Drs. L.J.H. (Lea) van Wersch, anesthesioloog, NVA
Dr. M.H.J. (Margot) Roozekrans, anesthesioloog, NVA
Dr. S.A.S. (Sandra) van den Heuvel, anesthesioloog/pijnspecialist, NVA
Drs. S.J. (Stijn) Westerbos, orthopeed, NOV
Drs. W.L. (Wilson) Li, cardiothoracaal chirurg, NVT
S.F. (Cedric) Lau MSc, ziekenhuisapotheker, NVZA
Dr. R.L.M. (Rianne) van Boekel, verpleegkundig pijnconsulent, V&VN
Drs. I.L. (Ilona) Thomassen-Hilgersom, patiëntvertegenwoordiger, Samenwerkingverband Pijnpatiënten naar één stem
Klankbordgroep
Drs. N.C. (Niels) Gritters van den Oever, intensivist, NVIC
J.P. (Patrick) Rensink, anesthesiemedewerker/pijnconsulent, NVAM
Dr. G. (Gijs) Helmerhorst, orthopeed, NOV
Dr. C.D. (Cor) de Kroon, gynaecoloog-oncoloog, NVOG
Dr. W.J. (Wietse) Eshuis, chirurg, NVvH
Dr. D. (Daphne) Roos, chirurg, NVvH
Met ondersteuning van
Dr. F. Willeboordse, senior adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Dr. L.M.P. Wesselman, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Dr. L.M. van Leeuwen, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
I. van Dijk, junior adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Bruhn, voorzitter |
Professor & Afdelingshoofd afdeling Anesthesiologie, Radboud UMC |
Editorial Board Journal of Clinical Monitoring and Computing, onbetaald |
Geen |
Geen actie |
|
Hollmann |
Professor & Afdelingshoofd afdeling Anesthesiologie, Amsterdam UMC, locatie AMC |
|
Geen |
Restricties t.a.v. modules over ketamine en lidocaïne. |
|
Lau |
|
Nationale Werkgroep morbide obesitas en bariatrische chirurgie (KNMP), vergoeding voor bestede uren |
Geen belangenverstrengeling, promotie-onderzoek is op een ander vlak dan waar beoogde werkgroep zich over buigt
|
Geen actie |
|
Boekel, van |
|
|
Geen |
Geen actie |
|
Thomassen-Hilgersom |
Voorzitter Samenwerkingsverband Pijnpatiënten naar één stem vrijwilliger en geen werkgever |
|
Geen |
Geen actie |
|
Li |
Cardiothoracaal chirurg (Radboudumc, Nijmegen) |
Bestuurslid NVT (Nederlandse Vereniging voor Thoraxchirurgie) |
Radboudumc zal in 2021 meedoen aan een RCT naar de optimale vorm van pijnstilling ten tijde van longchirugie (epiduraal versus paravertebraal) OPtriAL - met ZonMw subsidie, geïniteerd vanuit het MMC |
Geen actie |
|
Roozekrans |
Anesthesioloog - Pijnspecialist - Noordwest Ziekenhuisgroep |
Geen |
Geen |
Geen actie |
|
Stevens |
Chef de Clinique kinderanesthesie AUMC locatie AMC |
|
Geen |
Geen actie |
|
Heuvel, van den |
Anesthesioloog-pijnarts, Radboud UMC |
Geen |
Geen |
Geen actie |
|
Wersch, van |
Anesthesioloog, Maasziekenhuis Pantein |
Geen |
Geen |
Geen actie |
|
Westerbos |
Orthopeed, Alrijne ziekenhuis |
Geen |
Geen |
Geen actie |
|
Gritters van den Oever |
Anesthesioloog-intensivist Treant Zorggroep |
|
Geen |
Geen actie |
|
Rensink |
|
|
Geen |
Geen actie |
|
Kroon, de |
Gynaecoloog-oncoloog Leids Univesitair Medisch Centrum (1.0 fte) |
|
Geen |
Geen actie |
|
Roos |
Chirurg |
Geen |
Geen |
Geen actie |
|
Eshuis |
Chirurg, Amsterdam UMC |
Geen |
Geen |
Geen actie |
|
Willeboordse |
Senior adviseur Kennisinstituut van de Federatie Medisch Specialisten |
Geen |
Partner werkzaam bij Janssen Vaccines, onderdeel van Johnsson &Johnsson, via partner ook financiële belangen (aandelen J&J) |
Geen actie |
|
Wesselman |
Adviseur Kennisinstituut van de Federatie Medisch Specialisten |
|
|
Geen actie |
|
Leeuwen, van |
Adviseur Kennisinstituut van de Federatie Medisch Specialisten |
|
|
Geen actie |
|
Dijk, van |
Junior adviseur Kennisinstituut van de Federatie Medisch Specialisten |
Geen |
Geen |
Geen actie |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door zitting van een afgevaardigde van de patiëntenvereniging (Pijnpatiënten naar één stem) in de werkgroep. De Patiëntenfederatie Nederland en Pijnpatiënten naar één stem werden uitgenodigd voor de invitational conference. Het verslag hiervan [zie aanverwante producten] is besproken in de werkgroep. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen. De conceptrichtlijn is tevens voor commentaar voorgelegd aan de Patiëntenfederatie Nederland en Pijnpatiënten naar één stem en de eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Wkkgz & Kwalitatieve raming van mogelijke substantiële financiële gevolgen
Kwalitatieve raming van mogelijke financiële gevolgen in het kader van de Wkkgz
Bij de richtlijn is conform de Wet kwaliteit, klachten en geschillen zorg (Wkkgz) een kwalitatieve raming uitgevoerd of de aanbevelingen mogelijk leiden tot substantiële financiële gevolgen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst (zie het stroomschema op de Richtlijnendatabase).
Uit de kwalitatieve raming blijkt dat er waarschijnlijk geen substantiële financiële gevolgen zijn, zie onderstaande tabel.
|
Module |
Uitkomst raming |
Toelichting |
|
Module Organisatie van Zorg |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Transitionele Pijn Service (TPS) |
Geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen breed toepasbaar zijn (>40.000 patiënten). Hoewel de aanbeveling aangeeft dat een andere of nieuwe manier van zorgverlening gewenst is (i.e. andere manier van samenwerking/afstemming tussen zorgverleners) waarbij een TPS-model met TPS-team geïnitieerd wordt, laten eerste kosten-effectiviteitsstudies kostenbesparingen zien. De verwachting is dat TPS leidt tot betere zorg-op-maat, waarbij chronische postoperatieve pijn zorg doelmatiger wordt behandeld. Per ziekenhuis zal de vorm, intensiteit en organisatie van het TPS-model variëren. Zo kunnen ziekenhuizen ook kiezen voor een minder uitgebreid TPS. De aanbeveling geeft relatief veel ruimte voor de precieze invulling. Alle overwegingen tezamen, worden er geen substantiële financiële gevolgen verwacht. |
|
Module Pijnmeting |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Niet-medicamenteuze interventies |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Buikwandblokken |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Borstwandblokken bij mammachirurgie |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Borstwandblokken intrathoracaal |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Continue Wond infusie |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Cryoanalgesie |
Geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbeveling(en) niet breed toepasbaar zijn (<5.000 patiënten) en zal daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Module Dexmethason |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Gabapentinoïden |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Ketamine |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Magnesium |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Methadon |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Beta blokkers -Esmolol |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Alpha 2 agonist - Clonidine |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Alpha 2 agonist – Dexmedetomidine |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Lidocaïne |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Multimodale pijnbestrijding |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg voor patiënten met postoperatieve pijn.
De werkgroep beoordeelde de aanbevelingen uit de eerdere richtlijn Postoperatieve pijn (NVA, 2013) op noodzaak tot revisie. Tevens zijn er knelpunten aangedragen door relevante partijen middels een invitational conference.
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. Indien mogelijk werd de data uit verschillende studies gepoold in een random-effects model. Review Manager 5.4 werd gebruikt voor de statistische analyses. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
De beoordelingen van de literatuur en de conclusies zijn gedaan op basis van de GRADE systematiek. De werkgroep vindt het belangrijk om relevante beperkingen hiervan aan te geven.
De klinische vraag gaat vaak over een reductie van ernstige postoperatieve pijn en opioïdenconsumptie in een aantal patiënten met resp. over een klinisch relevante reductie van ernstige postoperatieve pijn opioïdenconsumptie bij een individuele patiënt. Hetzelfde geldt voor opioïdenconsumptie; de keuze van een absolute drempelwaarde in mg (i.p.v. een relatieve drempelwaarde in %) maakt dit afhankelijk van tijdstip, ingreep en ernst van de pijn: vroege postoperatieve tijdstippen en (studies met) ingrepen met relatief lage opioïdconsumptie kunnen vaak de MCID niet bereiken.
De keuze van de MCID heeft een bepaalde mate van willekeurigheid en is niet absoluut te zien. Ook zijn de conclusies zo geformuleerd (en geven alleen beperkt antwoord op het effect op een individuele patiënt voor een specifieke ingreep).
In de literatuur worden de eindpunten pijnscores en opioïdenconsumptie separaat van elkaar weer gegeven, suggererend dat deze onafhankelijk van elkaar zijn. Echter kunnen deze twee eindpunten niet onafhankelijk van elkaar beoordeeld worden; in ieder protocol is opgenomen dat pijn behandeld moet worden. Deze separate beoordeling geeft niet altijd een adequaat antwoord op de klinische vraag naar het analgetische effect van een interventie.
Daarnaast worden multimodale componenten als aparte interventies beoordeeld, echter de klinische vraag is naar de effectiviteit als bouwsteen van een multimodale werkwijze.
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE methodiek.
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. http://richtlijnendatabase.nl/over_deze_site/over_richtlijnontwikkeling.html
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.