Antihypertensiva bij hypertensieve aandoeningen
Uitgangsvraag
- Zijn er argumenten om bloeddrukafkappunten voor instellen van behandeling af te laten hangen van de zwangerschapsduur?
- Welke medicamenten verdienen de voorkeur bij behandeling van hypertensie in de zwangerschap?
- Hebben leefstijladviezen (zoutarm dieet, mediterraan dieet, bedrust, lichaamsbeweging, afvallen) een effect bij behandeling van hypertensie in de zwangerschap?
Aanbeveling
Middelen die de voorkeur verdienen voor de behandeling van hypertensie in de zwangerschap zijn methyldopa, labetalol en nifedipine.
De werkgroep raadt aan om dosering en combinatiegebruik van deze middelen vast te leggen in een lokaal protocol (zie tabel 1 onder samenvatting literatuur).
ACE-remmers, angiotensinereceptorblokkers (ARB’s) en directe renineremmers behoren in de zwangerschap niet gebruikt te worden. Aanbevolen wordt de behandeling preconceptioneel aan te passen.
Bij chronische hypertensie wordt aanbevolen het zoutbeperkt dieet in de zwangerschap te continueren. Adviezen over bedrust, actief bewegen en werk zijn voor vrouwen met een verhoogd risico op het ontwikkelen van een hypertensieve aandoening niet anders dan de reguliere adviezen voor zwangere vrouwen.
Overwegingen
- Deze richtlijn geeft adviezen over de behandeling van hypertensie voor een geplande zwangerschap of tijdens een zwangerschap. Er wordt niet ingegaan op risicoselectie, andere preventieve maatregelen dan behandeling van hypertensie of op de behandeling van pre-eclampsie of eclampsie.
- Het merendeel van de vragen is met de beschikbare kennis niet met zekerheid te beantwoorden.
Hoewel op basis van kennis niet met zekerheid gesteld kan worden bij welke bloeddruk behandeling gestart behoort te worden, welke streefwaarde bij behandeling van de bloeddruk aangehouden moet worden (inmiddels is deze informatie beschikbaar in nieuwe richtlijnmodule over 'Streefbloeddruk') en welk medicament de voorkeur verdient, is de werkgroep van mening dat in Nederland een zekere mate van uniformering van voordeel kan zijn. De argumenten hiervoor zijn: - Het heeft de voorkeur om goede kennis te hebben van effecten, interacties en bijwerkingen van een kleine groep veelgebruikte medicamenten. Incidenteel gebruik van weinig toegepaste medicamenten kan leiden tot onzekerheid over bijwerkingen en interacties.
- Bij noodzaak tot overdracht van behandeling is een standaardisatie van medicatie van voordeel.
- Het aantal middelen waarmee ruime ervaring in de zwangerschap is opgebouwd, is beperkt.
- De adviezen zijn grotendeels gebaseerd op in Nederland gebruikelijke medicatie en is gebaseerd op de bestaande NVOG-richtlijn 2005.
- Er loopt een trial die een antwoord geeft op de vraag welke streefwaarden gehanteerd dienen te worden bij medicamenteuze bloeddrukverlaging (CHIPS-studie). Inmiddels is deze informatie beschikbaar in nieuwe richtlijnmodule over 'Streefbloeddruk'.
- In afwachting van bovenstaand onderzoek leidt de discussie van het al of niet behandelen van matige hypertensie op dit moment Nederland nog tot variatie in zorg. De werkgroep heeft de voordelen (reductie van de kans op het optreden van ernstige hypertensie, echter geen effect op het ontwikkelen van pre-eclampsie of eclampsie) en nadelen (lager geboortegewicht) hiervan afgewogen constateert dat er onvoldoende bewijs is om bloeddrukverlagende behandeling te adviseren bij matige hypertensie in de zwangerschap.
- In het patiëntenfocusgroepgesprek van vrouwen met (een voorgeschiedenis van) een hypertensieve aandoening in de zwangerschap kwam naar voren dat er behoefte is aan informatievoorziening gericht op de patiënt. Er wordt benadrukt dat het belangrijk is om de partner van de patiënt hierbij te betrekken, ook omdat patiënten niet altijd in staat zijn de informatie goed op te nemen. Patiënten beseffen dat medicatie nodig is, maar zouden wel graag goed geïnformeerd zijn over de werking en vooral ook over de bijwerkingen. Er is goede ervaring met informatie op schrift. Er is bovendien behoefte aan verwijzing naar een goede patiëntenwebsite of patiënteninformatie (zie de bijlage 'Verslag patiëntenfocusgroep 'Hypertensieve aandoeningen').
Onderbouwing
Achtergrond
Hypertensieve aandoeningen in de zwangerschap kunnen ernstige maternale en foetale complicaties tot gevolg hebben. Het is van belang de behandeling zo optimaal mogelijk uit te voeren volgens vast omschreven richtlijnen om de kans op complicaties voor moeder en kind zo klein mogelijk te maken en continuïteit van zorg te waarborgen.
Deze module geeft adviezen over de behandeling van hypertensie voorafgaand aan een geplande zwangerschap of tijdens een zwangerschap. Er wordt niet ingegaan op risicoselectie, andere preventieve maatregelen dan behandeling van hypertensie of op de behandeling van pre-eclampsie - eclampsie.
Voor het uitwerken van deze uitgangsvraag werd als leidraad de onlangs verschenen richtlijn ‘Hypertension in Pregnancy’ van de National Institute for Health and Clinical Excellence (NICE 2010) gebruikt, evenals de richtlijnen van de Royal College of Obstetricians (RCOG 2006), de Society of Obstetricians and Gynecologists (SOCG 2008) en de Nederlandse Vereniging van Obstetrie en Gynaecologie (NVOG 2005).
Conclusies
|
Niveau 1 |
Medicamenteuze behandeling van matige zwangerschapshypertensie (diastolische bloeddruk < 110 mmHg en systolische bloeddruk < 160 mmHg)
Maternale effecten Medicamenteuze behandeling vermindert de kans op het optreden van ernstige hypertensie, maar is niet geassocieerd met een lagere incidentie van pre-eclampsie of eclampsie
Bewijskracht A1 (Abalos 2007) |
|
Niveau 2 |
Effecten op het kind: Medicamenteuze bloeddrukverlaging tijdens de zwangerschap is waarschijnlijk geassocieerd met een lager geboortegewicht. Er is geen effect op perinatale sterfte of preterme geboorte. Over de effecten hiervan op lange termijn zijn geen gegevens beschikbaar.
(von Dadelszen 2000) (SCOG 2008). |
|
Niveau 4 |
Er is algemene consensus dat ernstige hypertensie (systole >160 of diastole >110) en ernstige pre-eclampsie behandeld dienen te worden om maternale morbiditeit en mortaliteit te verlagen.
Bewijskrachtniveau D (SCOG 2008, RCOG 2007, Abalos 2007). |
|
Niveau 3 |
Gebruik van ACE-remmers en ARB’s tijdens het eerste trimester is mogelijk geassocieerd met congenitale afwijkingen. Gebruik later in de zwangerschap is geassocieerd met foetale sterfte en foetale nierfunctiestoornis.
Bewijskrachtniveau B (Cooper 2006) C (Tabacova 2001, Piper 1992, Lip 1997, Velazquez-Armenta 2007) |
|
Niveau 1 |
Keuze van het antihypertensivum Op basis van de beschikbare literatuur kan niet aangegeven worden dat een bepaald medicament* te verkiezen is.
(Duley 2006) *zie overwegingen |
|
Niveau 2 |
Leefstijladviezen Er is onvoldoende bewijs om een uitspraak te doen over het nut van bedrust, verlaagde werkdruk of aangepast dieet bij vrouwen met hypertensieve aandoeningen. Een zoutbeperkt dieet vermindert de kans op pre-eclampsie niet. Bij chronische hypertensie in de zwangerschap kan zoutbeperking nuttig zijn, zoals dat ook buiten de zwangerschap het geval is.
(Duley 2005, He 2004, Crowther 1992) |
Samenvatting literatuur
Onderstaande informatie komt uit de module die ontwikkeld is 2011. Voor informatie over de streefbloeddruk verwijzen wij u naar de module 'Streefbloeddruk' die in 2021 nieuw is ontwikkeld.
Zijn er argumenten om bloeddrukafkappunten voor instellen van behandeling af te laten hangen van de zwangerschapsduur?
Bij een normale ongecompliceerde zwangerschap zijn er aanzienlijke wisselingen in de hoogte van de bloeddruk. Tijdens de eerste helft van de zwangerschap daalt de bloeddruk met een minimum rond 20-24 weken, waarna de bloeddruk geleidelijk aan weer toeneemt totdat deze rond de a terme periode weer teruggekeerd is naar de waarde van voor de zwangerschap (Hytten 1980; Villar 1989). De MAP gemeten in het begin van de zwangerschap blijkt een voorspeller voor het optreden van pre-eclampsie (OR 1,2; 95%-BI per 5 mmHg toename van de MAP > 75 mmHg) bij vrouwen met een hoog risico (Caritis 1998). Op basis van de beschikbare literatuur is niet goed te bepalen is of behandeling van matige hypertensie in de zwangerschap de perinatale uitkomst verbetert en wat eventueel een afkapwaarde voor behandeling is.
Welke medicamenten verdienen de voorkeur bij behandeling van hypertensie in de zwangerschap?
De keuze van medicatie zal met name bepaald worden door het ontbreken van aanwijzingen voor negatieve effecten op de foetus. Geen van de mogelijke medicamenten is aantoonbaar beter wat betreft minder optreden van maternale en perinatale complicaties. Methyldopa is het enige middel waarvan redelijkerwijs vaststaat dat teratogene effecten ontbreken (Kirsten 1998). In verband hiermee wordt het algemeen als middel van eerste keus beschouwd. De bètablokkers atenolol en labetalol worden in een deel van de studies in verband gebracht met verminderd geboortegewicht (Magee & Duley 2003). Deze samenhang is niet beschreven bij andere bètablokkers, maar het aantal studies hiermee is beperkt. Mogelijk bestaat er een relatie tussen de mate van bloeddrukverlaging en een reductie in geboortegewicht (von Dadelszen 2000). Labetalol is niet geassocieerd met congenitale afwijkingen, maar de beschikbare literatuur is te gering om een zekere uitspraak hierover te kunnen doen.
Literatuur over gebruik in het eerste trimester van nifedipine, de in de graviditeit meest toegepaste calciumblokker, ontbreekt. Bij gebruik later in de graviditeit, ook in hoge dosering voor weeënremming, zijn geen schadelijke effecten op de foetus of in de neonatale of zuigelingenperiode beschreven. Nicardipine is effectief en veilig gebleken (in 3 studies van in totaal 77 vrouwen) voor de behandeling van ernstige pre-eclampsie indien met andere antihypertensiva de bloeddruk niet voldoende kan worden verlaagd zonder nadelige effecten op de foetus of pasgeborene (Aya 1999, Elatrous 2002, Hanff 2005). Angiotensine-converterend-enzymremmers (ACE-remmers) of angiotensine-receptorblokkers (ARB’s) worden in de zwangerschap ontraden wegens een beperking van de foetale nierfunctie, hypotensie, mogelijk foetale sterfte en congenitale afwijkingen (NICE 2010). Een retrospectief cohortonderzoek uitgevoerd tussen 1985 en 2000 in de Verenigde Staten bij kinderen die in het eerste trimester van de zwangerschap blootgesteld werden aan ACE-remmers (209 van de bijna 30.000 geïncludeerde kinderen) toonde een verhoogd risico op congenitale afwijkingen zonder genetische oorzaak ten opzichte van vrouwen die geen antihypertensiva gebruikten (RR 2,71; 95%-BI 1,72-4,27; n = 18) (Cooper 2006). Ook twee andere case series (108 en 19 vrouwen; Tabacova 2001 en Piper 1992) vonden een verhoogd risico op congenitale afwijkingen, terwijl een derde kleine case serie (18 vrouwen) geen ongunstige uitkomsten rapporteerde (Lip 1997). Een systematische review van case reports/series (64 vrouwen) over gebruik van ARB’s in de zwangerschap toonde dat de zwangerschap bij vrouwen die geen ARB’s gebruikten gemiddeld 9 weken langer duurde dan bij vrouwen die wel ARB’s gebruikten. In totaal had 42% van de vrouwen die ARB’s gebruikten ongunstige zwangerschapsuitkomsten, gedefinieerd als congenitale afwijkingen (Velazquez-Armenta 2007). Aangezien directe renineremmers eenzelfde werkingsmechanisme hebben als ACE-remmers en ARB’s kan bij deze middelen gelijke bijwerkingen verwacht worden.
Bij behandeling van hypertensie is de combinatie van een vaatverwijder met een thiazidediureticum een veel toegepaste therapie. In de zwangerschap worden diuretica over het algemeen ontraden vanwege het toegenomen risico op volumedepletie (Sibai 1984). In een meta-analyse van gerandomiseerde studies werd echter geen nadelig foetaal of maternaal effect waargenomen (Collins 1985). Deze review verstrekte geen informatie over de foetale groei. Het is onwaarschijnlijk dat thiazide- of lisdiuretica samenhangen met congenitale afwijkingen (Olesen 2001). Aangezien geen positieve effecten beschreven zijn van gebruik van diuretica bij vrouwen met een ongecompliceerde hypertensie, wordt voorschrijven alleen op deze indicatie niet geadviseerd. Bij vrouwen die wegens een cardiovasculaire of renale aandoening diuretica gebruiken, kan de medicatie gecontinueerd worden.
Om te beoordelen welk antihypertensivum de voorkeur heeft in de zwangerschap is het niet zozeer van belang om placebogecontroleerde studies te beoordelen, maar vooral studies die twee interventies (middel A versus middel B) met elkaar vergelijken. Een cochranereview evalueerde Crowther (1992) de effectiviteit van antihypertensieve medicatie als behandeling van ernstige hypertensie (zie tabel 10.1-10.9 in NICE-richtlijn 2010). In deze review van 24 studies vond men onvoldoende bewijs om een uitspraak te kunnen doen over de werking en bijwerkingen van verschillende geïncludeerde antihypertensiva (waaronder in Nederland veelgebruikte middelen zoals labetalol, calciumkanaalblokkers, ketanserine en methyldopa) ten opzichte van elkaar. De geanalyseerde data toonden geen duidelijk verschil in effectiviteit tussen de geïncludeerde middelen wat betreft het risico op het ontwikkelen van ernstige hypertensie of pre-eclampsie (Duley 2006).
Combinatie van medicamenten in lage dosering bij de behandeling van chronische hypertensie verhoogt de effectiviteit en vermindert de bijwerkingen in vergelijking met monotherapie (Law 2003). Er bestaan echter geen vergelijkende studies tussen monotherapie en multitherapie bij zwangere vrouwen.
De in Nederland gebruikte antihypertensiva staan beschreven in onderstaande tabel 1. Aanbevolen wordt als behandelaar een vast behandelschema aan te houden en daar ook regionaal afspraken over te maken.
Tabel 1 Overzicht van in Nederland gebruikte antihypertensive (bron: NVOG-richtlijn Hypertensieve aandoeningen in de zwangerschap 2005)
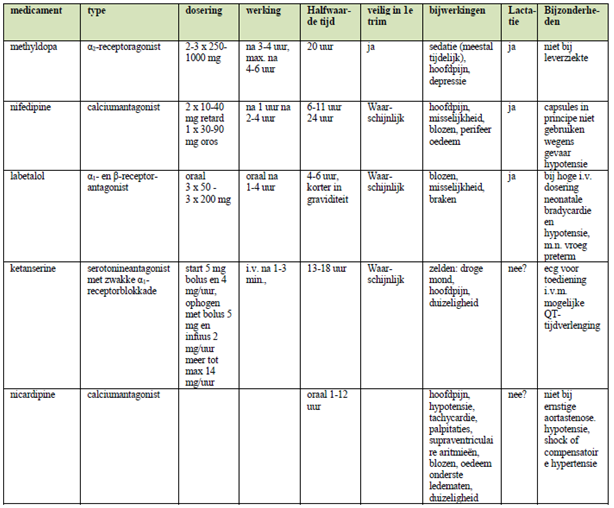
Hebben leefstijladviezen (zoutarm dieet, mediterraan dieet, bedrust, lichaamsbeweging, afvallen) een effect bij behandeling van hypertensie in de zwangerschap?
Dieetmaatregelen
Zoutbeperking heeft een gunstig effect op de bloeddruk, maar voorkomt, net zoals andere medicatie, pre-eclampsie niet. Een systematische review (2 RCT’s, 603 vrouwen) vergeleek verminderde zoutinname (advies 20 tot 50 mmol/dag) met een dieet met normale zoutinname (Duley 2005). Er werd geen verschil gezien voor de uitkomstmaat pre-eclampsie, hoewel de studies mogelijk onvoldoende power hadden om klinisch relevante effecten aan te tonen (RR 1,11, 95%-BI 0,46-2,66). Er werden geen schadelijke effecten waargenomen.
Bij chronische hypertensie is een (gering) bloeddrukverlagend effect van zoutbeperkt dieet waargenomen (He 2004). Het lijkt rationeel om vrouwen die al een zoutbeperkt dieet gebruiken wegens hun hypertensie te adviseren dit te continueren. Of dit een verbetering van de zwangerschapsuitkomst geeft is echter onbekend.
Leefstijl
Het is routinezorg om vrouwen bij wie zwangerschapshypertensie of pre-eclampsie wordt vastgesteld te adviseren de werkdruk te verlagen of te stoppen met werken. Er zijn echter geen gerandomiseerde studies die dit beleid ondersteunen (SOGC 2008).
Bedrust
Voor vrouwen met pre-eclampsie is strikte (vs. matige) bedrust in het ziekenhuis niet gerelateerd aan een verandering in maternale of perinatale uitkomsten (2 trials, 145 vrouwen) (Crowther 1992, zie tabel 6.1b). In geval van zwangerschapshypertensie zonder pre-eclampsie leidt enige bedrust in het ziekenhuis (vs. routineactiviteit thuis) tot een afname van ernstige hypertensie (RR 0,58; 95%-BI 0,38-0,89) en vroeggeboorte (RR 0,53; 95%-BI 0,29-0,99) (2 trials, 304 vrouwen), hoewel vrouwen een voorkeur aangeven voor routineactiviteit thuis zonder restricties. Of het positieve effect veroorzaakt wordt door de rust zelf of door de ziekenhuisopname is niet duidelijk. Buiten de zwangerschap kan stressmanagement nuttig zijn wanneer stress lijkt samen te hangen met hypertensie.
Referenties
- Abalos E, Duley L, Steyn DW, Henderson-Smart DJ. Antihypertensive drug therapy for mild to moderate hypertension during pregnancy. Antihypertensive drug therapy for mild to moderate hypertension during pregnancy Cochrane Database of Systematic Reviews 2007 24;(1):CD002252.
- ACOG. ACOG practice bulletin. Diagnosis and management of preeclampsia and eclampsia. Number 33, January 2002. American College of Obstetricians and Gynecologists. Int J Gynaecol Obstet 2002;77(1):67-75.
- Aya AG, Mangin R, Hoffet M, Eledjam JJ. Intravenous nicardipine for severe hypertension in pre-eclampsia - effects of an acute treatment on mother and foetus. Intensive Care Med. 1999;25:1277- 1281.
- Aya AG, Mangin R, Hoffet M, Eledjam JJ. Intravenous nicardipine for severe hypertension in pre-eclampsia - effects of an acute treatment on mother and foetus. Intensive Care Med. 1999;25:1277- 1281.
- Caritis S, Sibai B, Hauth J, Lindheimer M, VanDorsten P, Klebanoff M, et al. Predictors of pre-eclampsia in women at high risk. National Institute of Child Health and Human Development Network of Maternal-Fetal Medicine Units. Am J Obstet Gynecol 1998 Oct;179(4): 946-51.
- Collins R, Chalmers I, Peto R. Antihypertensive treatment in pregnancy. Br Med J (Clin Res Ed) 1985Oct 19;291(6502):1129.
- Cooper WO, Hernandez-Diaz S, Arbogast PG, Dudley JA, Dyer S, Gideon PS, et al. Major congenital malformations after first-trimester exposure to ACE inhibitors. N Engl J Med 2006 Jun 8;354(23):2443-51.
- Crowther CA, Bouwmeester AM, Ashurst HM. Does admission to hospital for bed rest prevent disease progression or improve fetal outcome in pregnancy complicated by non-proteinuric hypertension? Br J Obstet Gynaecol 1992 Jan;99(1):13-7.
- Duley L, Henderson-Smart D, Meher S. Altered dietary salt for preventing pre-eclampsia, and its complications. Cochrane Database Syst Rev 2005;(4):CD005548.
- Duley L, Henderson-Smart DJ, Meher S. Drugs for treatment of very high blood pressure during pregnancy. Cochrane Database Syst Rev 2006;3:CD001449.
- Duley L. Pre-eclampsia, eclampsia, and hypertension. Clin Evid (Online ) 2008 pii: 1402.
- Elatrous S, Nouira S, Ouanes BL et al. Short-term treatment of severe hypertension of pregnancy: prospective comparison of nicardipine and labetalol. Intensive Care Med. 2002;28:1281-6.
- Elhassan EM, Mirghani OA, Habour AB, Adam I. Methyldopa versus no drug treatment in the management of mild pre-eclampsia. East Afr Med J 2002 Apr;79(4): 172-5.
- Hanff LM, Vulto AG, Bartels PA et al. Intravenous use of the calcium-channel blocker nicardipine as second-line treatment in severe, early-onset pre-eclamptic patients. J Hypertens. 2005;23:2319- 2326.
- He FJ, MacGregor GA Effect of longer-term modest salt reduction on blood pressure. Cochrane Database Syst Rev. 2004;(3):CD004937.
- Hytten F, Chamberlain G. Clinical physiology in obstetrics. Oxford: Blackwell Scientific Publications, 1980.
- Kirsten R, Nelson K, Kirsten D, Heintz B. Clinical pharmacokinetics of vasodilators. Part II. Clin Pharmacokinet 1998 Jul;35(1):9-36.
- Law MR, Wald NJ, Morris JK, Jordan RE. Value of low dose combination treatment with blood pressure lowering drugs: analysis of 354 randomised trials. BMJ 2003 Jun 28;326(7404): 1427.
- Lip GY, Beevers M, Churchill D, Shaffer LM, Beevers DG. Effect of atenolol on birth weight. Am J Cardiol 1997 May 15;79(10):1436-8.
- Magee LA, Duley L. Oral beta-blockers for mild to moderate hypertension during pregnancy. Cochrane Database Syst Rev 2003;(3):CD002863
- Magee LA. Review: Drugs for mild to moderate hypertension in pregnancy reduce the risk of severe hypertension but not pre-eclampsia. Evid Based Med 2007 Aug;12(4): 116.
- Magee LA, von DP, Chan S, Gafni A, Gruslin A, Helewa M, et al. The Control of Hypertension In Pregnancy Study pilot trial. BJOG 2007 Jun;114(6):770, e13-770, e20.
- Martin JN, Jr., Thigpen BD, Moore RC, Rose CH, Cushman J, May W. Stroke and severe preeclampsia and eclampsia: a paradigm shift focusing on systolic blood pressure. Obstet Gynecol 2005 Feb;105(2):246-54.
- NICE guideline. National Institute for Health and Clinical Excellence. Hypertension in pregnancy the management of hypertensive disorders during pregnancy. NICE; 2010.
- Nederlandse Vereniging voor Obstetrie en Gynaecologie. Hypertensieve aandoeningen in de zwangerschap. Richtlijnen NVOG 2005: http://nvog-documenten.nl/index.php?pagina = /richtlijn/pagina.php&fSelectTG 62 = 75&fSelectedSub = 62&fSelectedParent = 75
- Olesen C, de Vries CS, Thrane N, MacDonald TM, Larsen H, Sorensen HT. Effect of diuretics on fetal growth: A drug effect or confounding by indication? Pooled Danish and Scottish cohort data. Br J Clin Pharmacol 2001 Feb;51(2):153-7.
- Piper JM, Ray WA, Rosa FW. Pregnancy outcome following exposure to angiotensin-converting enzyme inhibitors. Obstet Gynecol 1992 Sep;80(3 Pt 1):429-32.
- Royal College of Obstetricians and Gynaecologists. The management of severe pre-eclampsia/eclampsia. Royal College of Obstetricians and Gynaecologists 2006: http://www.rcog.org.uk/files/rcog- corp/uploaded-files/GT10aManagementPreeclampsia2006.pdf
- Royal College of Obstetricians and Gynaecologists. Why mothers die 2000-2002. The sixth report of the Confidential Enquiries into Maternal Deaths in the United Kingdom. RCOG; 2004.
- Sibai BM, Gonzalez AR, Mabie WC, Moretti M. A comparison of labetalol plus hospitalization versus hospitalization alone in the management of preeclampsia remote from term. Obstet Gynecol 1987 Sep;70(3 Pt 1):323-7.
- Sibai BM, Grossman RA, Grossman HG. Effects of diuretics on plasma volume in pregnancies with long¬term hypertension. Am J Obstet Gynecol 1984 Dec 1;150(7):831-5.
- SOGC guideline. Magee LA, Helewa M, Moutquin JM, von Dadelszen P. Diagnosis, Evaluation, and Management of the Hypertensive Disorders of Pregnancy.
- Tabacova SA, Kimmel CA. Enalapril: pharmacokinetic/dynamic inferences for comparative developmental toxicity. A review. Reprod Toxicol 2001;15:467-78.
- SOMANZ guideline. Lowe SA, Brown MA, Dekker GA, Gatt S, McLintock CK, McMahon LP, et al. Guidelines for the management of hypertensive disorders of pregnancy 2008. Aust N Z J Obstet Gynaecol 2009 Jun;49(3):242-6.
- Velazquez-Armenta EY, Han JY, Choi JS, Yang KM, Nava-Ocampo AA. Angiotensin II receptor blockers in pregnancy: a case report and systematic review of the literature. Hypertens Pregnancy 2007;26(1):51-66.
- Velazquez-Armenta EY, Han JY, Choi JS, Yang KM, Nava-Ocampo AA. Angiotensin II receptor blockers in pregnancy: a case report and systematic review of the literature. Hypertens Pregnancy 2007;26(1):51-66.
- Villar J, Repke J, Markush L, Calvert W, Rhoads G. The measuring of blood pressure during pregnancy. Am J Obstet Gynecol 1989 Oct;161(4):1019-24.
- von Dadelszen P, Ornstein MP, Bull SB, Logan AG, Koren G, Magee LA. Fall in mean arterial pressure and fetal growth restriction in pregnancy hypertension: a meta-analysis. Lancet 2000;355:87-92.
Evidence tabellen
Tabel 1: Effecten van medicamenteuze bloeddrukverlagende behandeling op moeder en kind (behorend bij conclusie 1)
|
Refe-rentie |
Type studie |
In- en exclusiecriteria (studie/ patiënten) |
Kenmerken (studie/ patiënten) |
Interventie (I) |
Controle (C) |
Uitkomstmaten en follow-upduur |
Resultaten |
Opmerkingen |
Bewijs-kracht-niveau |
|
Abalos |
Cochranereview N = 4282(46 studies) |
Inclusie: alle RCT’s over antihypertensieve behandeling van milde/matige hypertensie (SBD 140-169 mmHg en DBD 90-109 mmHg). Wel of geen proteïnurie. Eenling- en meerling-zwangerschappen. Eerdere behandeling met antihypertensiva geen exclusiecriterium Exclusie: quasi-gerandomiseerde trials, vrouwen die waren bevallen voor inclusie in de trial, vrouwen met ernstige hypertensie. |
2 studies includeerden in 1e trimester, 18 studies in 2e trimester en 19 in 3e trimester (in 7 studies was dit onbekend). |
Onderzochte medicatie: alfa- agonisten (methyldopa), bètablokkers (acebutolol, atenolol, labetalol, mepindolol, metoprolol, pindolol en propranolol), calciumkanaalblokker s (isradipine, nicardipine, nifedipine en verapamil), vasodilatatoren (hydralazine en prazosine), ketanserine en glyceryltrinitraat (GTN) Ruime variatie in toedieningsschema |
Placebo, geen medicatie of een ander antihypertensivum dan de interventiemedicati e |
Maternaal: Ernstige hypertensie; proteïnurie; ernstige PE; eclampsie, HELLP- syndroom, ernstige morbiditeit, noodzaak voor ander antihypertensivum , miskraam, electieve baring, sectio, antenatale opname van min 7 dg, abruptio placentae, bijwerkingen, medicatie gestaakt i.v.m. bijwerkingen. Foetaal: sterfte, SGA-infants, vroeggeboorte, apgarscore < 4 na 5 min, NICU opname, RDS, andere morbiditeit mogelijk gerelateerd aan medicatie, verstoorde langetermijngroei en ontwikkeling van het kind. |
Risico op ernstige hypertensie gehalveerd bij behandeling met antihypertensiva: (19 studies, 2409 vrouwen; RR 0,50: 0,41-0,61; NNT 10 (8-13)). Geen significant effect op: - Pre-eclampsie (22 studies, 2702 vrouwen; RR 0,97; 0,83-1,13) - Sterfte kind: (26 studies, 3081 vrouwen; RR 0,73; 0,50-1,08). - vroeggeboorte (14 studies, 1992 vrouwen; RR 1,02; 0,89-1,16), - SGA-infants (19 studies, 2437 vrouwen; RR 1,04; 0,84-1,27) - andere uitkomstmaten |
Randomisatie(+) : Hoewel in de meeste studies onduidelijk was aangegeven hoe gerandomiseerd werd Toewijzing verborgen: (+/-): in 22% v.d. studies (10/46) Behandelaar geblindeerd (+/- ): In meeste studies onduidelijk Patiënt geblindeerd(+/-): onduidelijk Effectbeoordelaa r geblindeerd (+/-): onduidelijk Interventie- en controlegroep vergelijkbaar(+/- ): voor alle groepen anders Follow-up voldoende (> 80%):+ Intention-to- treatanalyse :+
Financiering: geen conflict
Overig: geen |
A1 |
|
Von Dadelsze n 2000 |
Meta-analyse van RCT’s N = 3773 vrouwen (45 studies) Doel: om vast te stellen wat het effect was van door antihypertensiv a geïnduceerde bloeddrukdalin g bij de moeder op de foetoplacentair e groei van het kind |
Inclusie: vrouwen met milde tot matige zwangerschaps-HT die gerandomiseerd waren naar orale antihypertensiva; studies in Engels of Frans; RCT’s; orale medicatie of geen medicatie in de controle groep; vrouwen met milde of matige zwangerschaps-HT; vaststellen van het effect van maternale antihypertensieve medicatie en of het perinatale risico. |
7 trials randomiseren vrouwen met chronische HT naar therapie en placebo/geen therapie 38 trials randomiseren vrouwen met late-onset HT naar antihypertensiev e therapie en placebo/geen therapie (15 studies) of andere antihypertensiev e therapie (23 studies) |
Onderzochte medicatie: methyldopa (500 tot 4000 mg/dg), acebutolol (400 tot 1200 mg/dg), atenolol (50 tot 200 mg/dg), labetalol (200 tot 2400 mg/dg), metoprolol (50 tot 300 mg/dg), oxprenolol (80 tot 640 mg/dg), pindolol (10 tot 25 mg/dg), propranolol (30 tot 160 mg/dg), bendrofluazide (5 tot 10 mg/dg), chloorthiazide (1,0 g/dg), hydrochloorthiazide (50 mg/dg), ketanserine (20 tot 80 mg/dg), hydralazine (25 tot 200 mg/dg), isradipine (5 mg/dg), nicardipine (600 mg/dg), nifedipine (40 tot 120 mg/dg), verapamil (360 tot 480 mg/dg) en clonidine (150 tot 200 hg/dg) |
Placebo, geen therapie of een ander antihypertensivum |
Studies met verdeling in twee groepen: - chronische HT gedurende de hele zwangerschap - milde/matige late-onset HT - late-onset HT - Ernst van de hypertensie: - Mild: MAP* 107-113 mmHg - Matig: MAP* 114-129 mmHg - Ernstig: MAP* > 130 mmHg *MAP wordt gedefinieerd als Diastolische bloeddruk +(polsdruk/3) |
Bloeddrukcontrole en SGA-infants: Alle groepen (15 studies, 1587 vrouwen): Een hoger door behandeling geïnduceerd gemiddeld verschil in MAP was geassocieerd met een hogere proportie van SGA-kinderen (slope 0,09, SE 0,03, r2 = 0,48, p = 0,006) Late-onset-HT- groep: Placebo/geen therapie van controles (n = 5 studies): slope 0,12 (0,05), p = 0,12 Antihypertensieve therapie van controles (n = 6 studies): slope 0,21 (0,07), p = 0,04 Bloeddrukcontrole en gemiddeld geboortegewicht: Door behandeling geïnduceerd gemiddeld verschil in MAP was niet significant geassocieerd met een lager Geboortegewicht t (n = 2305, 27 studies) Echter, een studie had een extreme statistische uitbijter en was geëxcludeerd van de sensitiviteitsanalys e (de studie vergeleek metropolol en nicardipine; gewogen non- parametrische Spearmans regressie: slope - 14,49 (6,98), r2 = 0,16, p = 0,049 Een daling van 10 mmHg in MAP was geassocieerd met een afname van 145 g in geboortegewicht. 16% van de variatie in gemiddeld geboortegewicht tussen behandelde en controlegroep kan worden verklaard door de daling in MAP. |
Randomisatie: adequaat in 89% van de studies Toewijzing verborgen* : goed in 27% van de studies Effectbeoordelaa r geblindeerd in 29% van de studies Interventie- en controlegroep vergelijkbaar: + Follow-up voldoende (>80%): ? Intention-to-treat analyse: ? Financiering: door Physician’s Services Incorporated en een onderzoeksbeurs van het Mount Sinai ziekenhuis Overig: |
A1 |
Tabel 2: Welke medicamenten verdienen de voorkeur bij behandeling van hypertensie in de zwangerschap (behorend bij conclusie 3 en 4)?
|
Refe-rentie |
Type studie |
In- en exclusiecriteria (studie/ patiënten) |
Kenmerken (studie/ patiënten) |
Interventie (I) |
Controle (C) |
Uitkomstmaten en follow-upduur |
Resultaten |
Opmerkingen |
Bewijs-kracht-niveau |
|
Duley 2006 |
Cochranereview, meta-analyse N = 2949 vrouwen, 24 RCT’s |
Selectie: Inclusie: RCT’s Exclusie: studies met duidelijk inadequate randomisatie en quasi-gerandomiseerd design Deelnemers: vrouwen met ernstige hypertensie (DBD > 105 mmHg en/of SBD > 160 mmHg) tijdens de zwangerschap, met noodzaak tot directe behandeling Exclusie: postpartumvrouwen, gezien het substantiële verschil in uitkomsten Vergelijkingen: alle vergelijkingen van het ene antihypertensivum met een ander, ongeacht de dosis, toedieningswijze of duur van de behandeling Exclusie: vergelijkingen van alternatieve schema’s van hetzelfde middel en van alternatieve middelen binnen dezelfde geneesmiddelengroep. |
- |
Interventies: 12 vergelijkingen: - labetolol versus hydralazine - calciumkanaalblokker s versus hydralazine - epoprostenol versus hydralazine - ketanserine versus hydralazine - urapidil versus hydralazine - labetolol versus calciumkanaalblokker s - labetolol versus methyldopa - labetolol versus diazoxide - nitraten versus magnesiumsulfaat - nimodipine versus magnesiumsulfaat - nifedipine versus chloorpromazine - nifedipine versus prazosine |
Zie blok hiernaast (interventies) voor vergelijkingen |
Maternale uitkomsten: eclampsie, persisterende hoge bloeddruk, hypotensie, sectio caesarea, bijwerkingen bij de moeder, opnieuw episodes van hele hoge bloeddruk, pulmonaal oedeem, HELLP-syndroom, gedissemineerde intravasculaire stolling, ernstige maternale morbiditeit, bevalling wegens foetale nood, beroerte, stollingsstoornis bij de moeder, respiratoire problematiek bij de moeder, fluxus postpartum, magnesium-sulfaatprofylaxe Foetale uitkomsten: deceleratie van het foetale hartritme, foetale of neonatale sterfte, apgarscore <7, respiratoir distresssyndroom, neonatale hypoglykemie, beademing van de baby, small-for-gestational age, opname op speciale baby-care-unit, pasgeborene geïntubeerd direct postpartum |
(zie voor directe vergelijkingen artikel) Samenvatting: Vrouwen die gerandomiseerd waren naar calciumblokkers i.p.v. hydralazine hadden minder kans op persisterende hoge bloeddruk (5 studies, 263 vrouwen; 6% versus 18%; RR 0,33, 95%-BI 0,15 tot 0,70). ketanserine hing samen met meer persisterende hoge bloeddruk dan hydralazine (4 studies, 200 vrouwen; 27 versus 6%; RR 4,79, 95%-BI 1,95-11,73), maar minder bijwerkingen (3 studies, 120 vrouwen; RR 0,32, 95%-BI 0,19-0,53) en een lager risico op HELLP-syndroom (1 studie, 44 vrouwen, RR 0,20, 95%-BI 0,05-0,81). labetalol hing samen met een lager risico op hypotensie (1 studie, 90 vrouwen; RR 0,06, 95%-BI 0,00-0,99) en sectio caesarea (RR 0,43, 95%-BI 0,18- 1,02) dan diazoxide; data waren onvoldoende voor een betrouwbare conclusie over ander uitkomsten
Het risico op persisterende hoge bloeddruk was lager in de nimodipinegroep vergeleken met magnesiumsulfaat (2 studies 1683 vrouwen; 47% versus 65%; RR 0,84, 95%-BI 0,76-0,93), hoewel nimodipine samenhing met een hoger risico op eclampsie (RR 2.24, 95%-BI 1,06¬4,73); nimodipine hing samen met een lager risico op ademhalingsprobleme n (RR 0,28, 95%-BI 0,08-0,99), minder bijwerkingen (RR 0,68, 95%-BI 0,54-0,86) en minder fluxus postpartum (RR 0,41, 95%-BI 0,18-0,92) dan magnesiumsulfaat; doodgeboren kinderen en neonatale sterfte werden niet gerapporteerd Er zijn onvoldoende data beschikbaar om een betrouwbare conclusie te trekken over de vergelijkbare effecten van een van de andere antihypertensiva Conclusie auteurs: tot er betere evidence beschikbaar is, zou de keuze van het antihypertensivum af moeten hangen van de ervaring van de clinicus met een bepaald middel, en van wat bekend is over bijwerkingen. (uitzonderingen zijn diazoxide, ketanserine, nimodipine en magnesiumsulfaat, die waarschijnlijk het beste vermeden kunnen worden) |
De kwaliteit van de studies werd beoordeeld a.h.v. de criteria van de Cochrane Reviewers’ Handbook (Clarke 2002) Randomisatie: + Toewijzing verborgen: - slechts in 5 v.d. 24 studies adequaat. Overig vaak niet beschreven. Blindering: - slechts in 3 studies, matig omschreven. Interventie- en controlegroep vergelijkbaar: voor alle studies anders, lijkt zo te zijn Follow-up voldoende (> 80%):+ Intention-to- treatanalyse :+ Financiering: 2 studies door farmacie. Overig: kleine studies; slechts 3 studies hadden een studiepopulati e van meer dan 100 vrouwen. Aantal alleen als abstract of interimanalyse gepubliceerd |
A 1 |
|
Cooper 2006 VS |
Retrospectief cohortonderzoek N = 29507 kinderen Doel: effect van blootstelling aan ACE-remmers 1e trimester op kind. |
Inclusie: kinderen die aangemeld waren bij de Tennessee Medicaid en geboren tussen 1985 en 2000 Exclusies: maternale diabetes, blootstelling aan angiotensine-receptorantagonisten, blootstelling aan antihypertensieve medicatie na het eerste trimester, blootstelling aan andere teratogenen. |
In vergelijking tot de moeders van de 29.096 kinderen zonder blootstelling aan antihypertensiev e medicatie, waren de moeders die hieraan wel waren blootgesteld ouder en hoger opgeleid en vaker multigravidae, wonend in rurale gebieden met een of meerdere chronische ziekten en minder late prenatale zorg |
N = 209 Blootstelling aan ACE-remmers alleen in het 1e trimester (vastgesteld door de Medicaid apotheekdossiers, waarin de datum van voorschrijven genoteerd staat en het aantal dagen van behandeling) |
Vergelijking: blootstelling aan andere antihypertensiev e medicatie in het 1e trimester (n = 202) of geen blootstelling aan antihypertensiev e medicatie gedurende gehele zwangerschap (n = 29096) follow- upperiode: leeftijd van 1 jaar |
Uitkomstmaten: aanwezigheid van congenitale afwijkingen die niet gerelateerd zijn aan chromosomale afwijkingen of een klinisch genetisch syndroom (cardiovasculair, centraal zenuwstelsel of andere malformaties) |
(‘any') congenitale afwijkingen: RR = 2,71 (95%-BI 1,72-4,27) |
Selectieve loss to follow-up: n.v.t. Alle relevante factoren meegenomen +: Voldoende lange follow- up +/-: 1 jaar Financiering: door niet commerciële partijen, enkele van de auteurs hebben wel banden met Pfizer.
Overig: |
B |
|
Tabacova 2003 VS |
Case serie N = 108 casussen Doel: effect van blootstelling aan ACE-remmers (enalapril) in zwangerschap op kind. |
Inclusie: alle rapporten over ongunstige zwangerschaps-uitkomsten geassocieerd met blootstelling aan enalapril tijdens de zwangerschap, die werden ingediend bij de US Food and Drug Administration tussen 1986 en 2000. |
|
Complicaties na gebruik van enalapril (ACE-remmer) in de zwangerschap |
n.v.t. |
Alle vormen van embryonale-foetale ongunstige uitkomsten (sterfte, spontane abortus, doodgeboren), alle congenitale malformaties, intra-uteriene groeivertraging, vroeggeboorte (< 37 weken) |
- Een (‘Any') embryonale-foetale ongunstige uitkomst: 96/108 (88,9%) bij zwangerschappen die minimaal 16 weken aanbleven (n = 95). - Een (‘Any') congenitale afwijking: 27/83 (32,5%) bij zwangerschappen die minimal 20 weken voort duurden (n = 91). - Intra-uteriene groei vertraging: 26/52 (50%) - Vroeggeboorte: 54/84 (64,3%) |
Case reports, geen groepen vergeleken. Selectieve loss to follow-up: n.v.t. Alle relevante factoren meegenomen: + Voldoende lange follow- up: n.v.t., het gaat om rapporten die ingediend zijn bij de FDA, alleen cases. Financiering: geen conflict Overig: |
C |
|
Piper 1992 VS |
Case serie N = 19 casussen Doel: effect van blootstelling aan ACE-remmers in zwangerschap op kind. |
Inclusie: alle vrouwen in de leeftijd van 15 tot 44, die aangemeld zijn bij de Tennessee Medicaid, en die bevielen van een levend of doodgeboren kind in de periode tussen 1 januari 1983 en 31 december 1988, en die blootgesteld waren aan ACE-remmers tijdens de zwangerschap |
|
ACE-remmers |
n.v.t. |
Neonatale complicaties |
Van de 19 kinderen waren er 2 preterm geboren met serieuze levensbedreigende aandoeningen. 1 was preterm en had nierproblemen (aanhoudende anurie en hypotensie met noodzaak tot dialyse) en 1 preterm kind had microcefalie en occipitale encefalocele; 17 kinderen waren a term geboren van wie er 16 ogenschijnlijk zonder complicaties. 1 van deze kinderen had een hypoglykemie |
case reports, geen groepen vergeleken. Selectieve loss to follow-up: n.v.t. Alle relevante factoren meegenomen: + Voldoende lange follow- up: niet vermeld, studieduur totaal 6 jr. Financiering: geen conflict Overig: |
C |
|
Lip 1997 VK |
Case serie N = 18 vrouwen (19 zwangerschappen ) Doel: effect van blootstelling aan ACE-remmers in zwangerschap op kind. |
Inclusie: vrouwen die zwanger werden terwijl zij behandeld werden met ACE-remmers, en die werden gezien op de antenatale-hypertensiepolikliniek tussen 1980 en 1997 |
|
Interventie: behandeling met ACE-remmers werd gestopt voor of bij een gemiddelde amenorroeduur van 10,3 weken (uitersten 6-25 weken) |
n.v.t. |
Zwangerschaps-duur bij de geboorte, geboortegewicht, apgarscore congenitale afwijkingen |
Twee vrouwen hadden een miskraam (1 met DM-1 bij 7 weken, en de ander met kunstmitralisklep bij 8 weken). 17 zwangerschappen resulteerden in een levend geboren kind bij een gemiddelde zwangerschapsduur van 34,1 weken (uitersten 28-41). Er werden geen congenitale afwijkingen gerapporteerd en geen nierstoornissen. Zelfs in de 6 zwangerschappen waarin ACE-remmers tot voorbij 12 weken gecontinueerd werden (en 1 zelfs tot 25 weken) werden geen congenitale afwijkingen of andere neonatale problemen waargenomen. |
case reports, geen groepen vergeleken. Selectieve loss to follow-up: n.v.t. Alle relevante factoren meegenomen: + Voldoende lange follow- up: ‘door kinderarts’ leeftijd niet vermeld, Financiering: niet gerapporteerd Overig: Het betreft een comment in de Lancet. |
C |
|
Velazquez -Armenta 2007 |
Systematische review, meta- analyse N = 64 gepubliceerde casussen Doel: onderzoeken veiligheid ARB’s in zwangerschap |
Inclusie: zwangere vrouwen die angiotensine II-receptorblokkers (ARB’s) ontvingen tijdens de zwangerschap (Case reports, case series en post-marketingenquêtes) |
Gemiddelde duur van behandeling tijdens de zwangerschap bij vrouwen met ongunstige uitkomsten was 26.3 ±10,5 weken) range, 4 tot 39 weken), vergeleken met 17.3 SD 11,6 weken (range 6 tot 38 weken) bij de vrouwen met gunstige uitkomsten (p = 0,04). |
Vrouwen die ARB’s gebruikten tijdens de zwangerschap |
n.v.t. |
Ongunstige foetale uitkomsten: congenitale afwijkingen zoals afwijkingen aan de extremiteiten, schedel, het gezicht, de nieren en de longen |
37 vrouwen (57,8%) hadden gunstige en 27 (42,2%) hadden ongunstige uitkomsten. Van de vrouwen met ongunstige uitkomsten waren er 10 blootgesteld aan valsartan, 9 aan losartan, 6 aan candesartan, 2 aan irbesartan. In de groep met ongunstige uitkomsten was de prevalentie van comorbiditeit en roken tijdens de zwangerschap hoger dan in de andere groep. |
Meta-analyse van case reports, geen groepen vergeleken. Selectieve loss to follow-up: n.v.t. Alle relevante factoren meegenomen: + Voldoende lange follow- up: leeftijd niet vermeld, maar meeste uitkomstmaten gaan tot neonatale periode. Financiering: niet gerapporteerd Overig: Zoekopdracht alleen uitgevoerd in PubMed |
C |
Tabel 3: Wat is het nut van bedrust, verlaagde werkdruk of aangepast dieet bij vrouwen met hypertensieve aandoeningen? (behorend bij conclusie 5)
|
Refe-rentie |
Type studie |
In- en exclusie-criteria (studie/ patiënten) |
Kenmerken (studie/ patiënten) |
Interventie (I) |
Controle (C) |
Uitkomstmaten en follow-upduur |
Resultaten |
Opmerkingen |
Bewijs-kracht-niveau |
|
|
Duley 2005, 2010 |
Cochranereview, meta-analyse N = 603, 2 RCT’s |
Inclusie: gerandomiseerde studies die het effect van of verminderde of toegenomen zoutinname tijdens de zwangerschap evalueerden Exclusie: quasi- gerandomiseerde trials Populatie: vrouwen met een normale of hoge bloeddruk zonder proteïnurie, ongeacht de zwangerschapsduur |
Beide studies vergeleken verminderde zoutinname met normaal dieet Indien mogelijk werden vrouwen gegroepeerd naar hun risico op het ontwikkelen van PE: 1) normale bloeddruk (hoog/matig/mild/ ongedefinieerd risico) 2) hoge bloeddruk, zonder proteïnurie (zwangerschaps- HT/chronische HT) 3) ongedefinieerd (onduidelijk of niet gespecificeerd of sprake was van HT) |
Verminderde zoutinname |
Continuering van normaal dieet |
Maternaal: - pre-eclampsie Overig: - sterfte - ernstige morbiditeit - ernstige PE - zwangerschaps- HT - abruptio placentae of ante- partumbloedverlies - electieve partus - sectio caesarea - gebruik van ziekenhuismiddelen (opname, poliklinisch bezoek, opname IC) - bijwerkingen - ervaringen van de vrouw (toepasbaarheid, ervaring van zwangerschap en baring) |
Het betrouwbaarheids-interval was breed en kruiste de lijn-van-geen-effect voor alle gerapporteerde uitkomstmaten, inclusief PE (RR 1,11, 95%-BI 0,46-2,66). |
Randomisatie: + Toewijzing verborgen + Interventie- en controlegroep vergelijkbaar: + Follow-up voldoende (> 80%): + Intention-to- treatanalyse: + (alle data werd geanalyseerd o.b.v. de groep waarin de patiënten gerandomiseerd was. Studies met >10% cross over waarbij het niet mogelijk was de patiënten in de originele groepen te analyseren werden geëxcludeerd) Behandelaar geblindeerd +/- (in 1 studie) Patiënt geblindeerd - (onmogelijk) Effectbeoordelaar geblindeerd: - (niet gerapporteerd, niet waarschijnlijk) Overig: kleine studies |
A1 |
|
|
He 2004 |
Cochranereview, meta-analyse N = 3022, 31 RCT’s |
Inclusie: RCT’s over het effect van matige zoutbeperking voor een minimale duur van 4 weken versus normaal dieet bij mannen of vrouwen van minimaal 18 jaar (alle etniciteiten) met een normale of verhoogde bloeddruk. Geen andere interventies, de nettoreductie van natrium in de urine moet > 40 mmol in 24 uur Exclusie: kinderen en zwangeren. Zoutrestrictie voor kortere duur dan 4 weken. |
In totaal hadden 20 RCT’s betrekking op patiënten met een hoge bloeddruk en 11 op patiënten met een normale bloeddruk Hoge bloeddruk: gemiddelde leeftijd 50 (24-73 jaar) Normale bloeddruk: gemiddelde leeftijd 47 (22-76 jaar) |
Patiënten met een zoutbeperkt dieet voor een minimale duur van 4 weken |
Patiënten met een normaal dieet |
Nettoverandering in systolische en diastolische bloeddruk. Natriumexcretie in urine per 24 uur. |
Bij individuen met een verhoogde bloeddruk was de mediane reductie van natrium in de urine 78 mmol/24 h (4,6 g zout per dag), de gemiddelde reductie in bloeddruk was -5,06 mmHg (95%- BI: -5,81- -4,31) voor systolische en -2,70 mmHg (95%-BI: -3,16- - 2,24) voor de diastole. Bij individuen met een normale bloeddruk was de mediane reductie van natrium in de urine 74 mmol/24h (4,4 g zout per dag), de gemiddelde afname in bloeddruk was -2,03 mmHg (95%-BI: - 2,56- -1,50) voor de systole en -0,99 mmHg (-1,40- -0,57) voor de diastole. Gewogen lineaire regressie toonde een significant verband tussen de afname in natrium in de urine en de afname in bloeddruk. |
NB niet bij zwangeren Randomisatie: + Toewijzing verborgen +; 23 van de 31 adequaat Interventie- en controlegroep vergelijkbaar: + Follow-up voldoende (> 80%): + ; ongeveer 6,5% Intention-to- treatanalyse: - ; 20 van de 31 studies hadden een cross- overdesign Blindering:+/- 19 van de 31 studies waren dubbelblind en bij 11 was de bloeddrukmeter blind, 1 studie was niet geblindeerd. Overig: studieduur varieerde van 4 weken tot 3 jaar |
A1 |
|
|
Crowther 1992 Zimbabwe |
RCT N = 228 (full tekst niet elektronisch verkregen) |
Ziekenhuissetting Inclusie: vrouwen met een eenlingzwangerschap die zich bij de antenatale hypertensie polikliniek meldden met een RR > 140/90 mmHg zonder proteïnurie, bij AD 28-38 weken. Ook chronische hypertensie geïincludeerd Exclusie: symptomatische vrouwen, RR > 100 diastolisch, sectiolitteken, ante partum vaginaal bloedverlies. |
- |
N = 110 Opname in het ziekenhuis voor rust (wandelen op de afdeling was op verzoek toegestaan) NB in deze groep 15 vrouwen met chronische hypertensie |
N = 108 Doorgaan met normale activiteiten thuis, zonder specifieke restricties. NB in deze groep 18 vrouwen met chronische hypertensie |
Uitkomstmaten: - AD bij geboorte - ontwikkeling van ernstige HT (> 160/110 mmHg) - proteïnurie (> 1+ op dipstick) - ernstige proteïnurie (> 3+ op dipstick) - noodzaak tot opname en opnameduur - vroeggeboorte (< 37 weken en < 34 weken) - geboortegewicht |
AD bij geboorte (weken): Bedrust (n = 110): Mean = 38,3 SD = 1,5 Controle (n = 108): Mean = 38,2 SD = 1,9 verschil niet significant Opnameduur (dagen): Bedrust (n = 110): Mean = 22,2 SD = 16,5 Controle (n = 108): Mean = 6,5 SD = 7,9 verschil niet significant Vroeggeboorte < 37 weken (13/110 vs. 24/108): OR = 0,48 (95%-BI 0,24-0,97) Vroeggeboorte < 34 wk (2/110 vs. 4/108): OR = 0,50 (0,10-2,50) Opname NICU (10/110 vs. 12/108): OR = 0,80 (0,29-2,13) Proteïnurie (multigravidae met chronische HT 11/15 vs. 13/18) |
Randomisatie + Toewijzing verborgen? Behandelaar geblindeerd + Patiënt geblindeerd? Effectbeoordelaar geblindeerd: niet voor bloeddruk wel voor de andere punten. Interventie- en controlegroep vergelijkbaar? Follow-up voldoende (>80):? Intention-to- treatanalyse:? Financiering: ? Overig: In de studiepopulatie zijn vrouwen met chronische HT geïncludeerd. |
A2 |
|
Verantwoording
Autorisatiedatum en geldigheid
Laatst beoordeeld : 22-07-2021
Laatst geautoriseerd : 01-01-2011
Geplande herbeoordeling : 01-01-2027
Uiterlijk in 2014 bepaalt het bestuur van de Nederlandse Vereniging voor Obstetrie en Gynaecologie of deze richtlijn nog actueel is. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De Nederlandse Vereniging voor Obstetrie en Gynaecologie is als houder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van deze richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijk verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de eerstverantwoordelijke over relevante nieuwe ontwikkelingen.
Algemene gegevens
De richtlijnontwikkeling werd ondersteund door de Orde van Medisch Specialisten en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS).
Doel en doelgroep
Doel
Deze richtlijn beoogt een leidraad te geven voor de dagelijkse praktijk van de zorg van zwangere vrouwen met een hypertensieve aandoening. De richtlijn bespreekt niet de indicaties voor het beëindigen van de zwangerschap op maternale indicatie, maar beperkt zich bij de behandeling tot de medicamenteuze behandeling.
Doelgroep
Deze richtlijn is geschreven voor alle leden van de beroepsgroepen die aan de ontwikkeling van de richtlijn hebben bijgedragen. Deze staan vermeld bij de samenstelling van de werkgroep. Tot de beroepsgroepen die geen zitting hadden in de werkgroep, maar wel beoogd gebruikers zijn van deze richtlijn behoren o.a. klinisch verloskundigen.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2009 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de diagnostiek en behandeling van hypertensieve aandoeningen in de zwangerschap. Omdat dezelfde werkgroep ook betrokken was bij het ontwikkelen van de multidisciplinaire aanbevelingen rondom het onderwerp ‘spontane dreigende vroeggeboorte’, is in deze werkgroep ook de medische microbiologie vertegenwoordigd.
De werkgroepleden zijn door de wetenschappelijke verenigingen gemandateerd voor deelname aan deze werkgroep.
Samenstelling van de werkgroep:
- Prof. dr. B.W. Mol, gynaecoloog, Academisch Medisch Centrum, Amsterdam (voorzitter)
- Dr. F.A.B.A. Schuerman, kinderarts, Flevoziekenhuis, Almere
- Dr. R.A. van Lingen, kinderarts, Isala-Klinieken, Zwolle
- Dr. A.H.L.C. van Kaam, kinderarts, Academisch Medisch Centrum, Amsterdam
- Dr. P.H. Dijk, kinderarts, Universitair Medisch Centrum Groningen, Groningen
- Mw. dr. L.M. Kortbeek, medisch microbioloog, RIVM, Bilthoven
- Dr. B.J.H. van den Born, internist, Academisch Medisch Centrum, Amsterdam
- Dr. G.D. Mantel, gynaecoloog, Isala-Klinieken, Zwolle
- Dr. J.J.H.M. Erwich, gynaecoloog, Universitair Medisch Centrum Groningen, Groningen
- Dr. H. Wolf, gynaecoloog, Academisch Medisch Centrum, Amsterdam
- Ir. T.A. van Barneveld, klinisch epidemioloog, Orde van Medisch Specialisten, Utrecht
- Mw. drs. M. Wiegerinck, arts-onderzoeker en richtlijnondersteuner, Nederlandse Vereniging voor Obstetrie en Gynaecologie, Utrecht
Met dank aan: dr. ir. A. Ravelli, Epidemioloog, Academisch Medisch Centrum, Amsterdam, voor het uitvoeren van de data analyse uit de Perinatale Registratie Nederland.
Belangenverklaringen
Geen van de werkgroepleden hebben belangen aan te geven. De originele belangenverklaringen zijn op te vragen bij het secretariaat van de NVOG. De inhoud van de conclusies en aanbevelingen uit deze (concept)richtlijn werd onafhankelijk opgesteld van en niet beoordeeld door de financier van deze richtlijn, de Stichting Kwaliteitsgelden Medisch Specialisten.
Inbreng patiëntenperspectief
Voor de ontwikkeling van een kwalitatief goede richtlijn is de input van patiënten nodig. Een behandeling moet immers voldoen aan de wensen en eisen van patiënten en zorgverleners. Patiënten kunnen zorgverleners die een richtlijn ontwikkelen helpen om te begrijpen hoe het is om met een ziekte of aandoening te leven of om er mee geconfronteerd te worden. Op deze manier kan bij het ontwikkelen van een richtlijn beter rekening gehouden worden met de betekenis van verschillende vormen van diagnostiek, behandeling en zorg voor patiënten. Het in kaart brengen van de behoeften, wensen en ervaringen van patiënten met de behandeling biedt tevens de gelegenheid om de knelpunten in kaart te brengen. Wat zou er volgens patiënten beter kunnen? Een patiënt doorloopt het hele zorgtraject, een behandelaar ziet vaak slechts het stukje behandeling waarin hij of zij zich heeft gespecialiseerd. Het is dus heel zinvol om voor verbetering van de kwaliteit van de behandeling ook knelpunten vanuit patiëntenperspectief in kaart te brengen. Bij deze richtlijn is er in de beginfase van de richtlijnontwikkeling een knelpuntenanalyse door middel van een groepsinterview met twee verschillende patiëntengroepen (focusgroepen) gedaan. In de eerste focusgroep waren vrouwen vertegenwoordigd met een hypertensieve aandoening zonder vroeggeboorte. In de tweede focusgroep waren vrouwen aanwezig met een hypertensieve aandoening en bovendien een vroeggeboorte. Een verslag van de focusgroepbijeenkomsten is besproken in de werkgroep en de belangrijkste knelpunten zijn geadresseerd in de richtlijn. Niet alle genoemde knelpunten waren direct van toepassing op deze richtlijn, derhalve wordt verwezen naar de focusgroepverslagen voor het totale overzicht (zie hieronder). De hier voorliggende conceptrichtlijn is voor commentaar voorgelegd aan deelnemers van de focusgroepgesprekken.
focusgroepgesprek hypertensieve aandoening van 17 april 2010.
Doel van het focusgroepgesprek
Vanuit het patiëntenperspectief inzichtelijk maken hoe de zorg aan vrouwen, die een hypertensieve aandoening tijdens de zwangerschap hebben, patiënt gerichter kan.
Deelneemsters aan het focusgroepgesprek
In samenwerking met de stichting HELLP, een patiëntenvereniging specifiek voor deze doelgroep, werden deelnemers benaderd en geselecteerd. Alleen patiënten bij wie de bevalling minder dan 5 jaar geleden had plaatsgevonden, werden geïncludeerd. Er namen in totaal 7 vrouwen deel, van wie er 6 het HELLP-syndroom hadden gehad, en 1 pre-eclampsie. Ten tijde van het gesprek was één vrouw (opnieuw) zwanger.
De gespreksstructuur
Het gesprek werd gestructureerd door chronologisch het zorgproces door te spreken: de begeleiding in de vroege zwangerschap, het moment waarop bekend werd dat sprake was van een hypertensieve aandoening, de verdere zwangerschapsbegeleiding, de partus, het kraambed en de nazorg. De belangrijkste aandachtspunten worden in dit verslag uitgelicht, gegroepeerd naar bovenstaande zorgmomenten.
Algemene punten, voor verbetering van het multidisciplinaire zorgproces
Informatievoorziening in de vroege zwangerschap (voor optreden van klachten)
1. Informatievoorziening over de ernstige gevolgen die hypertensieve aandoeningen in de zwangerschap kunnen hebben.
a. Het merendeel van de deelnemers geeft aan dat zij, voordat de problemen waren opgetreden, niet van de verloskundige hadden gehoord wat (alarm)symptomen waren van hypertensieve aandoeningen in de zwangerschap. De meesten hadden dit toch graag al in een eerder stadium (rond 20 weken) vernomen, zodat ze de klachten hadden kunnen herkennen. Er wordt bediscussieerd dat deze informatieverstrekking niet moet leiden tot onnodige ongerustheid.
b. Deelnemers geven aan dat zij van de zorgverlener verwachten dat zij al vanaf het begin van de zwangerschap oplettend zijn ten aanzien van aanwezige risicofactoren van een patiënt voor het ontwikkelen van een hypertensieve aandoening in de zwangerschap.
2. Een aantal deelnemers is op de hoogte van de blocnotejes met de alarmsymptomen van hypertensieve aandoeningen in de zwangerschap, die sinds enkele maanden worden verspreid door de stichting HELLP, NVOG en KNOV. Zij vinden dit een goed initiatief. Een deelnemer heeft de ervaring dat de verloskundige bij haar praktijk hier niet aan mee wilde werken omdat zij het te confronterend zou vinden voor de patiënten.
De eerste klachten
3. De eerste uitingen van de hypertensieve aandoening waren voor iedereen verschillend. Genoemd worden vooral hoge bloeddruk zonder klachten (toevallig bij controle), sterretjes zien, hoofd- en buikpijn, erge buikpijn met bandgevoel en braken. Deelnemers met klachten hadden dit in sommige gevallen al eerder aangegeven aan de verloskundige, waarbij de klacht niet direct herkend werd (bijv. doordat de bloeddruk de dag ervoor nog goed was).
a. De deelnemers benoemen dat het belangrijk is dat verloskundigen/overige zorgverleners goed op de hoogte zijn van alarmsymptomen, alert zijn, doorvragen en laagdrempelig verwijzen.
4. Opgemerkt wordt dat patiënten zelf ook vaak de neiging hebben om klachten te bagatelliseren (‘je wilt niet zeuren’): ‘dit straal je ook uit naar behandelaar die een besluit moet maken o.b.v. de input die jij geeft.’ Deelnemers vinden het belangrijk dat de zorgverlener zich dat realiseert en dus doorvraagt.
De verdere begeleiding van de zwangerschap
5. Niet bij alle consulten werd proteïnurie of labonderzoek bepaald (deelnemer had bij ondergrens van 90 mmHg toch HELLP ontwikkeld).
6. Meer tijd voor informatievoorziening (‘Al is het maar 10 minuten’) wanneer de diagnose wordt gesteld, om uit te leggen in wat voor situatie je als patiënt terecht bent gekomen en wat de risico’s zijn. Vooral omdat de meeste vrouwen zich helemaal niet ziek voelen, maar er wel gezegd wordt dat ze heel ziek zijn. Dit geeft veel onrust. De uitleg zou helder en rustig verstrekt moeten worden aan zowel patiënt als partner.
a. Op de vraag wie dit zou moeten doen, wordt in eerste instantie wisselend gereageerd. De gynaecoloog is vaak druk, dus misschien zou er iemand voor vrijgemaakt kunnen worden, zoals een verpleegkundige. Na enige discussie is er eenduidigheid: de deelnemers geven de absolute voorkeur aan de directe zorgverlener door wie ze ook in het verdere traject begeleid zullen worden (bij voorkeur de gynaecoloog).
b. Gedoseerde informatievoorziening, gegeven op het moment dat het voor de betreffende patiënt goed begrijpelijk is.
c. Frequent herhalen van informatie.
d. Vaste zorgverleners om naar te vragen. Het wordt steeds lastiger om te concentreren met alle medicatie. structuur is dan belangrijk
e. ‘Partner is vaak ogen en oren’ van patiënt. en ook voor de partner is het heel heftig. Erg belangrijk om deze erbij te betrekken.
f. Er moet betrouwbare informatie zijn waarnaar verwezen wordt. bijvoorbeeld vanaf de website van de NVOG.
g. Informatievoorziening rondom de medicatie is over het algemeen summier. en informatie wordt gebracht vanuit wetenschappelijk oogpunt. Meer behoefte aan informatievoorziening gericht op de patiënt. Patiënten beseffen dat de medicatie nodig is. maar zouden wel graag goed geïnformeerd zijn. Goede ervaring met informatie op schrift. bijvoorbeeld ook over de medicatie en bijwerkingen
7. Patiënten worden zeer regelmatig geprikt. Graag praktisch mee blijven denken over een oplossing zoals bloed via het infuus afnemen. om latere complicaties en klachten te voorkomen.
Partus
8. Er is weinig goede ervaring met inleiden van de baring. Een langdurig proces is zeer onwenselijk. vooral gezien de algemene conditie van de moeder. Graag meer mogelijkheid hierover te spreken met de arts en de individuele situatie van de patiënt te blijven beoordelen.
9. Veel onduidelijkheid en onrust rondom de keuze om niet direct een keizersnede te doen bij deze zieke patiënten. De algemene opvatting heerst dat artsen erg ‘tegen’ het uitvoeren van een keizersnee zijn. Een aantal had graag een sectio gehad omdat ze zo moe. uitgeput en ziek waren. Deze deelnemers misten een goed gesprek met de zorgverlener over dit punt; het was vaak niet duidelijk waarom een vaginale bevalling nou zoveel voordelen had (boven dat het ‘natuurlijk’ was). Deelnemers waren over het algemeen graag beter geïnformeerd hierover en zouden meer betrokken willen zijn bij de afweging. Dit blijkt een terugkerend discussiepunt.
Kraamperiode
10. Risico op eclamptisch insult postpartum.
a. Rust voor moeder is heel belangrijk. Het zou mogelijk moeten zijn om de baby ’s nachts even apart te leggen. Er zou dus een keuze moeten zijn of je je kind wel of niet bij je wilt houden.
b. De patiënt zou in ieder geval meer tegen overprikkeling beschermd moeten worden. Het zou ook fijn zijn als het bezoek strenger geregeld wordt (‘En nu allemaal eruit! ’), dat is lastig om zelf te doen.
c. Mogelijkheid tot kamer alleen (in overleg met patiënt). De overgang van verloskamer/medium care/intensive care naar kraamafdeling wordt als groot ervaren.
d. De overgang van ziekenhuis naar huis is soms erg groot. De deelnemers met wie het tijdstip van ontslag besproken werd en in overleg plaatsvond, hebben hiermee zeer goede ervaring en zij adviseren dit. Voor deelnemers die ‘naar huis gestuurd werden’, was dit een hele onplezierige ervaring, leidend tot stress.
Nazorg
11. Nazorg is heel belangrijk.
a. Een nagesprek met de zorgverleners (degene die je begeleid heeft tijdens de ziekenhuisperiode) is van belang, waarbij specifiek wordt ingegaan op de hypertensieve aandoening, hoe het proces verlopen is en waarom bepaalde beslissingen genomen werden. Als daar behoefte aan is, kan een bezoek aan de verloskamer onderdeel uitmaken van de verwerking.
b. Deelnemers achten het van belang dat extra hulpverlening wordt aangeboden (psycholoog, maatschappelijk werk).
c. Belangrijk is ook in ieder geval om de werksituatie van een vrouw te bekijken (wanneer hervatten?) en eventueel de rol van de bedrijfsarts.
d. Er zijn deelnemers die het medisch dossier hebben opgevraagd of aangeboden hebben gekregen en hier positief over zijn. Dit zou wat extra houvast kunnen bieden.
e. Het is belangrijk om de mogelijkheid te bieden dat als je vragen hebt over een tweede zwangerschap, je daarover in gesprek kunt gaan. Er is over het algemeen veel stress rondom deze afweging, hierbij zou ook meer rekening kunnen worden gehouden met de angsten en voorkeuren van de patiënt (‘Had de gynaecoloog gezegd over een eventuele tweede zwangerschap ‘je krijgt een keizersnee’, dan had ik het misschien wel overwogen.’)
12. Huisarts: Het lijkt niet altijd duidelijk wat de huisarts voor nacontroles moet doen. Het zou fijn zijn als duidelijk was vastgelegd hoe vaak deze controles plaats dienen te vinden, of de nierfunctie bepaald dient te worden, de leverfunctie, proteïnurie, etc. (Twee deelnemers hebben hier zelf actief achteraan moeten gaan, nadat ze erover op internet hadden gelezen).
13. Er is behoefte aan specialistische kraamzorg, door iemand die bekend is met het HELLP- syndroom.
14. Ervaren wordt dat er soms onbegrip is t.a.v. aanhoudende klachten na de kraamperiode, zoals vermoeidheid.
focusgroepgesprek (dreigende) vroeggeboorte van 26 april 2010.
Doel van het focusgroepgesprek
Vanuit het patiëntenperspectief inzichtelijk maken hoe de zorg aan vrouwen met een (dreigende) vroeggeboorte, patiëntgerichter kan.
Deelneemsters aan het focusgroepgesprek
In samenwerking met de Vereniging voor Ouders van Couveusekinderen en de stichting HELLP, werden deelnemers benaderd en geselecteerd. Alleen patiënten bij wie de bevalling minder dan 5 jaar geleden had plaatsgevonden, werden geïncludeerd. Er namen in totaal 7 vrouwen deel, van wie er 2 een spontane vroeggeboorte hadden en 5 een geïnduceerde vroeggeboorte wegens een hypertensieve aandoening. Ten tijde van het gesprek was één van de deelnemers (opnieuw) zwanger.
De gespreksstructuur
Het gesprek werd gestructureerd door chronologisch het zorgproces door te spreken: de begeleiding in de vroege zwangerschap, het moment waarop duidelijk werd dat het kind te vroeg geboren zou worden, de begeleiding tot aan de partus, de partus zelf, het kraambed, en de nazorg. De belangrijkste aandachtspunten worden in dit verslag uitgelicht, gegroepeerd naar bovenstaande zorgmomenten.
Algemene punten, voor verbetering van het multidisciplinaire zorgproces
Informatievoorziening in de vroege zwangerschap (voor optreden van klachten)
- Aan geen van de deelnemers was, voordat complicaties van de zwangerschap optraden, informatie verstrekt over symptomen (zoals van hypertensie) waarop de zwangeren bedacht zouden moeten zijn.
- Deelnemers zijn het erover eens dat er wel behoefte is aan informatie vooraf, maar goed getimed, zonder dat er angst ontstaat, en met mededeling van de belangrijkste klachten die je in je zwangerschap tegen kan komen.
- De meeste deelnemers zijn op de hoogte van de blocnotejes die sinds enkele maanden door de stichting HELLP (in samenwerking met KNOV en NVOG) worden verstrekt, en waarop alarmsymptomen van hypertensieve aandoeningen vermeld staan. Deze worden als een positieve ontwikkeling gezien.
- Er wordt aangegeven dat zorgverleners zich wel goed moeten realiseren dat veel vrouwen eventuele klachten niet durven aan te geven (‘Ik stel me aan’), of aan kunnen geven omdat ze niet weten wat belangrijke klachten zijn, waardoor het extra van belang is om goed door te vragen. Het is erg belangrijk dat er een goede vertrouwensband is, en voldoende gelegenheid om alles te durven zeggen.
- Niet alleen de zwangeren, maar ook de verloskundigen moeten uiteraard de klachten zoals aangegeven door de vrouwen goed kunnen herkennen.
De begeleiding van de zwangerschap nadat de eerste complicaties opgetreden zijn
- De wens is dat je als patiënt zoveel mogelijk door één persoon gevolgd wordt. Het is belangrijk voor de continuïteit van zorg en voor de vertrouwensband.
- Ook het goed informeren van de partner wordt als zeer belangrijk benoemd. Dat is wisselend gegaan, bij de een beter dan bij de ander. De zwangere is niet altijd even helder van geest door alles wat er gebeurt, en de partner kan dan nog informatie voor patiënte onthouden en herhalen. Ook was er een positieve ervaring van het bijhouden van een dagboek en het maken van foto’s voor de latere verwerking.
- Eenduidige informatie van de verschillende zorgverleners (o.a. verpleegkundigen), om onrust en onzekerheid bij de patiënt te voorkomen. Daarbij ook rekening houdend met de situatie van de vrouw (begrijpt ze wat er verteld wordt?).
- Informatievoorziening over de prognose van het kind werd bij vrijwel alle deelnemers verstrekt door de neonatoloog. Dit werd als erg prettig ervaren. De ene deelnemer had behoefte aan duidelijke rechttoe rechtaan informatie, terwijl andere deelnemers liever een wat genuanceerder gesprek hadden. Er dient dus ook rekening te worden gehouden met het type patiënt. De deelnemers geven aan dat zij voor het gesprek met de neonatoloog nauwelijks informatie over de prognose van het kind hadden gekregen van de gynaecoloog, maar dat zij deze informatie ook niet gemist hebben.
- ‘Het is de arts die je maakt of breekt, zo is het. En je moet maar net die klik hebben. Dat maakt heel veel uit.’
Partus
- Het is essentieel dat je partner erbij kan zijn.
- Duidelijkheid over wanneer de inleiding gaat starten (‘als ze zeggen dat je die dag ingeleid wordt, dat ze dat dan ook doen’). En als de bevalling begint, zet dan ook door.
- Het werd door deelnemers erg gewaardeerd dat de verpleging/artsen zorgde dat er een fototoestel was bij de partus, aangezien zij deze in alle haast vergeten waren (acute situatie). Het is zo belangrijk voor ouders, en dus fijn dat er meegedacht wordt.
Na de bevalling/kraamperiode
- Het wordt als erg belangrijk benoemd dat de partner bij de opvang van het kind mag zijn, en ook bij het installeren op de NICU. Hierdoor kan de partner ook de vrouw inlichten over alles wat er gebeurd en gedaan is. Dat geeft veel rust.
- Er is behoefte aan direct, zo spoedig mogelijk na de bevalling of keizersnee, een gesprek over hoe het is gegaan.
- Er wordt aangegeven dat patiënten het belangrijk vinden dat er nagedacht wordt over op welke kamer, met wat voor patiënten zij worden geplaatst als zij terugkeren naar de afdeling (‘niet naast een blakende baby’). Bij voorkeur in overleg met patiënt (omgekeerd wil bijvoorbeeld ook niet iedereen op een kamer alleen).
- Er zou goede mogelijkheid moeten zijn om je kind op de couveuseafdeling te bezoeken, en dat er niet hoeft te worden gewacht op de partner ’s middags.
- Er is wisselende ervaring met het videosysteem waarmee moeders vanaf de kraamafdeling hun kind op de NICU kunnen zien op scherm. Op zich wordt het als heel prettig ervaren dat je je kind ook vanaf de afdeling kan zien, maar in sommige gevallen kan het ook juist voor onrust zorgen (bijvoorbeeld door de ervaring dat er af en toe een doek over de camera werd gehangen, zonder dat duidelijk was waarom en wat er gebeurde).
- Het gaat uiteindelijk om de menselijke maat. Kijk niet alleen naar de medische problemen, maar ook naar de angst en de zorg eromheen. Want die vrouw is in een roes. Het zou fijn zijn als er een vertrouwenspersoon was, dat zou in principe iedereen kunnen zijn (‘Hoe voel je je, trek je het nog wel’). Als voorbeeld wordt ook gegeven dat het al veel zou schelen als de arts bij de informatievoorziening een stoel zou pakken (zij die daar goede ervaring mee hebben beamen dat).
- Deelnemers verwachten van professionals dat zij rekening houden met belangrijke pijlers voor ouders en hen daarbij betrekken, zoals het eerste badje en eerste flesje. Dat is voor alle ouders belangrijk, maar in ieder geval voor ouders die een heftige situatie rondom de geboorte hebben meegemaakt extra emotioneel.
- Probeer, als een kind van de NICU overgeplaatst moet worden naar een ander ziekenhuis, de ouders op deze overplaatsing voor te bereiden en als zorgverlener bewust te zijn wat dit voor impact op ouders kan hebben.
Nazorg
- De meeste deelnemers hebben ervaren dat er nauwelijks nazorg is. Bij de nacontrole zou meer aandacht moeten zijn voor het bespreken van de gebeurtenissen en hoe het nu gaat, en niet alleen de bloeddruk meten en de wond bekijken. Zo’n nagesprek zou standaard aangeboden moeten worden. Ook voorlichting over wat voor effect zo een ervaring op je kan hebben is belangrijk, zowel geestelijk als lichamelijk met eventueel aanbieden van extra hulpverlening.
- De overgang van ziekenhuis naar huis wordt als groot ervaren. De patiënten bij wie het ontslag in overleg had plaatsgevonden, vonden dit erg prettig. Het ontslaggesprek is ook erg belangrijk.
- Kraamzorg: wanneer kinderen na langdurige opnamen naar huis mogen, wordt er meestal geen kraamzorg meer vergoed, terwijl hier vaak wel veel behoefte aan is.
- Een van de deelnemers heeft in onderzoeksverband wel een nazorgtraject doorlopen, en zij heeft dit als zeer prettig ervaren. Het ging dan vooral om ‘Hoe gaat het? Niet medisch, maar hoe gaat het met jou?’ en ‘Als je je over een jaar niet goed voelt en alles komt weer naar boven, dan is dat normaal, dat hoort erbij ’. Ook een andere deelnemer had een duidelijk nazorgtraject als routinezorg met psychologische begeleiding en maatschappelijk werk, en beoordeelde dit zeer positief. Er werd begeleiding geboden aan het hele gezin. Er wordt geconcludeerd dat dit eigenlijk in ieder ziekenhuis routine zou moeten zijn.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is geprobeerd rekening te houden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. Aangezien de gemaakte aanbevelingen niet in een op zichzelf staande richtlijn zullen worden aangeboden, maar geïntegreerd in de nog te ontwikkelen richtlijn over hypertensieve aandoeningen, zal implementatie van deze aanbevelingen afhangen van de implementatie van de nog te maken richtlijnen. Wel zal een samenvatting van het in dit project gemaakte document worden gepubliceerd in het Nederlands Tijdschrift voor Geneeskunde of het Nederlands Tijdschrift voor Obstetrie en Gynaecologie. Bovendien zal het document te downloaden zijn via de website van de Vereniging van Obstetrie en Gynaecologie (www.nvog.nl).
De bestaande NVOG kwaliteitsindicatoren op het gebied van zorg tijdens de zwangerschap blijven van kracht en zijn niet verder aangevuld (zie website www.nvog.nl).
Werkwijze
De werkgroep werkte gedurende 1 jaar aan de totstandkoming van de conceptrichtlijn. De richtlijnondersteuner en werkgroepleden zochten systematisch literatuur en beoordeelden de kwaliteit en inhoud ervan. Zij gingen hierbij uit van de NICE guideline. Vervolgens schreven de richtlijnondersteuner en werkgroepleden een module of submodule voor de conceptrichtlijn, waarin de beoordeelde literatuur werd verwerkt. Tijdens vergaderingen lichtten zij hun teksten toe, dachten mee en discussieerden over andere (sub)modules. De conceptteksten werden aan de betrokken verenigingen aangeboden voor commentaar. De uiteindelijke aangepaste teksten vormen samen de hier voorliggende richtlijn.
Methode richtlijnontwikkeling
Deze (concept)richtlijn is opgesteld aan de hand van het ‘Appraisal of Guidelines for Research & Evaluation’(AGREE)-instrument. Dit instrument is een breed (internationaal) geaccepteerd instrument voor de beoordeling van de kwaliteit van richtlijnen.
Richtlijn van het National Institute for Health and Clinical Excellence (NICE, UK)
Gedurende de periode van richtlijnontwikkeling verscheen de NICE-richtlijn. De methodologische kwaliteit van deze richtlijn werd door de werkgroep als ‘zeer goed’ gekwalificeerd. De werkgroep heeft met toestemming gebruikgemaakt van deze richtlijn om hun eigen onderzoek en suggesties voor de tekst aan te spiegelen. Voor de vragen die zowel in de NICE-richtlijn als in deze richtlijn behandeld worden, zijn de evidencetabellen van de NICE-richtlijn met toestemming (nog achteraangaan) overgenomen.
Strategie voor zoeken naar literatuur
Er werd eerst oriënterend gezocht naar bestaande richtlijnen (http://www.guideline.gov/ , http://www.nice.org.uk/, SUM searchen http://www.sign.ac.uk/) en naar systematische reviews in de Cochrane Library en via SUMsearch. Indien deze van goede kwaliteit werden geacht (AGREE-methode voor richtlijnen) werd besloten een nieuwe zoekopdracht uit te voeren vanaf de in de studie genoemde einddatum van de zoekopdracht. Er werd voor de afzonderlijke uitgangsvragen aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in de elektronische databases PubMed of Medline en Embase (1966-2010). Tevens werd er aanvullend handmatig gezocht naar studies aan de hand van de literatuurlijsten van de opgevraagde artikelen. In eerste instantie werd gezocht naar (systematische reviews of meta-analyses van) gerandomiseerde gecontroleerde onderzoeken (RCT’s). In afwezigheid van RCT’s werd verder gezocht naar prospectieve gecontroleerde onderzoeken, vergelijkende onderzoeken en prospectieve niet-vergelijkende onderzoeken.
Beoordeling van de kwaliteit van studies
Na selectie door de werkgroepleden bleven de artikelen over die als onderbouwing bij de verschillende conclusies staan vermeld. De geselecteerde artikelen zijn vervolgens door de werkgroepleden beoordeeld op kwaliteit van het onderzoek en gegradeerd naar mate van bewijskrachtniveau. Hierbij is de indeling gebruikt zoals weergegeven in tabel 1. De beoordeling van de verschillende artikelen vindt u in de verschillende teksten terug onder andere in de evidencetabellen. De belangrijkste literatuur waarop deze conclusie is gebaseerd, staat bij de conclusie vermeld, inclusief het niveau van bewijskracht (zie tabel 2).
Tabel 1 Indeling van methodologische kwaliteit van individuele studies
|
Bewijskrachtniveau |
Interventieonderzoek |
Onderzoek naar diagnostische accuratesse |
Schade of bijwerkingen, etiologie, prognose |
|
A1 |
systematische review/meta-analyse van ten minste 2 onafhankelijk van elkaar uitgevoerde onderzoeken van A2-niveau |
||
|
A2 |
gerandomiseerd dubbelblind vergelijkend klinisch onderzoek van goede kwaliteit van voldoende omvang |
onderzoek t.o.v. een referentietest (‘gouden standaard’) met tevoren gedefinieerde afkapwaarden en onafhankelijke beoordeling van resultaten, met voldoende grote serie van opeenvolgende patiënten die allen de index- en referentietest hebben gehad |
prospectief cohortonderzoek van voldoende omvang en follow-up, waarbij adequaat gecontroleerd is voor ‘confounding’ en selectieve follow-up voldoende is uitgesloten |
|
B |
vergelijkend onderzoek, maar niet met alle kenmerken als genoemd onder A2 (ook patiënt- controleonderzoek, cohortonderzoek) |
onderzoek t.o.v. een referentietest, maar niet met alle kenmerken die onder A2 zijn genoemd |
prospectief cohortonderzoek, maar niet met alle kenmerken als genoemd onder A2 of retrospectief cohortonderzoek of patiënt-controleonderzoek |
|
C |
Niet-vergelijkend onderzoek |
||
|
D |
Mening van deskundigen |
||
Tabel 2 Niveau van bewijskracht van de conclusie op basis van het aan de conclusie ten grondslag liggend bewijs
|
Niveau |
Conclusie gebaseerd op |
|
1 |
onderzoek van niveau A1 of ten minste 2 onafhankelijk van elkaar uitgevoerde onderzoeken van niveau A2 (Het is aangetoond dat...) |
|
2 |
1 onderzoek van niveau A2 of ten minste 2 onafhankelijk van elkaar uitgevoerde onderzoeken van niveau B (Het is aannemelijk dat.) |
|
3 |
1 onderzoek van niveau B of C (Er zijn aanwijzingen dat.) |
|
4 |
mening van deskundigen (De werkgroep is van mening dat.) |
Formuleren van aanbevelingen
Voor een aanbeveling zijn naast het wetenschappelijke bewijs vaak nog andere aspecten van belang, zoals patiëntenvoorkeuren, kosten, beschikbaarheid van voorzieningen of organisatorische aspecten. Bij de overwegingen spelen de ervaring en opvattingen van de werkgroepleden een rol. De ‘aanbevelingen’ geven een antwoord op de uitgangsvraag en zijn gebaseerd op zowel het beschikbare wetenschappelijke bewijs als de belangrijkste overwegingen. De gebruikte methodiek voor richtlijnontwikkeling verhoogt de transparantie van de totstandkoming van de aanbevelingen in deze richtlijn.

