Counselen bij dreigende vroeggeboorte
Uitgangsvraag
8.1 Welke informatie dient te worden verstrekt aan ouders over de prognose van hun kind bij verwachte vroeggeboorte bij een gegeven termijn/groei?
8.2 Op welk moment dient die informatie verstrekt te worden?
8.3 Door wie dient de informatie verstrekt te worden?
Aanbeveling
De werkgroep is van mening dat in geval van dreigende vroeggeboorte toekomstige ouders eenduidig en zorgvuldig geïnformeerd behoren te worden over de prognose van het kind, en dat deze counseling moet worden toegespitst op de betreffende ouders.
• De werkgroep heeft het volgende advies betreffende counseling:
• Bij een zwangerschapsduur < 32 weken en/of geschat gewicht < 1200 g wordt de counseling verricht door de kinderarts-neonatoloog, bij voorkeur gezamenlijk met gynaecoloog-perinatoloog.
• Indien tussen 32 en 35 weken wordt de counseling in onderling overleg verricht door óf kinderarts of gynaecoloog.
• Boven de 35 weken wordt de counseling in principe verricht door de gynaecoloog, tenzij door bijkomende problematiek kindergeneeskundige expertise nodig wordt geacht.
De werkgroep is van mening dat de counseling behoort te worden verricht zodra duidelijk is dat een vroeggeboorte waarschijnlijk is. Beide ouders behoren hierbij betrokken te worden en er behoort voldoende tijd uitgetrokken te worden om de informatie begrijpelijk te maken. In acute situaties kan informatieverstrekking beperkt worden tot hoofdpunten.
De werkgroep is van mening dat het van belang is om in de regio afspraken te maken over informatievoorziening aan ouders door de verschillende zorgverleners in geval van een dreigende vroeggeboorte.
Overwegingen
Kwaliteit van de evidence
- Gezien de grote veranderingen in de perinatologie van de afgelopen decennia zijn vooral langetermijnuitkomsten van cohorten van decennia geleden slechts gedeeltelijk bruikbaar. Nederlands grootste cohort (POPS 1983) stamt uit het tijdperk van voor de antenatale steroïden en surfactant. Langetermijnuitkomsten van dit cohort zijn nu beschikbaar, maar stammen uit een tijd dat de behandeling bij dreigende vroeggeboorte wezenlijk anders was dan de huidige zorgstandaard. Definities van ziektebeelden zijn over de tijd veranderd. Hierdoor is bijvoorbeeld de incidentie van BPD niet zomaar vergelijkbaar tussen de verschillende cohorten(Coalson 2006).
- De mogelijkheid om uitkomsten van de verschillende studies te vergelijken is beperkt door verschillen in zwangerschapsduur in de cohorten, het ontbreken van zwangerschapsduurspecifieke follow-up en de verschillende kalenderleeftijden waarop de populatie getest werd.
- Hack et al. melden echter dat de veelgebruikte BSID een slechte voorspellende waarde heeft op schoolleeftijd (Hack 2005). Westera et al. meten een verschil in uitkomst in zowel MDI als PDI tussen de Nederlandse en Amerikaanse versie van de BSID II binnen een en hetzelfde cohort (Westera 2008). Dit impliceert dat er lokaal valide normaalwaardes dienen te zijn om gepoolde BSID-scores in een meta-analyse te verwerken.
- De MOSAIC-studie onderschrijft de problemen om de uitkomsten in de verschillende populaties te vergelijken. De gezondheidszorg in de onderzochte landen laat wezenlijke verschillen zien wat betreft service, infrastructuur en medisch inhoudelijk beleid.
- Bovendien zijn de gegevens uit de internationale onderzoeken niet te extrapoleren naar de huidige situatie op de Nederlandse NICU’s. Zo geven verschillen in ‘end of life decisions’ een andere incidentie van sterfte en morbiditeit (Verhagen 2010).
- De commissie kwam op basis van het voorgaande tot de conclusie dat het vervaardigen van een systematische review van inceptiecohorten en/of historische cohorten niet haalbaar is. De beschikbare reviews zijn van methodologisch matige kwaliteit. De commissie is van mening dat de afzonderlijke onderzoeksresultaten heterogeen zijn en niet zonder meer te poolen tot een systematisch review van voldoende kwaliteit.
- De werkgroep adviseert dat een tabel wordt opgesteld waarin minimaal gegevens worden gepubliceerd over mortaliteit en het risico op handicaps of handicapvrije overleving, uitgezet per week van de zwangerschap. Deze tabel kan ouders extra informatie bieden. Een aanzet voor de tabel wordt weergegeven in bijlage 1. Er is voor gekozen om deze tabel te baseren op recente Nederlandse gegevens uit de perinatale regionale database, gezien het feit dat er grote variatie is in internationale, veelal gedateerde, uitkomsten. Helaas waren er in de PRN geen data beschikbaar over de kans op handicaps of handicapvrije overleving.
Klinische toepassing
- De commissie is van mening dat veel gegevens over mortaliteit en morbiditeit in de beschikbare literatuur alleen geen goede afspiegeling kunnen geven van de te schetsen prognose tijdens een antenataal counselinggesprek. Voor het vervaardigen van een tabel ten behoeve van de antenatale counseling met mortaliteit per zwangerschapsduur werd gebruikgemaakt van de gegevens uit de landelijke PRN-database (zie tabel 8.1). De grote spreiding in deze getallen werd geaccepteerd. Er werd aanvullend expert opinion ingewonnen bij de werkgroep Landelijke Neonatale Follow-up (LNF).
- Bij counseling gaat het expliciet over wederzijdse informatie-uitwisseling, waarin de wensen van ouders een belangrijke rol spelen. Er zou meer aandacht mogen zijn voor de inbreng en eigen verantwoordelijkheid van ouders. Bijvoorbeeld door doorlopend aandacht te hebben voor verwachtingen, behoeften en wensen van ouders, de zorg voor henzelf en hun kind en de begeleiding door zorgverleners en dit vervolgens te integreren in het beleid.
- Uit de patiëntenfocusgroepbijeenkomst die in het kader van deze richtlijn georganiseerd werd in samenwerking met de Vereniging van Ouders van Couveusekinderen en de Stichting HELLP, kwam naar voren dat ouders vooral eenduidige heldere informatie wensen over de prognose van hun kind, op het moment dat zij er klaar voor zijn, en bij voorkeur gegeven door een neonatoloog. Bij verwachte vroeggeboorte tussen 32 en 35 weken geven patiënten aan een gesprek met de kinderarts zeer op prijs te stellen. Ook geven zij aan dat de houding van de zorgverlener van belang is: ‘Het zou al veel schelen als een arts de tijd neemt en dit bijv. laat merken door een stoel te pakken.’ Deze focusgroep bestond zowel uit patiënten met een iatrogene als met een spontane vroeggeboorte. Zorgverleners ervaren dat adequate counseling of informatievoorziening voorafgaand aan de vroeggeboorte van voordeel is bij de opvang van de pasgeborene aangezien de zorgverleners rekening kunnen houden met de opvattingen van de ouders bij uitvoering van hun beleid en het de ouders in de gelegenheid stelt om beter te kunnen anticiperen op wat gaat komen.
Onderbouwing
Achtergrond
Eerst willen we opmerken: dat de counseling zowel kan gelden voor iatrogene als voor spontane vroeggeboorte.
De consequenties van een vroeggeboorte kunnen zeer groot zijn, zowel voor het kind als voor de ouders. De prognose van te vroeg geboren kinderen is de laatste twee decennia verbeterd. Deze verbetering wordt toegeschreven aan veranderingen in de perinatale zorg. Belangrijke voorbeelden hiervan zijn regionalisatie van de zorg voor hoogrisicozwangerschappen, antenatale toediening van corticosteroïden, verbeterde beademingstechnieken, toediening van surfactant en meer geavanceerde monitoring van vitale parameters.
Antenatale besluitvorming rondom het beleid bij een vroeg geboren kind vereist daarom zorgvuldige en eenduidige informatievoorziening door de betrokken zorgverleners aan ouders. In dit hoofdstuk worden de volgende vragen behandeld: welke informatie dient verstrekt te worden aan ouders over de prognose van hun kind bij verwachte vroeggeboorte bij een gegeven termijn? Op welk moment dient deze informatie verstrekt te worden, en door wie?
Om antwoord te geven op deze vragen is eerst gezocht naar bestaande internationale richtlijnen, en vervolgens naar literatuur in zoekdatabases (Cochrane Library, PubMed). Bovendien werd een patiëntenfocusgroep georganiseerd om de patiëntenperspectieven te integreren met de literatuur en werd expert opinion verkregen van de werkgroepleden, en gegevens uit de database van de Stichting Perinatale Registratie Nederland (PRN). Voor de prognose van extreem prematuur geboren kinderen (voor 26 weken amenorroeduur) verwijzen wij naar de multidisciplinaire richtlijn ‘Perinataal beleid bij extreme vroeggeboorte’ (NVOG & NVK 2010).
Tot slot wordt de lezer er op geattendeerd dat dit hoofdstuk in grote mate overeenkomt met het hoofdstuk “Counselen van de neonatale prognose” van de multidisciplinair opgestelde richtlijn Hypertensieve aandoeningen in de zwangerschap (www.nvog.nl).
Conclusies
|
Niveau 4 |
De werkgroep is van mening dat in geval van dreigende vroeggeboorte het van belang is dat de toekomstige ouders adequaat worden geïnformeerd over het beloop en de prognose van het kind.
Bewijskrachtniveau: consensus werkgroep |
Samenvatting literatuur
8.1 Welke informatie dient te worden verstrekt aan ouders over de prognose van hun kind bij verwachte vroeggeboorte bij een gegeven termijn/groei?
Overleven zonder ernstige handicap
Bij een verwachte vroeggeboorte behoort informatie over de prognose van het kind aan de ouders verstrekt te worden. Het gaat bijvoorbeeld om de kans op sterfte of overleving, de kans op overleving met ernstige handicap, lichte handicap of zonder handicap. Bij het gebruik van deze termen is het van belang dat het voor de ouders duidelijk is wat onder ernstige of lichte handicap wordt verstaan. De domeinen van ontwikkeling waarin zich een handicap kan voordoen, zijn: motoriek (bijvoorbeeld cerebrale parese (CP)), gehoor, visus, cognitieve ontwikkeling, gedragsproblemen en psychosociaal functioneren.
In de talrijke nationale en internationale publicaties betreffende uitkomst na vroeggeboorte worden veel verschillende testen gebruikt om de verschillende domeinen van ontwikkeling te kwantificeren (Van Baar 2000). De Bayley Scales of Infant and Toddler Development (BSID; Bayley 2006; San Antonio) is op dit moment de beste en meest algemeen aanvaarde ontwikkelingstest voor jongere kinderen (van 4-5 jaar). De BSID wordt op grote schaal gebruikt in de follow-up van ex-prematuren voor de kwantificatie van motorische (Psychomotor Development Index; PDI) en mentale (Mental Development Index; MDI) ontwikkeling.
Definities van de ernst van de handicap zijn niet eenduidig en maken vergelijking moeilijk. Er worden voor de diagnose ernstige handicap vaak verschillende classificaties en definities gebruikt. De classificatie van de EpiCure-studiegroep wordt veel gebruikt (Marlow 2005). In deze studie wordt gesproken van ernstige handicaps als het kind naar alle waarschijnlijkheid in hoge mate afhankelijk wordt van zorg van anderen, bij cerebrale parese, een IQ van meer dan 3 SD onder het gemiddelde, doofheid en blindheid. Lichte handicaps worden hierin gedefinieerd als minder ernstige motorische afwijkingen, visusproblemen (geen blindheid) en gehoorsverlies waarvoor hulpmiddel noodzakelijk is en een ontwikkelingsachterstand van minder dan 2 SD onder het gemiddelde. De combinatie van enkele handicaps uit verschillende domeinen kan ernstige gevolgen hebben voor het functioneren op latere leeftijd.
Literatuur
Recentelijk werd een systematische review van cohorten uit Europa met uitkomsten na prematuriteit gepubliceerd (Milligan 2010). In deze meta-analyse zijn de mortaliteit en percentages ernstige handicap van alle Europese cohorten van de afgelopen 25 jaar weergegeven (tabel). Alle studies vonden dat de zwangerschapsduur de sterkste voorspeller is voor mortaliteit. Het geboortegewicht is ook een sterke voorspeller voor mortaliteit. Studies die de mortaliteit over tijd vergeleken, zagen een afname van mortaliteit per zwangerschapsduur, behalve bij de immaturen onder de 24 weken.
Alle studies rapporteren meer cerebrale parese (CP) in de groep van ernstig prematuren (AD ≤ 32 weken) in vergelijking met de normale aterme populatie. De incidentie van spasticiteit varieert van 6 tot 9% onder de 32 weken, maar is 16-28% onder de 26 weken. De incidentie van spasticiteit is toegenomen bij groeigeretardeerde kinderen. Ontwikkelingsachterstand wordt evidenter bij toename van de kalenderleeftijd. Prematuren hebben vaker een taalachterstand in vergelijking met hun controle. Significante gehoor- (1-2%) en visusstoornissen (10-2%) zijn afhankelijk van de zwangerschapduur, de incidentie is vergelijkbaar in de verschillende cohorten. Gedragsproblemen en problemen met sociale adaptatie komen frequenter voor bij ernstig premature kinderen in vergelijking met controlepersonen.
Een meta-analyse van 3 verschillende motorische functietests bij ernstig premature (AD ≤ 32 weken) en pasgeborenen met een zeer laag geboortegewicht ( ≤ 1500 g) geeft duidelijk bewijs voor substantiële motorische ontwikkelingsachterstand bij ernstige premature en very low birth weight infants (VLBW) t.o.v. aterme leeftijdsgenoten (peers)(De Kievit 2009). Ex-prematuren blijven gemiddeld 0,57-0,88 SD achter t.o.v. hun aterm geboren leeftijdsgenoten. De gebruikt motorische functietests: BSID II, de Movement Assessment Battery for Children (MABC) en de Bruininks-Oseretsky Test of Motor Proficiency (BOTMP) zijn consistent wat betreft die bevindingen.
Inceptiecohorten van voldoende kwaliteit met > 80% follow-up zijn beschreven, zowel in internationale literatuur: EpiBel (Wood 2005), EpiCure (Marlow 2005), EpiPage (Charkaluk 2010), MOSAIC (Draper 2009); als in nationale literatuur: POPS 1983 (Hille 2008; Walther 2000), LFUPP 1996-1997 (Rijken 2007; Stoelhorst 2003).
Er is geen systematische review van retrospectieve historische cohorten met consistentie (homogeniteit) van de afzonderlijke resultaten. Retrospectieve historische cohorten van voldoende kwaliteit zijn in de nationale en internationale literatuur beschikbaar. Het lijkt niet zinvol een search te doen naar een review van retrospectieve historische cohorten gezien de verwachte heterogeniteit van de verschillende onderzoeken.
Het vergelijken van langetermijnuitkomsten in historische cohorten geeft aan dat, door verbetering van de perinatale behandeling, weliswaar de mortaliteit is gedaald, maar dat deze verbetering wel heeft geleid tot een significante morbiditeit (Stoelhorst 2005). Mortaliteit, kortetermijnmorbiditeit en langetermijnuitkomsten zijn vooral afkomstig uit onderzoeken met historische cohorten (EpiBel, EpiCure, EpiPage).Een meta-analyse van Aarnoudse-Moens laat zien dat ernstig prematuren en pasgeborenen met een zeer laag geboortegewicht een matige tot ernstige achterstand vertonen in academische prestaties, aandachtsproblemen, internaliserende gedragsproblemen en zwakke executieve functie (cognitieve controle)(Aarnoudse-Moens 2009).
Recentelijk verschijnen er meer publicaties over de uitkomsten van de matig prematuren (AD 32-36 weken). Opvallend is dat deze groep op latere leeftijd meer hinder ondervindt van cognitieve en emotionele regulatiestoornissen. Leerproblemen, een iets lager IQ en aandachts- en gedragsproblemen worden vaker gezien in vergelijk met aterm geboren leeftijdsgenoten. De matig prematuren volgen 2 x zo vaak speciaal onderwijs als de gemiddelde Nederlands populatie (Van Baar 2009).
Landelijke registratie (PRN-LNR-database). De Landelijke Neonatologie Registratie (LNR) bevat data over mortaliteit en perinatale morbiditeit van de 10 neonatale intensive-care-units (NICU’s) en ongeveer 61 van de 100 Nederlandse kindergeneeskundeafdelingen.
Fig. 1 Perinatale sterftekans (per 1000) naar zwangerschapsduur (bron: PRN 2000-2006; n = 1.257.026; Bonsel 2009)
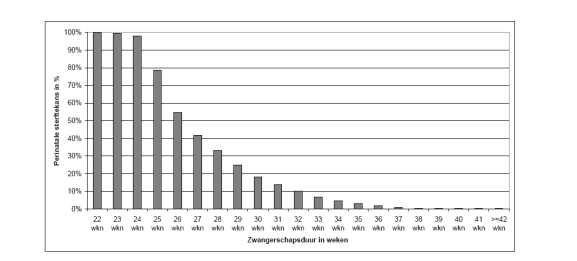
De werkgroep van de richtlijn ‘Perinataal beleid bij extreme vroeggeboorte’ heeft zich gebogen over de vraag op basis van welke factoren deze risico-inschatting gemaakt zou moeten worden en is van mening dat, naast de amenorroeduur, ook individuele prognostische factoren (zoals geslacht, etnische afkomst, gewicht en infectie) dienen te worden meegenomen bij de counseling (NVOG & NVK 2010). Ze kunnen een rol spelen in het perinatologisch beleid, waarbij echter de beperking in acht genomen moet worden dat tot op heden niet vaststaat welk gewicht aan individuele prognostische factoren toegekend moet worden, omdat deze nooit zijn geëvalueerd in de Nederlandse praktijkvoering.
Voor beleid ten aanzien van extreme vroeggeboorte wordt verwezen naar de richtlijn ‘Perinataal beleid bij extreme vroeggeboorte’.
Het counselingsgesprek
De omvang en de inhoud van de counseling dienen aan te sluiten bij de situatie en ouders. Ten minste de prognose en meest voorkomende problemen dienen aan bod te komen bij de counseling. Overige punten die, rekening houdend met patiënt en situatie, van belang zijn om te bespreken zijn:
- de opvang
- het beloop van de neonatale periode (opname NICU)
- prognose wat betreft sterfte (zie tabel 6.1)
- mogelijke morbiditeit en de mogelijke complicaties van prematuriteit
o Longonrijpheid – surfactant – beademing - CPAP
o Parenterale voeding – voordeel borstvoeding
o Infecties
- Langetermijnuitkomst (risico op matige of ernstige handicaps)
- Het risico op overplaatsing bij plaatsgebrek op de NICU
Tabel 1 Kans op neonatale sterfte tot 28 dagen na de geboorte per 1000 levend geboren kind zonder congenitale afwijkingen uitgezet naar zwangerschapsduur (AD) (bron: PRN-database 2000-2007)
|
AD (weken) |
Totale |
neonatale sterfte (in ‰) eenlingen |
neonatale sterfte (in ‰) meerlingen |
|
neonatale |
|||
|
sterfte (in ‰) |
|||
|
25 |
533 |
551 |
498 |
|
26 |
232 |
245 |
205 |
|
27 |
152 |
161 |
134 |
|
28 |
89 |
97 |
70 |
|
29 |
49 |
50 |
45 |
|
30 |
28 |
31 |
20 |
|
31 |
16 |
19 |
12 |
|
32 |
9,2 |
12 |
4,2 |
|
33 |
7,9 |
9,1 |
5,3 |
|
34 |
4,4 |
4,7 |
3,8 |
|
35 |
3,7 |
3,8 |
3,3 |
|
36 |
2,2 |
2,3 |
1,9 |
2 Op welk moment dient die informatie verstrekt te worden? (Expert opinion)
De counseling wordt verricht zodra duidelijk is dat een vroeggeboorte waarschijnlijk is en er een rustig moment is en beide ouders aanwezig zijn die de informatie ook kunnen ontvangen.
In acute situaties kan soms informatieverstrekking plaatsvinden, maar deze dient dan beperkt te worden tot hoofdpunten.
3 Door wie dient de informatie verstrekt te worden? (Expert opinion)
Door wie de counseling wordt verricht, is afhankelijk van zwangerschapsduur, gewicht en eventueel bijkomende problemen.
- Indien tertiaire zorg voor het kind nodig is (< 32 weken en/of < 1200 g) wordt de counseling verricht door de neonatoloog (bij voorkeur met gynaecoloog-perinatoloog).
- Indien tussen 32 en 35 weken wordt de counseling in onderling overleg verricht door óf kinderarts (neonatoloog) of gynaecoloog (perinatoloog).
- Boven de 35 weken wordt de counseling in principe verricht door de gynaecoloog, tenzij wegens bijkomende problematiek kindergeneeskundige expertise nodig wordt geacht.
Referenties
- Aarnoudse-Moens CS, Weisglas-Kuperus N, van Goudoever JB, Oosterlaan J. Meta-analysis of neurobehavioral outcomes in very preterm and/or very low birth weight children. Pediatrics 2009 Aug;124(2):717-28.
- Baar AL van, den Ouden AL, Kolle LAA. Ontwikkeling van kinderen met perinatale risicifactoren: theoretische achtergrond, literatuurgegevensen implementatie in de praktijk. Tijdschrift voor Kindergeneeskunde 2000; 68(6):210-216.
- Baar AL van, Vermaas J, Knots E, de Kleine MJ, Soons P. Functioning at school age of moderately preterm children born at 32 to 36 weeks' gestational age. Pediatrics 2009 Jul;124(1):251-7.
- Bayley, N. (2006). Bayley scales of infant and toddler developmentThird edition. San Antonio, TX: Harcourt Assessment, Inc.
- Charkaluk ML, Truffert P, Fily A, Ancel PY, Pierrat V. Neurodevelopment of children born very preterm and free of severe disabilities: the Nord-Pas de Calais Epipage cohort study. Acta Paediatr 2010 May;99(5):684-9.
- Coalson JJ. Pathology of bronchopulmonary dysplasia. Semin Perinatol 2006 Aug;30(4):179-84.
- de Kieviet JF, Piek JP, Arnoudse-Moens CS, Oosterlaan J. Motor development in very preterm and very low-birth-weight children from birth to adolescence: a meta-analysis. JAMA 2009 Nov 25;302(20):2235-42.
- Draper ES, Zeitlin J, Fenton AC, Weber T, Gerrits J, Martens G, et al. Investigating the variations in survival rates for very preterm infants in 10 European regions: the MOSAIC birth cohort. Arch Dis Child Fetal Neonatal Ed 2009 May;94(3):F158-F163.
- Hack M, Taylor HG, Drotar D, Schluchter M, Cartar L, Wilson-Costello D, et al. Poor predictive validity of the Bayley Scales of Infant Development for cognitive function of extremely low birth weight children at school age. Pediatrics 2005 Aug;116(2):333-41.
- Hille ET, Dorrepaal C, Perenboom R, Gravenhorst JB, Brand R, Verloove-Vanhorick SP. Social lifestyle, risk-taking behavior, and psychopathology in young adults born very preterm or with a very low birthweight. J Pediatr 2008 Jun;152(6):793-800, 800,
- Marlow N, Wolke D, Bracewell MA, Samara M. Neurologic and developmental disability at six years of age after extremely preterm birth. N Engl J Med 2005 Jan 6;352(1):9-19.
- Milligan DW. Outcomes of children born very preterm in Europe. Arch Dis Child Fetal Neonatal Ed 2010 Jul;95(4):F234-F240,
- NVOG, NVK. Richtlijn perinataal beleid bij extreme vroeggeboorte 2010. http://www.nvk.nl/Kwaliteit/Richtlijnenenindicatoren/Richtlijnen/RichtlijnPerinataalbeleidbijextremevroeggeboo.aspx Geraadpleegd op 10 november 2010.
- Rijken M, Wit JM, Le CS, Veen S. The effect of perinatal risk factors on growth in very preterm infants at 2 years of age: the Leiden Follow-Up Project on Prematurity. Early Hum Dev 2007 Aug;83(8):527-34.
- Stoelhorst GM, Rijken M, Martens SE, van Zwieten PH, Feenstra J, Zwinderman AH, et al. Developmental outcome at 18 and 24 months of age in very preterm children: a cohort study from 1996 to 1997. Early Hum Dev 2003 Jun;72(2):83-95.
- Stoelhorst GM, Rijken M, Martens SE, Brand R, den Ouden AL, Wit JM, et al. Changes in neonatology: comparison of two cohorts of very preterm infants (gestational age <32 weeks): the Project On Preterm and Small for Gestational Age Infants 1983 and the Leiden Follow-Up Project on Prematurity 1996-1997. Pediatrics 2005 Feb;115(2):396-405.
- Verhagen AA, Janvier A, Leuthner SR, Andrews B, Lagatta J, Bos AF, et al. Categorizing neonatal deaths: a cross-cultural study in the United States, Canada, and The Netherlands. J Pediatr 2010 Jan;156(1):33-7.
- Walther FJ, den Ouden AL, Verloove-Vanhorick SP. Looking back in time: outcome of a national cohort of very preterm infants born in The Netherlands in 1983. Early Hum Dev 2000 Sep;59(3):175-91.
- Westera JJ, Houtzager BA, Overdiek B, van Wassenaer AG. Applying Dutch and US versions of the BSID-II in Dutch children born preterm leads to different outcomes. Dev Med Child Neurol 2008 Jun;50(6):445-9.
- Wood NS, Costeloe K, Gibson AT, Hennessy EM, Marlow N, Wilkinson AR. The EPICure study: associations and antecedents of neurological and developmental disability at 30 months of age following extremely preterm birth. Arch Dis Child Fetal Neonatal Ed 2005 Mar;90(2):F134-F140,
Evidence tabellen
Gebaseerd op consensus, geen evidence tabellen
Verantwoording
Autorisatiedatum en geldigheid
Laatst beoordeeld : 01-02-2012
Laatst geautoriseerd : 01-02-2012
Geplande herbeoordeling : 01-01-2015
Uiterlijk in 2014 bepaalt het bestuur van de Nederlandse Vereniging voor Obstetrie en Gynaecologie of deze richtlijn nog actueel is. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De Nederlandse Vereniging voor Obstetrie en Gynaecologie is als houder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van deze richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijk verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de eerstverantwoordelijke over relevante nieuwe ontwikkelingen.
Algemene gegevens
De richtlijnontwikkeling werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS). Met ondersteuning van de Orde van Medisch Specialisten.
Aanleiding voor het maken van de richtlijn
Spontane vroeggeboorte is een omvangrijke complicatie binnen de obstetrie. Het is niet alleen de belangrijkste oorzaak van perinatale sterfte in Nederland, maar ook van complicaties op de lange termijn van het kind.
Multidisciplinaire zorgverlening
In de tweede lijn wordt de zorg voor moeder en kind van de gynaecoloog en de kinderarts aangevuld door onder andere de arts-medisch microbioloog en de internist. De zorg voor moeder en kind is bij spontane vroeggeboorte veelal gedetailleerd uitgewerkt in monodisciplinaire richtlijnen gemaakt door de afzonderlijke beroepsgroepen. Een voorbeeld van een dergelijk document is de NVOG-richtlijn dreigende vroeggeboorte. Ook de neonatologie kent binnen de NVK monodisciplinaire richtlijnen zoals die over actieve levensbeëindiging bij pasgeborenen, reanimatie, hyperbilirubinemie, therapie neonatale convulsies en beslissingen rond het levenseinde in de neonatologie. Zowel de artsen-microbiologen als de internisten hebben geen specifieke richtlijnen op het gebied van zwangerschap en vroeggeboorte.
Bij monodisciplinaire richtlijnen vindt vaak pas laat in het ontwikkelproces (of in het geheel niet) wederzijdse toetsing plaats van de inhoud van de richtlijn. De afgelopen jaren blijkt dat dergelijke toetsing in een laat stadium niet optimaal is. Vaak is een richtlijn al gevormd door keuzes die vroegtijdig in het proces van richtlijnontwikkeling gemaakt zijn en blijkt het moeilijk om in een laat stadium in dat proces in te breken. Implicaties voor de samenwerking kunnen door deze aanpak niet goed verwerkt worden in de richtlijn. Dit terwijl de zorg rond veel onderwerpen inherent multidisciplinair is, zoals weeënremming, behandeling van infectie en het geven van corticosteroïden aan de moeder bij dreigende vroeggeboorte. Om het zorgproces van zwangere vrouwen met een door vroeggeboorte gecompliceerde zwangerschap te optimaliseren is een multidisciplinaire aanpak, met als doel een uniform beleid van belang.
Probleemomschrijving en afbakening
Omdat dreigende vroeggeboorte een van de meest omvangrijke complicatie is in de obstetrie, achtte de NVOG het noodzakelijk hierover multidisciplinaire afspraken te maken voor de dagelijkse praktijkvoering. Gezien de omvang van de problematiek rondom dreigende vroeggeboorte werd door de werkgroep besloten de richtlijn af te bakenen tot de belangrijkste knelpunten op dit gebied, en de mogelijkheid te bieden om deze later als bouwstenen te integreren in nog te ontwikkelen richtlijnen door de eigen vereniging(en). Het nu volgende document bevat derhalve de systematische uitwerking en bediscussiëring van de belangrijkste multidisciplinaire knelpunten rondom dreigende vroeggeboorte.
Delen van deze richtlijn komen overeen met de gelijktijdig ontwikkelde richtlijn Hypertensieve aandoeningen tijdens de zwangerschap (www.nvog.nl). Er is voor gekozen deze opverlap te laten bestaan om de zelfstandige leesbaarheid van de documenten te bevorderen.
Definities
Vroeggeboorte:geboorte voor 37 weken amenorroeduur
- Late prematuriteit: 34 tot 36 weken
- Matige prematuriteit: 32 tot 34 weken
- Vroege prematuriteit: 28 tot 32 weken
- Extreme prematuriteit: 24 tot 28 weken
- (Termijnbepaling volgens regels van de werkgroep ultrageluid NVOG)
Juridische betekenis van richtlijnen
Richtlijnen bevatten geen wettelijke voorschriften, maar aanbevelingen die zoveel mogelijk op bewijs gebaseerd zijn. Zorgverleners kunnen aan de aanbevelingen voldoen in het streven kwalitatief goede of ‘optimale’ zorg te verlenen. Omdat deze aanbevelingen gebaseerd zijn op ‘algemeen bewijs voor optimale zorg’ en de inzichten van de werkgroep hierover, kunnen zorgverleners op basis van hun professionele autonomie zo nodig in individuele gevallen afwijken van de richtlijn. Afwijken van richtlijnen is, als de situatie van de patiënt dat vereist, zelfs noodzakelijk. Wanneer van deze richtlijn wordt afgeweken, is het verstandig om dit beargumenteerd en gedocumenteerd, waar relevant in overleg met de patiënt, te doen.
Doel en doelgroep
Een richtlijn is een document met aanbevelingen ter ondersteuning van de dagelijkse praktijkvoering. In de conclusies wordt aangegeven wat de wetenschappelijke stand van zaken is. De aanbevelingen zijn gericht op het expliciteren van optimaal medisch handelen en zijn gebaseerd op de resultaten van wetenschappelijk onderzoek en overwegingen van de werkgroep.
Aan richtlijnen worden steeds meer eisen gesteld; ze moeten wetenschappelijk onderbouwd, transparant en bruikbaar zijn in de praktijk. Er is bij voorkeur inbreng door patiënten (patiëntenperspectief). Daarnaast is het belangrijk dat de beroepsgroepen die in de praktijk met de richtlijn werken, betrokken zijn bij de ontwikkeling en de richtlijn ook breed dragen (autoriseren).
Deze richtlijn beoogt een leidraad te geven voor de dagelijkse praktijk van de zorg van zwangere vrouwen met een dreigende vroeggeboorte.
Deze richtlijn is geschreven voor alle leden van de beroepsgroepen die aan de ontwikkeling van de richtlijn hebben bijgedragen. Deze staan vermeld bij de samenstelling van de werkgroep. Tot de beroepsgroepen die geen zitting hadden in de werkgroep maar wel beoogd gebruikers zijn van deze richtlijn behoren o.a. klinisch verloskundigen.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2009 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die met de diagnostiek en behandeling van vroeggeboorte te maken hebben (zie hiervoor de samenstelling van de werkgroep). Aangezien dezelfde werkgroep betrokken was bij de uitwerking van de multidisciplinaire aanbevelingen voor de richtlijn ‘Hypertensieve aandoeningen in de zwangerschap’, was bij dit project ook vertegenwoordiging van de interne geneeskunde aanwezig.
De werkgroepleden zijn door de wetenschappelijke verenigingen gemandateerd voor deelname aan deze werkgroep.
Samenstelling van de werkgroep
Prof. dr. B.W. Mol, gynaecoloog, Academisch Medisch Centrum, Amsterdam (voorzitter)
Dr. F.A.B.A. Schuerman, kinderarts, Flevoziekenhuis, Almere
Dr. R.A. van Lingen, kinderarts, Isala-Klinieken, Zwolle
Dr. A.H.L.C. van Kaam, kinderarts, Academisch Medisch Centrum, Amsterdam
Dr. P.H. Dijk, kinderarts, Universitair Medisch Centrum Groningen, Groningen
Mw. dr. L.M. Kortbeek, medisch microbioloog, RIVM, Bilthoven
Dr. B.J.H. van den Born, internist, Academisch Medisch Centrum, Amsterdam
Dr. G.D. Mantel, gynaecoloog, Isala-Klinieken, Zwolle
Dr. J.J.H.M. Erwich, gynaecoloog, Universitair Medisch Centrum Groningen, Groningen
Dr. H. Wolf, gynaecoloog, Academisch Medisch Centrum, Amsterdam
Ir. T.A. van Barneveld, klinisch epidemioloog, Orde van Medisch Specialisten, Utrecht
Mw. drs. M.M. Wiegerinck, arts-onderzoeker en richtlijnondersteuner, Nederlandse Vereniging voor Obstetrie en Gynaecologie, Utrecht
Belangenverklaringen
Geen van de werkgroepleden hebben belangen aan te geven. De originele belangenverklaringen zijn op te vragen bij het secretariaat van de NVOG. De inhoud van de conclusies en aanbevelingen uit deze (concept)richtlijn werd onafhankelijk opgesteld van en niet beoordeeld door de financier van deze richtlijn, de Stichting Kwaliteitsgelden Medisch Specialisten.
Belangenverklaringsformulier
Verklaring omtrent mogelijke belangenverstrengeling en embargo met betrekking tot de richtlijn ‘hypertensieve ziekten in de zwangerschap en dreigende vroeggeboorte’ op initiatief van ‘NVOG’
Utrecht, …. … 2010
Betreft: Richtlijn hypertensieve ziekten in de zwangerschap en dreigende vroeggeboorte
Geachte heer, mevrouw,
In verband met uw deelname aan de ontwikkeling van de richtlijn ‘hypertensieve ziekten in de zwangerschap en dreigende vroeggeboorte’ vragen wij u bijgevoegde verklaring in te vullen.
Mogelijke belangenverstrengeling:
Mogelijke belangenverstrengeling valt niet steeds valt te vermijden, maar de Orde van Medisch Specialisten en NVOG vindt het wel van belang dat hierover openheid bestaat. U wordt daarom gevraagd op bijgaand formulier te vermelden of u in de laatste vijf jaar een (financieel ondersteunde) betrekking onderhield met commerciële bedrijven, organisaties of instellingen die in verband staan met het onderwerp van de richtlijn ‘hypertensieve ziekten in de zwangerschap en dreigende vroeggeboorte’.
Hetgeen u in uw verklaring vermeldt zal bij het secretariaat van de NVOG opvraagbaar zijn.
Embargo
Gedurende de richtlijnontwikkeling rust een embargo op de teksten van de conceptrichtlijn.
Dit betekent dat het zonder schriftelijke toestemming van de opdrachtgever niet is toegestaan om passages uit de conceptrichtlijn, of de gehele conceptrichtlijn inclusief bijlagen zoals evidence-tabellen te verstrekken aan derden.
Ondergetekende verklaart zich door ondertekening akkoord met het bovenstaande.
–––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––– (naam)
––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––(handtekening)
Formulier belangenverklaring
Heeft u naar uw mening in de afgelopen vijf jaar en/of gedurende de looptijd van het project belangen die mogelijk kunnen interfereren met de besluitvorming in de werkgroep ten aanzien van de interpretatie van het wetenschappelijk bewijs en het opstellen van aanbevelingen?
Ja / Neen
Zo ja, wilt u aangeven uit welke activiteiten deze belangen voortvloeien en welke organisaties/bedrijven het betreft? Voorbeelden van activiteiten kunnen gevonden worden in consultatie/advisering, (na)scholing / cursus en ondersteuning van wetenschappelijk onderzoek.
1. –––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––
2. –––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––
3. –––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––
Bij meer dan deze drie vermeldingen graag een extra blad bijvoegen.
Ondergetekende verklaart bovenstaande informatie naar waarheid te hebben ingevuld en mutaties t.a.v. bovenstaande te vermelden aan de voorzitter en secretaris van de werkgroep:
Betreft: richtlijn ‘hypertensieve ziekten in de zwangerschap en dreigende vroeggeboorte’
Naam: ––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––
Afgevaardigde namens: ––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––
––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––––(handtekening)
Inbreng patiëntenperspectief
Voor de ontwikkeling van een kwalitatief goede richtlijn is de input van patiënten nodig. Een behandeling moet immers voldoen aan de wensen en eisen van patiënten en zorgverleners. Patiënten kunnen zorgverleners die een richtlijn ontwikkelen helpen om te begrijpen hoe het is om met een ziekte of aandoening te leven of om er mee geconfronteerd te worden. Op deze manier kan bij het ontwikkelen van een richtlijn beter rekening gehouden worden met de betekenis van verschillende vormen van diagnostiek, behandeling en zorg voor patiënten. Het in kaart brengen van de behoeften, wensen en ervaringen van patiënten met de behandeling biedt tevens de gelegenheid om de knelpunten in kaart te brengen. Wat zou er volgens patiënten beter kunnen? Een patiënt doorloopt het hele zorgtraject, een behandelaar ziet vaak slechts het stukje behandeling waarin hij zich heeft gespecialiseerd. Het is dus heel zinvol om voor verbetering van de kwaliteit van de behandeling ook knelpunten vanuit patiëntenperspectief in kaart te brengen. Bij deze richtlijn is er in de beginfase van de richtlijnontwikkeling een knelpuntenanalyse door middel van een groepsinterview met een patiëntengroep (focusgroep) van vrouwen met een doorgemaakte dreigende vroeggeboorte gedaan. Een verslag van de focusgroep bijeenkomst is besproken in de werkgroep en de belangrijkste knelpunten zijn geadresseerd in de richtlijn. Niet alle genoemde knelpunten waren direct van toepassing op deze richtlijn, derhalve wordt verwezen naar het focusgroep verslag voor het totale overzicht (zie aanverwant). De hier voorliggende conceptrichtlijn is voor commentaar voorgelegd aan deelnemers van het focusgroep gesprek.
Verslag patiëntenfocusgroep 'dreigende vroeggeboorte'
In dit document worden de aandachtspunten die volgen uit het focusgroepgesprek van 26 april 2010 uitgelicht.
Doel van het focusgroep gesprek
Vanuit het patiëntenperspectief inzichtelijk maken hoe de zorg aan vrouwen met een (dreigende) vroeggeboorte, patiënt gerichter kan.
Deelneemsters aan het focusgroep gesprek
In samenwerking met de Vereniging voor Ouders van Couveusekinderen en de stichting HELLP, werden deelnemers benaderd en geselecteerd. Alleen patiënten bij wie de bevalling minder dan 5 jaar geleden had plaatsgevonden, werden geïncludeerd. Er namen in totaal 7 vrouwen deel, van wie er 2 een spontane vroeggeboorte hadden en 5 een geïnduceerde vroeggeboorte wegens een hypertensieve aandoening. Ten tijde van het gesprek was één van de deelnemers (opnieuw) zwanger.
De gespreksstructuur
Het gesprek werd gestructureerd door chronologisch het zorgproces door te spreken: de begeleiding in de vroege zwangerschap, het moment waarop duidelijk werd dat het kind te vroeg geboren zou worden, de begeleiding tot aan de partus, de partus zelf, het kraambed, en de nazorg. De belangrijkste aandachtspunten worden in dit verslag uitgelicht, gegroepeerd naar bovenstaande zorgmomenten.
Algemene punten, voor verbetering van het multidisciplinaire zorgproces
Informatievoorziening in de vroege zwangerschap (voor optreden van klachten)
- Aan geen van de deelnemers was, voordat complicaties van de zwangerschap optraden, informatie verstrekt over symptomen (zoals van hypertensie) waarop de zwangeren bedacht zouden moeten zijn.
- Deelnemers zijn het erover eens dat er wel behoefte is aan informatie vooraf, maar goed getimed, zonder dat er angst ontstaat, en met mededeling van de belangrijkste klachten die je in je zwangerschap tegen kan komen.
- De meeste deelnemers zijn op de hoogte van de blocnotejes die sinds enkele maanden door de stichting HELLP (in samenwerking met KNOV en NVOG) worden verstrekt, en waarop alarmsymptomen van hypertensieve aandoeningen vermeld staan. Deze worden als een positieve ontwikkeling gezien.
- Er wordt aangegeven dat zorgverleners zich wel goed moeten realiseren dat veel vrouwen eventuele klachten niet durven aan te geven (‘Ik stel me aan’), of aan kunnen geven omdat ze niet weten wat belangrijke klachten zijn, waardoor het extra van belang is om goed door te vragen. Het is erg belangrijk dat er een goede vertrouwensband is, en voldoende gelegenheid om alles te durven zeggen.
- Niet alleen de zwangeren, maar ook de verloskundigen moeten uiteraard de klachten zoals aangegeven door de vrouwen goed kunnen herkennen.
De begeleiding van de zwangerschap nadat de eerste complicaties opgetreden zijn
- De wens is dat je als patiënt zoveel mogelijk door één persoon gevolgd wordt. Het is belangrijk voor de continuïteit van zorg en voor de vertrouwensband.
- Ook het goed informeren van de partner wordt als zeer belangrijk benoemd. Dat is wisselend gegaan, bij de een beter dan bij de ander. De zwangere is niet altijd even helder van geest door alles wat er gebeurt, en de partner kan dan nog informatie voor patiënte onthouden en herhalen. Ook was er een positieve ervaring van het bijhouden van een dagboek en het maken van foto’s voor de latere verwerking.
- Eenduidige informatie van de verschillende zorgverleners (o.a. verpleegkundigen), om onrust en onzekerheid bij de patiënt te voorkomen. Daarbij ook rekening houdend met de situatie van de vrouw (begrijpt ze wat er verteld wordt?).
- Informatievoorziening over de prognose van het kind werd bij vrijwel alle deelnemers verstrekt door de neonatoloog. Dit werd als erg prettig ervaren. De ene deelnemer had behoefte aan duidelijke rechttoe rechtaan informatie, terwijl andere deelnemers liever een wat genuanceerder gesprek hadden. Er dient dus ook rekening te worden gehouden met het type patiënt. De deelnemers geven aan dat zij voor het gesprek met de neonatoloog nauwelijks informatie over de prognose van het kind hadden gekregen van de gynaecoloog, maar dat zij deze informatie ook niet gemist hebben.
- ‘Het is de arts die je maakt of breekt, zo is het. En je moet maar net die klik hebben. Dat maakt heel veel uit.’
Partus
- Het is essentieel dat je partner erbij kan zijn.
- Duidelijkheid over wanneer de inleiding gaat starten (‘als ze zeggen dat je die dag ingeleid wordt, dat ze dat dan ook doen’). En als de bevalling begint, zet dan ook door.
- Het werd door deelnemers erg gewaardeerd dat de verpleging/artsen zorgde dat er een fototoestel was bij de partus, aangezien zij deze in alle haast vergeten waren (acute situatie). Het is zo belangrijk voor ouders, en dus fijn dat er meegedacht wordt.
Na de bevalling/kraamperiode
- Het wordt als erg belangrijk benoemd dat de partner bij de opvang van het kind mag zijn, en ook bij het installeren op de NICU. Hierdoor kan de partner ook de vrouw inlichten over alles wat er gebeurd en gedaan is. Dat geeft veel rust.
- Er is behoefte aan direct, zo spoedig mogelijk na de bevalling of keizersnee, een gesprek over hoe het is gegaan.
- Er wordt aangegeven dat patiënten het belangrijk vinden dat er nagedacht wordt over op welke kamer, met wat voor patiënten zij worden geplaatst als zij terugkeren naar de afdeling (‘niet naast een blakende baby’). Bij voorkeur in overleg met patiënt (omgekeerd wil bijvoorbeeld ook niet iedereen op een kamer alleen).
- Er zou goede mogelijkheid moeten zijn om je kind op de couveuse afdeling te bezoeken, en dat er niet hoeft te worden gewacht op de partner ’s middags.
- Er is wisselende ervaring met het videosysteem waarmee moeders vanaf de kraamafdeling hun kind op de NICU kunnen zien op scherm. Op zich wordt het als heel prettig ervaren dat je je kind ook vanaf de afdeling kan zien, maar in sommige gevallen kan het ook juist voor onrust zorgen (bijvoorbeeld door de ervaring dat er af en toe een doek over de camera werd gehangen, zonder dat duidelijk was waarom en wat er gebeurde).
- Het gaat uiteindelijk om de menselijke maat. Kijk niet alleen naar de medische problemen maar ook naar de angst en de zorg eromheen. Want die vrouw is in een roes. Het zou fijn zijn als er een vertrouwenspersoon was, dat zou in principe iedereen kunnen zijn (‘Hoe voel je je, trek je het nog wel’). Als voorbeeld wordt ook gegeven dat het al veel zou schelen als de arts bij de informatievoorziening een stoel zou pakken (zij die daar goede ervaring mee hebben beamen dat).
- Deelnemers verwachten van professionals dat zij rekening houden met belangrijke pijlers voor ouders en hen daarbij betrekken, zoals het eerste badje en eerste flesje. Dat is voor alle ouders belangrijk, maar in ieder geval voor ouders die een heftige situatie rondom de geboorte hebben meegemaakt extra emotioneel.
- Probeer, als een kind van de NICU overgeplaatst moet worden naar een ander ziekenhuis, de ouders op deze overplaatsing voor te bereiden en als zorgverlener bewust te zijn wat dit voor impact op ouders kan hebben.
Nazorg
- De meeste deelnemers hebben ervaren dat er nauwelijks nazorg is. Bij de nacontrole zou meer aandacht moeten zijn voor het bespreken van de gebeurtenissen en hoe het nu gaat, en niet alleen de bloeddruk meten en de wond bekijken. Zo’n nagesprek zou standaard aangeboden moeten worden. Ook voorlichting over wat voor effect zo een ervaring op je kan hebben is belangrijk, zowel geestelijk als lichamelijk met eventueel aanbieden van extra hulpverlening.
- De overgang van ziekenhuis naar huis wordt als groot ervaren. De patiënten bij wie het ontslag in overleg had plaatsgevonden, vonden dit erg prettig. Het ontslaggesprek is ook erg belangrijk.
- Kraamzorg: wanneer kinderen na langdurige opnamen naar huis mogen, wordt er meestal geen kraamzorg meer vergoed, terwijl hier vaak wel veel behoefte aan is.
- Een van de deelnemers heeft in onderzoeksverband wel een nazorgtraject doorlopen, en zij heeft dit als zeer prettig ervaren. Het ging dan vooral om ‘Hoe gaat het? Niet medisch, maar hoe gaat het met jou?’ en ‘Als je je over een jaar niet goed voelt en alles komt weer naar boven, dan is dat normaal, dat hoort erbij’. Ook een andere deelnemer had een duidelijk nazorgtraject als routinezorg met psychologische begeleiding en maatschappelijk werk, en beoordeelde dit zeer positief. Er werd begeleiding geboden aan het hele gezin. Er wordt geconcludeerd dat dit eigenlijk in ieder ziekenhuis routine zou moeten zijn.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is geprobeerd rekening te houden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. Aangezien de gemaakte aanbevelingen niet in een op zichzelf staande richtlijn zullen worden aangeboden, maar geïntegreerd in de nog te ontwikkelen richtlijn ‘Vroeggeboorte’, zal implementatie van deze aanbevelingen afhangen van de implementatie van de nog te maken richtlijnen. Wel zal een samenvatting van het in dit project gemaakte document worden gepubliceerd in het Nederlands Tijdschrift voor Geneeskunde of het Nederlands Tijdschrift voor Obstetrie en Gynaecologie. Bovendien zal het document te downloaden zijn via de website van de Vereniging van Obstetrie en Gynaecologie (www.nvog.nl).
De bestaande NVOG indicatoren op het gebied van zorg tijdens de zwangerschap blijven van kracht en zijn niet verder aangevuld (zie website www.nvog.nl).
Werkwijze
De werkgroep werkte gedurende 1 jaar aan de totstandkoming van de conceptrichtlijn. De richtlijnondersteuner en werkgroepleden zochten systematisch literatuur en beoordeelden de kwaliteit en inhoud ervan. Zij gingen hierbij uit va bestaande richtlijnen. Vervolgens schreven de richtlijnondersteuner en werkgroepleden een paragraaf of hoofdstuk voor de conceptrichtlijn, waarin de beoordeelde literatuur werd verwerkt. Tijdens vergaderingen lichtten zij hun teksten toe, dachten mee en discussieerden over andere hoofdstukken. De conceptteksten werden aan de betrokken verenigingen aangeboden voor commentaar. De uiteindelijke aangepaste teksten vormen samen de hier voorliggende richtlijn.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.

